отек мошонки код мкб
Воспалительные болезни мошонки
Рубрика МКБ-10: N49.2
Содержание
Определение и общие сведения [ править ]
Этиология и патогенез [ править ]
Нет единого мнения об этиологии и патогенезе некротизирующего фасциита половых органов. При исследовании отделяемого из раны обнаруживают золотистый стафилококк, гемолитический стрептококк в ассоциациях, кишечную палочку, энтерококк, протей. Исследования культуры, полученной из раны, в трети наблюдений подтверждают анаэробно-аэробные ассоциации. Смешанные культуры, содержащие факультативные организмы (E. coli, Klebsiella, Еnterococcus) наряду с анаэробами (Bacteroides, Fusobacterium, Clostridium, Мicroaerophilic streptococcus).
Большое внимание уделяют факторам, способствующим возникновению заболевания. К ним относят недавнюю травму промежности, дизурию после полового акта, мочевые свищи, боль при дефекации, ректальное кровотечение, анальные трещины в анамнезе. На возможность кожного источника инфекции указывают острые хронические воспаления мошонки, баланопостит. Повышен риск развития заболевания при септикопиемии, сахарном диабете, интоксикации, кортикостероидной терапии, алкоголизме.
Клинические проявления [ править ]
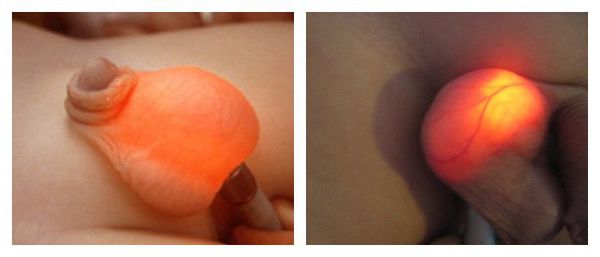
Клиническая картина характерна и типична, заболевание развивается стремительно, что не вызывает особых затруднений установления диагноза. Инфекция начинается как целлюлит (воспаление подкожной клетчатки), сначала появляется отёк и гиперемия, далее инфекция распространяется в подлежащие области. Появляется боль, гипертермия, общая интоксикация. Отёк и крепитация мошонки быстро увеличиваются, гиперемия переходит в сливающиеся очаги ишемии тёмно-фиолетового цвета, где развивается обширная гангрена.
Воспалительные болезни мошонки: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Воспалительные болезни мошонки: Лечение [ править ]
Бактериологическое исследование помогает скоррегировать антибактериальную терапию, особенно при развитии осложнений.
При госпитализации необходимо назначение антибактериальных препаратов широкого спектра действия с момента установки диагноза.
Повторные оперативные вмешательства проводят через 6-8 мес, для коррекции косметических дефектов, образованных после заживления раны вторичным натяжением, с образованием грубых рубцов.
Профилактика [ править ]
Прочее [ править ]
Исход заболевания напрямую зависит от сроков обращения, сопутствующих заболеваний, оснащения клиники. Летальность при заболевании, по данным разных авторов, варьирует от 7 до 42%.
Воспалительные болезни мужских половых органов, не классифицированные в других рубриках (N49)
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B98).
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Орхит
Орхит – это воспалительный процесс тестикулярных тканей, вызванный бактериальными или вирусными патогенами, травмами яичка. Симптомы включают увеличение мошонки, боль, отёк, гиперемию и повышение температуры. В патологический процесс часто вовлекается придаток яичка, что выражается болевыми ощущениями в паховой области. Диагноз подтверждает УЗИ органов мошонки. ПЦР-диагностику проводят для исключения венерической природы заболевания. Лечение подразумевает назначение антибиотика с учетом чувствительности к препарату, НПВС, физиотерапию. При гнойном расплавлении тканей или некрозе выполняют операцию.
МКБ-10
Общие сведения
Причины орхита
У детей к бактериальному орхиту чаще приводят врожденные аномалии (эктопический мочеточник или семявыносящий проток, врожденные клапаны, дивертикул и пр.) или функциональные нарушения, связанные с присутствием остаточной мочи (диссинергия сфинктера мочевого пузыря). Эти изменения сопровождаются рецидивирующей инфекцией мочевыводящих путей, которая при соответствующих условиях распространяется в тестикулярные ткани. Основными этиофакторами, приводящими к орхиту, выступают:
К основному предрасполагающему фактору относят иммуносупрессию любого генеза (ВИЧ-инфицирование, сахарный диабет, тяжелые инфекционные заболевания и др.). У мужчин, получающих химиолучевую терапию или принимающих гормоны, иммунодепрессанты, риск развития орхита выше. У этих пациентов инициаторами воспаления яичка могут выступать кандида альбиканс, токсоплазмы гондии, криптококки и пр.
Патогенез
Орхит преимущественно рассматривают как осложнение острого эпидидимита, обусловленное распространением патологического процесса в ткани яичка перивазальным и интерстициальным путем. Воспаление поддерживают нарушение крово- и лимфооттока, сдавление ткани за счет скопления экссудата, повышение давления в протоках и семенных канальцах. При отсутствии лечения серозное воспаление переходит в гнойную форму, образуются микроабсцессы, которые могут саморазрешиться с образованием фиброзного рубца или, при слиянии, образовать абсцесс яичка. Очаговый или диффузный склероз тестикулярных тканей приводит к нарушению сперматогенеза, так как функционирующие структуры утрачиваются.
Путь инфицирования при паротите и прочих вирусных инфекциях — гематогенный, вирус распространяется по организму, а железистые органы (включая яички) являются органами-мишенями. У пациентов, заразившихся паротитом, в течение первых нескольких дней вирус атакует тестикулярные железы, вызывая воспаление паренхимы, деструкцию семенных канальцев и периваскулярную лимфоцитарную инфильтрацию.
Симптомы орхита
Пораженное яичко увеличено в размерах, резко болезненно, кожа над ним гиперемирована. Отек за счет воспаления может быть настолько сильно выражен, что прощупать какие-либо структуры в мошонке на стороне поражения не представляется возможным. В положении лежа болезненные ощущения проявляются меньше.
Выделения из уретры могут носить выраженный характер: секрет, как правило, обильный, беловатый или желтовато-зеленый, с неприятным запахом, что вызывает подозрение на венерическую природу заболевания. Могут быть увеличены паховые лимфоузлы. Нарушения мочеиспускания присутствуют у 35% пациентов, симптомы дизурии представлены резями, частыми позывами, дискомфортом в промежности.
При эпидемическом паротите орхиту часто предшествуют общая слабость, увеличение слюнных желез (припухлость в околоушной области), повышение температуры, озноб, затрудненность при глотании. У 20% пациентов воспаление яичка присоединяется на 4-7 сутки. В 70% случаев поражение одностороннее, контралатеральное вовлечение второй половой железы происходит на 1-9 сутки.
Осложнения
Осложнения при своевременном обращении к урологу и при соблюдении всех рекомендаций встречаются редко. После перенесенного билатерального орхита сперматогенез нарушается у 87% пациентов, азооспермия встречается в 3-5% наблюдений. В течение 12 месяцев улучшение показателей эякулята происходит у 90% мужчин. В отсутствии адекватной антибактериальной терапии может развиться реактивная водянка, пиоцеле, абсцесс яичка (у 3-8%).
Диагностика
Предварительный диагноз можно установить на основании анамнеза и данных физикального осмотра, для определения генеза воспалительного процесса необходим ряд инструментальных и лабораторных тестов. В обязательном порядке уролог проводит пальцевое ректальное исследование предстательной железы, так как часто орхит и простатит протекают сочетанно. Пациент может быть направлен на консультацию к фтизиоурологу, онкологу, хирургу. Алгоритм обследования при орхите:
Дифференциальную диагностику проводят с перекрутом яичка. Для него характерно внезапное начало боли, продромальный период с повышением температуры отсутствует. Диагноз подтверждает ультразвуковое сканирование с допплером, при котором отчетливо виден поворот половой железы относительно нормального анатомического расположения, сдавливание сосудов и нервов семенного канатика. Само яичко чаще нормального размера. Аналогичные клинические симптомы присутствуют при ущемлении пахово-мошоночной грыжи. Консультации хирурга и УЗИ мошонки достаточно для установления диагноза.
Лечение орхита
Лечение начинают эмпирически, не дожидаясь результатов бакпосева и ПЦР- диагностики. При вирусном орхите назначение антибиотиков считается нецелесообразным. Воспаление, поддерживаемое любой венерической инфекцией, подразумевает одномоментное лечение сексуального партнера. Комплексная терапия бактериального воспаления яичка включает:
Прогноз и профилактика
Профилактические мероприятия включают приверженность моногамным отношениям, использование средств защиты при занятиях травматичными видами спорта. Своевременное обращение к урологу при первых симптомах неблагополучия со стороны органов мочеполовой сферы, периодическое обследование пациентов, страдающих хронической урологической патологией, и профилактическое лечение минимизируют риск орхита. Мужчинам, которые не болели вирусным паротитом в детстве и не получали вакцинации, необходимо избегать контакта с лицами, заболевшими свинкой.
Что такое гидроцеле (водянка яичка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 28 лет.
Определение болезни. Причины заболевания
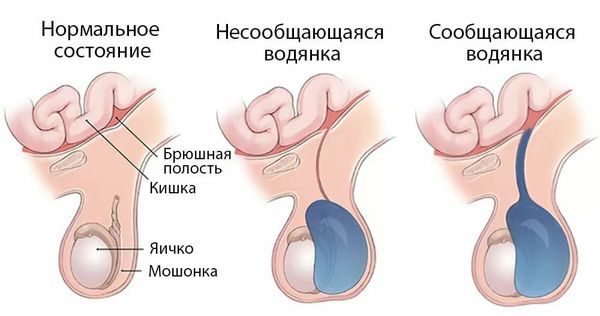
Как правило у новорожденных мальчиков гидроцеле проходит само в течении нескольких месяцев, при условии, что у ребенка нет сопутствующей паховой грыжи — патологического потенциально жизнеугрожающего состояние, при котором в грыжевой мешок через паховый канал выходят органы брюшной полости.
Причины возникновения гидроцеле у взрослых мужчин:
Симптомы гидроцеле
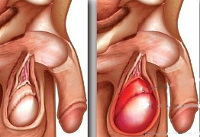
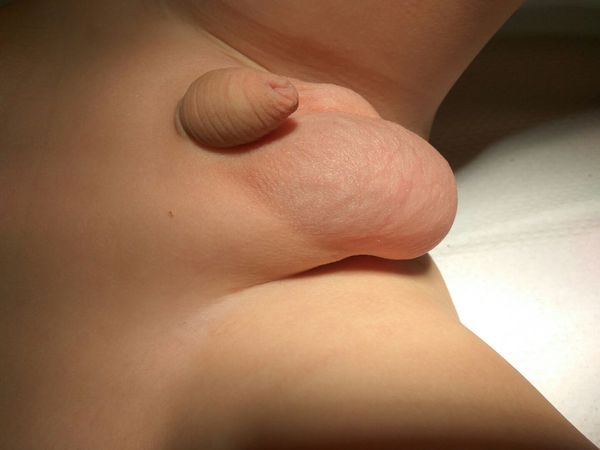
В большинстве случаев единственным признаком гидроцеле или водянки яичка является безболезненное увеличение размера мошонки за счёт отёка и скопления жидкости. Бессимптомное течение гидроцеле — самый распространенный вариант.
Родители новорожденных мальчиков могут обратить внимание на следующие признаки. Гидроцеле выглядит так, как будто у ребёнка одно яичко намного больше другого, или у мальчика просто большая мошонка.
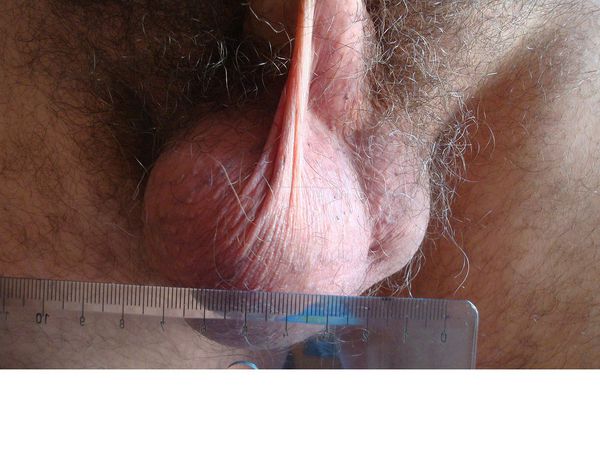
Взрослые мужчины с гидроцеле могут испытывать некоторый дискомфорт в области мошонки в зависимости от степени развития отёка и количества накопившейся жидкости. У взрослого мужчины происходит постепенное, прогрессирующее увеличение мошонки без сопутствующей боли, появляется ощущение распирания. Чаще всего гидроцеле обнаруживается при самостоятельном осмотре, либо случайно на осмотре у врача.
В некоторых случаях у взрослых мужчин с гидроцеле может присоединиться болевой синдром, связанный с количеством накопившейся жидкости. Иногда пациент испытывает жгучую боль, отдающую в паховую область и половой член.
Хроническое гидроцеле возникает после острого гидроцеле, а также в результате травмы. В некоторых случаях хроническое гидроцеле может быть сопутствующим заболеванием, например при опухоли яичка у взрослых мужчин.
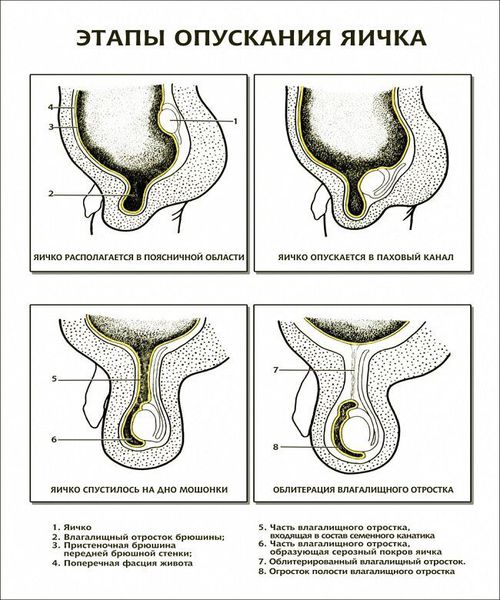
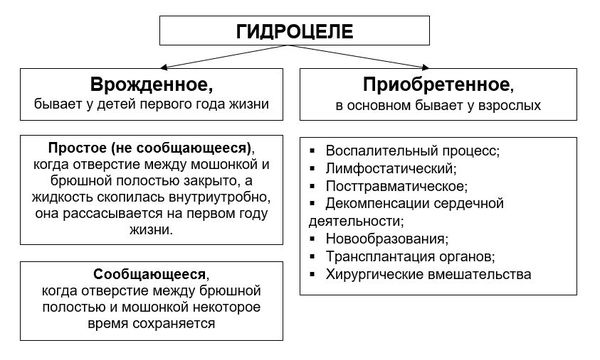
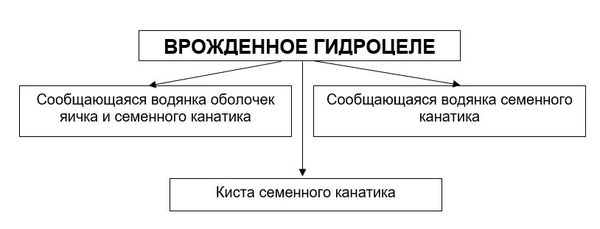
Патогенез гидроцеле
Происхождение гидроцеле объясняется тремя ведущими теориями: врожденного, травматического и инфекционного происхождения. К сожалению, не всегда удается установить истинную причину развития заболевания.
В дальнейшем при повышении внутрибрюшного давления (например когда ребёнок плачет или болеет) через отверстие в полость мошонки поступает серозная жидкость или кишечная петля (формируется грыжа). Формирование грыжи требует оперативного лечения. Что касается жидкости, то при патологии она попадает в мошонку и не успевает всасываться, приводя к формированию водянки. Со временем отверстие может закрыться, а остатки серозной жидкости в мошонке впитаются. Если этого не происходит в течение 2-х лет после рождения ребёнка, необходимо проведение операции.
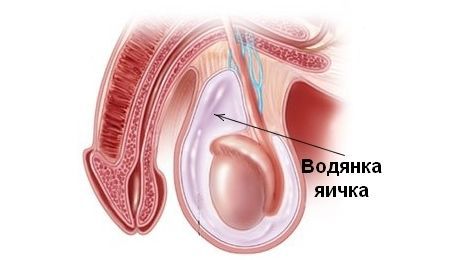
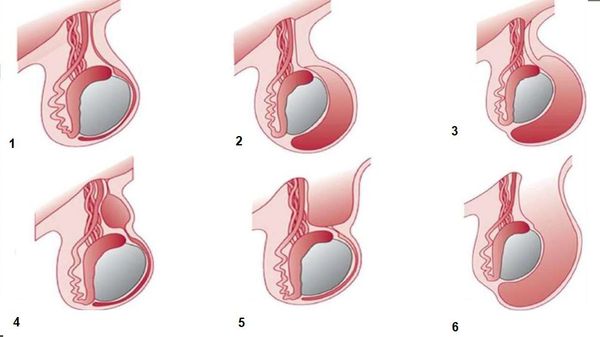
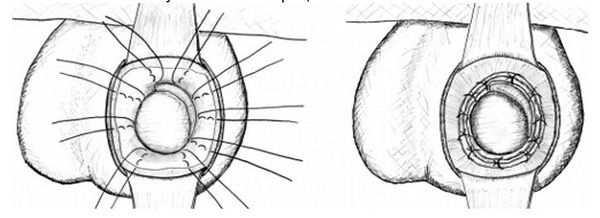
На рисунке ниже представлены виды водянки оболочек яичка:
Приобретенное гидроцеле формируется по ряду причин:
При травматическом повреждении органов мошонки может наступить обструкция (нарушение проходимости) лимфатического протока, что приводит к формированию гидроцеле.
Классификация и стадии развития гидроцеле
В МКБ-10 выделяют следующие формы водянки оболочек яичка и семенного канатика:
По клинической классификации гидроцеле подразделяют:
Осложнения гидроцеле
Если гидроцеле вызвано острой инфекцией или травмой, к нему могут присоединиться гематоцеле (скопление крови) и пиоцеле (скопление гноя), возникающие из-за инфекций. В таких случаях требуется интенсивное лечение.
Если своевременно не приступить к лечению или отсрочить проведение операции, имеющееся длительное время гидроцеле может способствовать:
Диагностика гидроцеле
Любое изменение в области мошонки требует обращения за помощью к урологу без промедления. Необходимо помнить, что злокачественные опухоли яичка имеют сходные симптомы, связанные с изменением размеров мошонки, поэтому пациент должен быть обязательно обследован.
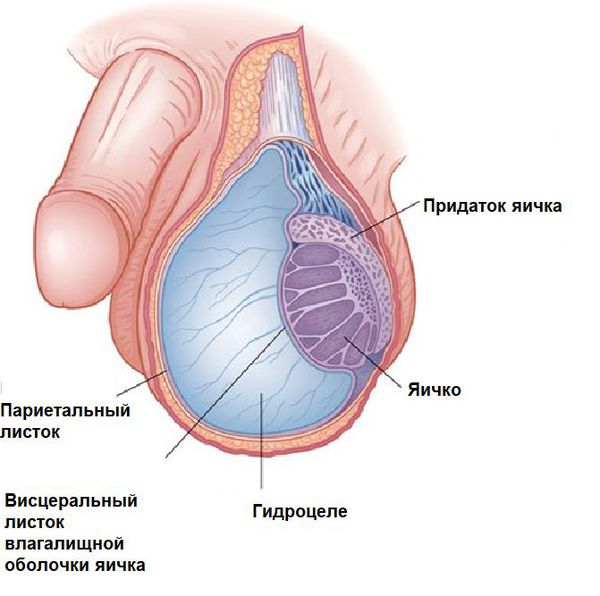
Постановка диагноза гидроцеле не вызывает затруднений и основана на данных характерного анамнеза (истории заболевания), осмотра и пальпации (ощупывания), проведения диафаноскопии и ультразвукового исследования органов мошонки.
При хроническом гидроцеле кожа мошонки может быть не изменена, размеры увеличения могут быть различными. Осмотр проводят в положении лежа и стоя, обращают внимание не только на размер мошонки, но и на её консистенцию: она может быть мягко-эластической, плотноэластической и напряжённой.
Помимо объективного исследования мошонки назначают лабораторные исследования. Однако они не специфичны: к ним относят общий анализ крови, анализ мочи, биохимию крови, коагулограмму, анализ мазка из мочеиспускательного канала на урогенитальную флору.
Отрицательный результат диафаноскопии при наличии патологии встречается в следующих случаях:
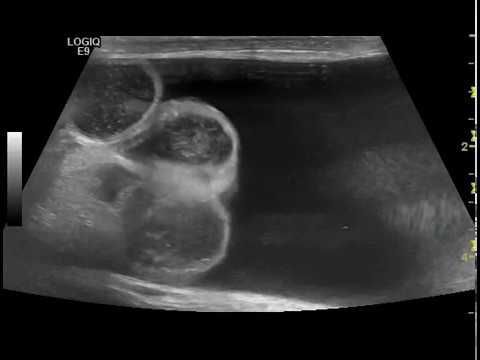
Гидроцеле является сопутствующей патологией у 5 % пациентов с паховыми грыжами. Диафаноскопия позволяет проводить дифференциальный диагноз с паховыми и пахово-мошоночными грыжами, в том числе и с ущемлёнными. У мальчиков подросткового возраста в первую очередь необходимо дифференцировать гидроцеле от опухоли яичка. В последние годы с появлением ультразвукового исследования мошонки значение диафаноскопии в диагностике заболевания утрачивается. УЗИ мошонки позволяет поставить диагноз со 100 % точностью и провести дифференциальную диагностику.
Лечение гидроцеле
Однако если гидроцеле не прошло в течение двух лет после рождения ребёнка, потребуется операция. Если в старшем возрасте гидроцеле не удалять хирургическим путем, оно способно продолжать рост. Проведение оперативного вмешательства рекомендуется для всех детей с гидроцеле в возрасте старше 2 лет в плановом порядке.
Наиболее радикальным и эффективным методом лечения гидроцеле считается хирургическое лечение. Прежде всего это открытые хирургические вмешательства:
Это миниинвазивные операции с видеоассистированием при иссечением оболочек яичка. Основная задача большинства перечисленных методов направлена на ликвидацию серозной полости между пластинками влагалищной оболочки яичка. Выполненная операция должна соответствовать определенным требованиям:
При водянке оболочек яичка в большинстве клиник России предпочтение отдается трём видам открытых оперативных вмешательств:
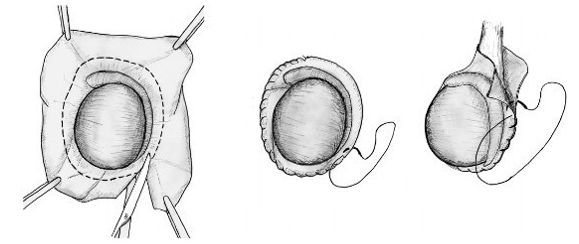
Операция Винкельмана. При этом оперативном вмешательстве один из листков собственной оболочки яичка рассекают по передней поверхности, выворачивают наизнанку и сшивают позади яичка. При этом накопления жидкости больше не происходит. Данная операция заключается в выполнении разреза длиной 4–5 см на передней
поверхности мошонки на стороне наличия гидроцеле. Выполняется рассечение всех оболочек вплоть до влагалищной. Яичко выводится в рану. Далее проводится пункция влагалищной оболочки и эвакуация жидкости. Затем эта оболочка также рассекается и яичко обнажается. Производится осмотр яичка и его придатка.
Далее выполняется пластика оболочек яичка по Винкельману: оболочки выворачиваются и сшиваются. Жидкость, продуцируемая эпителием влагалищной оболочки яичка, будет всасываться окружающими тканями. Далее яичко погружается в рану, производится послойный шов раны, с оставлением дренажной полутрубки, которая удаляется на следующие сутки после операции, накладывается тугая повязка. Швы снимаются на 10-е сутки после операции.
Операция Бергмана. Выполняют разрез кожи над водянкой. Водяночный мешок очищается от фасций и прокалывается троакаром, серозную жидкость собирают в подготовленную посуду. Оболочки’ яичка иссекаются, проводится тщательный гемостаз и яичко вновь помещается в своё ложе. Под яичко устанавливают дренаж. Кожа ушивается — антибактериальным, саморассасывающимся, косметическим материалом, который не оставляет рубцов. Накладывается асептическая повязка. Правильно проведенная операция Бергмана устраняет возможность появления осложнений. Повреждение семенного канатика при операции Бергмана также исключается. В послеоперационном периоде назначаются антибактериальные препараты. В течение некоторого времени необходимо ношение суспензория.
Операция Лорда. При этой операции проводится рассечение оболочек яичка, высвобождение водяночной жидкости и гофрирование влагалищной оболочки вокруг яичка. При этом само яичко от окружающих тканей не освобождается и в рану не вывихивается. Это позволяет снизить травматизацию прилежащих тканей и питающих сосудов яичка.
Прогноз. Профилактика
Для взрослых мужчин к основным факторам риска, способствующим формированию гидроцеле, относятся:
Чтобы избежать развития водянки яичка и сохранить репродуктивное здоровье, необходимо оберегать органы промежности от травматического повреждения, своевременно лечить инфекционные заболевания, не перенапрягаться, вести здоровый образ жизни и повышать свою медицинскую грамотность.
Воспалительные болезни органов мошонки (орхит и эпидидимит)
Общая информация
Краткое описание
Эпидидимит – воспаление придатка яичка, развивается чаще всего вследствие проникновения инфекции в придаток гематогенным путем как осложнение инфекционных заболеваний (грипп, ангина, пневмония и др.).
Орхит – воспаление яичка, обычно возникает как осложнение инфекционных заболеваний, в первую очередь таких, как грипп, эпидидимический паротит, бруцеллез, ревматический полиартрит, тиф, пневмония и т. д.
Соотношение кодов МКБ-10 и МКБ-9
Дата пересмотра протокола: 2016 год.
Пользователи протокола: врачи скорой неотложной медицинской помощи, врачи общей практики, урологи, андрологи, хирурги, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [2]
1. Специфические инфекционные:
· гонорейные;
· трихомонадные;
· туберкулезные;
2. Неспецифические инфекционные:
· бактериальные;
· вирусные;
· микоплазменные;
· хламедийные;
3. Некротически-инфекционные:
· перекрут некротизирование привесков;
· неполный перекрут яичка;
4. Гранулематозные: вызванные семенной гранулемой;
7. По течению заболевания:
· острые (серозные и гнойные);
· хронические;
· рецидивирующие.
Диагностика (амбулатория)
Диагностические критерии:
Жалобы и анамнез:
· боли в области придатка яичка и в самом яичке;
· общая слабость;
· субфебрильная температура;
· лихорадка.
Физикальное обследование: пальпаторно болезненный и увеличенный в размерах придаток яичка и само яичко.
Лабораторные исследования: в ОАМ отмечается увеличение СОЭ, возможен лейкоцитоз, терминальная лейкоцитурия.
Инструментальные исследования:
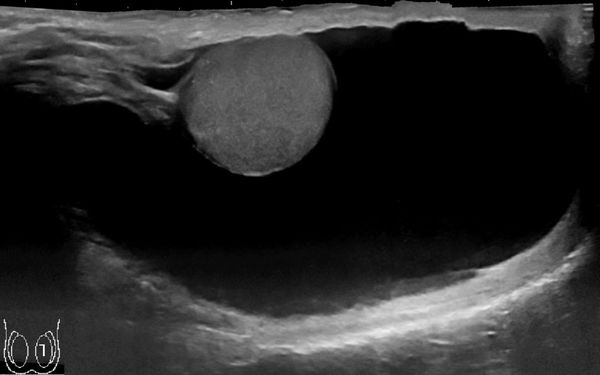
· УЗИ органов мошонки – уплотненный и увеличенный придаток яичка и само яичко с неоднородной эхоструктурой, возможно наличие жидкости или гноя в оболочках яичка;
· Диафаноскопия – наличие жидкости или мутного содержимого в оболочках яичка.
Диагностический алгоритм [2]:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии: см.амбулаторный уровень
Диагностический алгоритм: см. амбулаторный уровень
Перечень основных диагностических мероприятий:
· Общий анализ крови;
· Общий анализ мочи;
· Коагулограмма крови;
· Определение мочевины и остаточного азота;
· УЗИ мочевыделительной системы;
Перечень дополнительных диагностических мероприятий:
· Определение глюкозы;
· Определение билирубина;
· Тимоловая проба;
· Определение группы крови и резус фактора;
· Гистологические исследования ткани;
· ЭКГ;
· Спермограмма (старше 18 лет).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Неспецифический эпидидимит | Увеличенный болезненный придаток яичка, яичко | УЗИ: неоднородность эхоструктуры придатка яичка, наличие свободной жидкости в оболочках яичка Биопсия: неспецифическое воспаление. | Бурное начало заболевания, в анамнезе перенесенные неспецифические воспалительные заболевания. |
| Туберкулез придатка яичка, яичка | Уплотнение бугристость органа гнойные свищи, четкообразный семявыводящий проток, умеренная болезненность. | УЗИ: наличие кальцификации, участков туберкулезной деструкции. Биопсия: микобактерии туберкулеза, признаки специфического воспаления. | Длительный анамнез заболевания, наличие другого туберкулезного очага в организме. |
| Опухоль яичка | Увеличенное безболезненное яичко | УЗИ: тканное образование в области яичка. Биопсия: опухолевые клетки. | Длительный анамнез заболевания, отсутствие четкой симптоматики. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Дротаверин (Drotaverinum) |
| Кетопрофен (Ketoprofen) |
| Прокаин (Procaine) |
| Флуконазол (Fluconazole) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
Тактика лечения: устранение воспалительного процесса придатка и яичка.
Немедикаментозное лечение:
· ношение суспензория;
· режим полупостельный;
· стол №15.
Медикаментозное лечение:
1. Новокаиновые блокады по Лорин – Эпштейну;
2. Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней (рекомендуется антибиотикопрофилактика на амбулаторном уровне:
Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней или Ципрофлоксацин 500 мг 2 р/д, per os 7–10 дней);
3. Анальгезирующие препараты (Кетопрофен 2,0 в/м при болях, Дротаверин 2,0 в/м);
4. Противогрибковые: Флуконазол 150 мг 1 раз per os.
Перечень основных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Ципрофлоксацин | 500 мг | 2 р/д per os 7–10 дней | А [1,2,3,17,18,20,25,28,30,31] |
| Флуконазол | 150 мг | 1 раз per os | А [1,2,3,16,21,22,32] |
Перечень дополнительных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Цефтриаксон | 1 г | 2 р/д, в/м 7–10 дней | А [17,18,20,27,30,31] |
| Анальгезирующие препараты 11: | |||
| Кетопрофен | 2,0 мл | в/м при болях | А [1,2,3,8, 33] |
| Дротаверин | 2,0 мл | в/м при болях | А [1,2,3,8] |
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация фтизиатра – при подозрении на туберкулез;
· консультация онколога – при подозрении на новообразование яичка.
Профилактические мероприятия:
· избегать переохлаждений;
· при необходимости проведение противовоспалительной терапии, с целью санации хронических очагов инфекции мочевой системы [12].
Мониторинг состояния пациента
| ФИО | Дата визита | УЗИ | ОАК | Физикальное обследование |
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ [18]
Диагностические мероприятия: см.амбулаторный уровень
Медикаментозное лечение:
· Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 раза в день, внутримышечно, 7–10 дней;
· Анальгезирующие и спазмолитические препараты – Кетопрофен 2,0 внутримышечно при болях, Дротаверин 2,0 внутримышечно.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: устранение воспалительного процесса придатка и яичка.
Немедикаментозное лечение:
· ношение суспензория;
· режим полупостельный;
· стол №15.
Медикаментозное лечение:
1.Новокаиновые блокады по Лорин – Эпштейну;
2. Антибиотики цефалоспоринового ряда – Цефтриаксон 1 г * 2 р/д, в/м 7–10 дней;
3. Уросептики фторхинолонового ряда – Ципрофлоксацин 500 мг 2 р/д, per os 7–10 дней;
4. Анальгезирующие препараты (Кетопрофен 2,0 в/м при болях, Дротаверин 2,0 в/м);
5.Противогрибковые: Флуконазол 150 мг 1 раз per os.
Перечень основных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Ципрофлоксацин | 500 мг | 2 р/д per os 7–10 дней | А [1,2,3,17,18,20,25,28,30,31] |
| Флуконазол | 150 мг | 1 раз per os | А [1,2,3,16,21,22,32] |
Перечень дополнительных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| Цефтриаксон | 1 г | 2 р/д, в/м 7–10 дней | А [17,18,20,27,30,31] |
| Анальгезирующие препараты 10: | |||
| Кетопрофен | 2,0 мл | в/м при болях | А [1,2,3,8, 33] |
| Дротаверин | 2,0 мл | в/м при болях | А [1,2,3,8] |
Хирургическое вмешательство:
· Операция Бергмана или Винкельмана.
· Эпидимэктомия.
· Орхоэпидидимоэктомия.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на злокачественное образование;
· консультация фтизиатра – для исключения туберкулезного процесса.
Показания для перевода в отделение интенсивной терапии и реанимации:
· септическое состояние;
· нестабильная гемодинамика.
Дальнейшее ведение:
· наблюдение у уролога, андролога;
· ограничение физической нагрузки в течении 2-х месяцев;
· контроль спермограммы, ОАК, ОАМ, УЗИ органов мошонки через 1 месяц.
Госпитализация
Показания для плановой госпитализации[15]:
· хронический болевой синдром в области яичка и придатка;
· изменения в спермограмме;
· пальпируемый болезненный и увеличенный в размерах придаток яичка и само яичко;
· при безуспешности консервативной терапии;
· наличие «холодных» гнойных очагов деструкции.
Показания для экстренной госпитализации [16]:
· выраженный болевой синдром в области яичка и придатка;
· гипертермическая реакция;
· пальпируемый болезненный и увеличенный в размерах придаток яичка и само яичко;
· при безуспешности консервативной терапии и наличии гнойных очагов деструкции.
Информация
Источники и литература
Информация
СОКРАЩЕНИЯ, ИСПОЛЬЗУЕМЫЕ В ПРОТОКОЛЕ
| УЗИ | – | ультразвуковое исследование |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| СОЭ | – | скорость оседания эритроцитов |
| ЭКГ | – | электрокардиография |
| УД | – | уровень доказательности |
Список разработчиков протокола с указанием квалификационных данных
| Ф. И. О. | Должность | Подпись |
| Батырбеков М. Т. | кандидат медицинских наук, АО «Научный центр урологии имени академика Б. У. Джарбусынова», заместитель генерального директора по клинической работе, председатель ОО «Казахстанская ассоциация урологов». | |
| Маскутов К. Ж. | АО «Научный центр урологии имени академика Б. У. Джарбусынова», старший научный сотрудник, председатель совета молодых ученых АО «Научный центр урологии имени академика Б. У. Джарбусынова». | |
| Жунусов С. А. | кандидат медицинских наук, Карагандинская областная клиническая больница, главный внештатный уролог Карагандинской области, член ОО «Казахстанская ассоциация урологов». | |
| Айнаев Е. И. | магистр медицинских наук, завуч кафедры урологии и андрологии, врач уролог 2 категории, член ОО «Казахстанская ассоциация урологов», член «Ассоциации трансплантологов тюркских стран», член «Ассоциации эндоскопической урологии» г. Астана. | |
| Тулеутаева Р. Е. | кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины ГМУ. г Семей, член «Ассоциации врачей терапевтического профиля». |
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1. Сенгирбаев Даурен Исакович – кандидат медицинских наук, профессор модуля урологии «Казахский национальный медицинский университет им С.Д. Асфендиярова».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.