дискоидная красная волчанка код мкб
Красная волчанка (L93)
При необходимости идентифицировать лекарственное средство, вызвавшее поражение, используют дополнительный код внешних причин (класс XX).
Красная волчанка БДУ
Волчанка красная глубокая
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Системная красная волчанка
Общая информация
Краткое описание
Определение. Системная красная волчанка (СКВ) – это хроническое воспалительное аутоиммунное заболевание неизвестной этиологии, с разнообразием проявлений, течений и прогноза. Заболевание характеризуется периодами относительной ремиссии и обострения, которые могут вовлекать любой орган или систему в различных комбинациях [1].
Название протокола:
Системная красная волчанка (СКВ)
Код протокола:
Коды по МКБ-10:
M32 Системная красная волчанка (исключена Красная волчанка (дискоидная)
L93):
M32.0 Лекарственная системная красная волчанка
M32.1 Системная красная волчанка с поражением органов или систем M32.8 Другие формы системной красной волчанки
M32.9 Системная красная волчанка неуточненная
Сокращения, используемые в протоколе:
ACR – American College of Rheumatology, Американская Коллегия Ревматологии
ANA – антинуклеарные антитела
BILAG – British Isles Lupus Assessment Group index, специфический индекс, оценивающий активность СКВ или выраженность обострения в каждом отдельном органе или системе
DEXA – Dual-Energy X-ray Absorptiometry, двуэнергетическая рентгеновская абсорбциометрия (денситометрия)
EULAR – Европейская Лига против Ревматизма HELLP-синдром – синдром, проявляющийся гемолизом, повышением активности ферментов печени, тромбоцитопенией
MHO – международное нормализованное отношение
NIH – Национальный Институт Здоровья
SELENA-SLEDAI – валидированный индекс активности СКВ, модифицированный во время проведения исследования
SELENA SLICC/ACR – индекс повреждения, разработанный Международной организацией сотрудничества клиник СКВ при содействии Американской коллегии ревматологов
β2-ГП I – β2-гликопротеид 1
АД – артериальное давление
АЗА – азатиоприн Анти-La/SS-B – антитела к антигену
La/SS-B Анти-Ro/SSA – антитела к антигену Ro/SSA
ХПН —хроническая почечная недостаточность
ЦОГ-2 – циклооксигеназа-2
ЦсА – циклоспорин А
ЦФ – циклофосфамид
Дата разработки протокола: 2013 год.
Категория пациентов: взрослые.
Пользователи протокола: ревматологи, терапевты, врачи общей практики.
Дискоидная красная волчанка
Рубрика МКБ-10: L93.0
Содержание
Определение и общие сведения [ править ]
Дискоидная красная волчанка
Красная волчанка без поражения внутренних органов: дискоидная красная волчанка, лекарственный волчаночный синдром, подострая кожная красная волчанка.
Этиология и патогенез [ править ]
Красная волчанка — коллагеноз, важную роль в патогенезе которого играет нарушение регуляторной функции T-лимфоцитов, появление иммунных комплексов и их отложение в тканях. Болеют в основном женщины (около 90%) в возрасте 20—45 лет. Причины заболевания неизвестны. Предполагается, что провоцирующие факторы (некоторые химические вещества, лекарственные средства, инфекция) в сочетании с наследственной предрасположенностью (например, с врожденной недостаточностью компонентов комплемента, особенно C2) вызывают нарушение регуляторной функции T-супрессоров. Это, в свою очередь, приводит к пролиферации B-лимфоцитов, стимуляции синтеза антител и образованию избыточного количества иммунных комплексов, которые откладываются в тканях и повреждают их.
Клинические проявления [ править ]
Дискоидная красная волчанка: Диагностика [ править ]
Поражение кожи, выявляемое при гистологическом исследовании, характерно для СКВ, остальные критерии СКВ отсутствуют.
Дифференциальный диагноз [ править ]
Дискоидная красная волчанка: Лечение [ править ]
При обострении дискоидной красной волчанки и подострой кожной красной волчанки назначают мази (реже кремы и гели), содержащие фторированные кортикостероиды. При поражении лица (для снижения риска атрофии кожи) применяют нефторированные кортикостероиды. НПВС уменьшают лихорадку, обладают противовоспалительным и обезболивающим действием, но не замедляют прогрессирование болезни.
Кортикостероиды (обычно преднизон, начинают с 15 мг/сут, не более 40 мг/сут, внутрь в течение 2 нед) при красной волчанке без поражения внутренних органов назначают редко.
Дискоидная красная волчанка код мкб
Этиология дискоидной красной волчанки неизвестна. Важными звеньями патогенеза заболевания являются воздействие ультрафиолетового излучения, образование аутоантител и развитие аутоиммунных реакций, нарушение регуляции функций Т-лимфоцитов и дендритных клеток.
Факторами риска развития является длительное пребывание на солнце, морозе, ветре (работники сельского хозяйства, рыбаки, строители), I фототип кожи, наличие лекарственной непереносимости, наличие очагов хронической инфекции.
Факторами, провоцирующими развитие кожных форм красной волчанки, являются ультрафиолетовое излучение, некоторые лекарственные препараты (тербинафин, ингибиторы фактора некроза опухоли-α, антиконвульсанты, ингибиторы протонного насоса, блокаторы кальциевых каналов, ингибиторы ангиотензин-превращающего фермента, β-блокаторы, лефлуномид и др.), вирусные инфекции, травмы кожи. Около 1/3 всех случаев подострой кожной красной волчанкой индуцировано приемом медикаментов. Курение ассоциировано с риском развития кожных форм заболевания и более тяжелым течением заболевания. Изменение уровня половых гормонов (эстрогенов) также имеет важное значение в формировании предрасположенности к болезни.
Заболеваемость кожными формами красной волчанки составляет 3, 0-4, 2 случаев на 100000 населения в год, при этом больные с дискоидной формой составляют 70-80%. Начало заболевания чаще всего отмечается в возрасте от 20 до 40 лет, женщины болеют чаще мужчин.
Различают специфические и неспецифические поражения кожи при красной волчанке. Среди специфических поражений кожи выделяют хроническую, подострую и острую формы заболевания:
Дискоидная красная волчанка
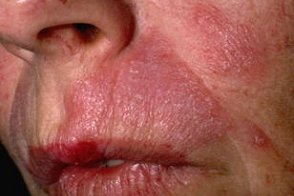 Характеризуется триадой симптомов: эритемой, гиперкератозом и атрофией. Очаги могут быть локализованными (с поражением преимущественно области лица (скулы, щеки и крылья носа), ушных раковин, волосистой части головы) или распространенными. Характеризуется триадой симптомов: эритемой, гиперкератозом и атрофией. Очаги могут быть локализованными (с поражением преимущественно области лица (скулы, щеки и крылья носа), ушных раковин, волосистой части головы) или распространенными. |
На коже появляются гиперемические пятна, которые медленно увеличиваются в размерах, инфильтрируются и превращаются ввозвышающиеся бляшки. На их поверхности в центральной части появляется сначала фолликулярный, а затем сплошной гиперкератоз. Чешуйки трудно отделяются, при их поскабливании ощущается болезненность (симптом Бенье-Мещерского). На обратной стороне снятой чешуйки обнаруживаются роговые шипики, погруженные в расширенные устья волосяных фолликулов. По периферии очагов сохраняется зона активного воспаления, имеется гиперпигментация. Бляшки медленно увеличиваются в размерах, в центральной части наблюдается разрешение элементов с формированием грубой западающей обезображивающей рубцовой атрофии кожи, на фоне которой могут появиться телеангиэктазии.
В области красной каймы губ высыпания представлены слегка инфильтрированными вишнево-красными пятнами, покрытыми небольшим количеством трудно удаляемых чешуек.
Глубокая красная волчанка (люпус-панникулит)
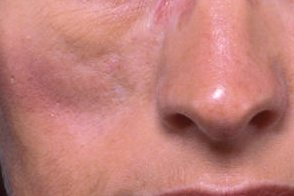 Клинически проявляется одним или несколькими глубоко расположенными плотными узлами, подвижными, четко контурированными и не спаянными с окружающими тканями. Кожа над узлами имеет застойную вишневую окраску, нередко встречаются очаги эритемы и гиперкератоза, характерные для дискоидной красной волчанки(сочетание глубокой и дискоидной форм). Клинически проявляется одним или несколькими глубоко расположенными плотными узлами, подвижными, четко контурированными и не спаянными с окружающими тканями. Кожа над узлами имеет застойную вишневую окраску, нередко встречаются очаги эритемы и гиперкератоза, характерные для дискоидной красной волчанки(сочетание глубокой и дискоидной форм). |
После разрешения узлов остаются участки атрофии подкожной клетчатки, проявляющиеся глубокими западениями. В отдельных случаях узлы могут изъязвляться, образуя при заживлении грубые втянутые рубцы. Возможно отложение солей кальция в коже с образованием кальцификатов. Высыпания обычно локализуется ассиметрично в области лица, шеи, плеч, молочных желез (люпус-мастит), бедер и ягодиц.
Веррукозная (гипертрофическая) красная волчанка
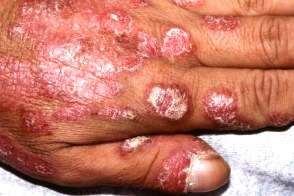 Отмечается развитие одиночных резко выступающих над уровнем кожи бляшек с выраженным гиперкератозом и бородавчатой поверхностью. Наиболее частой локализацией этой формы КВ является лицо, тыльная поверхность кистей, разгибательные поверхности предплечий и плеч. Веррукозная КВ может сочетаться с дискоидной КВ, что облегчает диагностику заболевания. Отмечается резистентность высыпаний к проводимой терапии. Отмечается развитие одиночных резко выступающих над уровнем кожи бляшек с выраженным гиперкератозом и бородавчатой поверхностью. Наиболее частой локализацией этой формы КВ является лицо, тыльная поверхность кистей, разгибательные поверхности предплечий и плеч. Веррукозная КВ может сочетаться с дискоидной КВ, что облегчает диагностику заболевания. Отмечается резистентность высыпаний к проводимой терапии. |
Красная волчанка вследствие обморожения
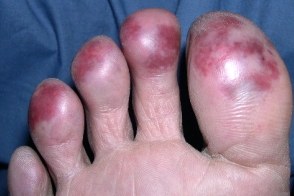 Представляет редкую форму заболевания, развитие которой индуцируется низкой температурой. Клиническая картина характеризуется папулами и небольшими бляшками синюшно-красного цвета, располагающимися на открытых участках кожи и дистальных отделах конечностей: в области пальцев кистей (85%) и стоп (42%), ушных раковин (9%), носа (6%). Высыпания существуют длительно, их эволюция не зависит от времени года. Возможно изъязвление или формирование веррукозных разрастаний, появление телеангиэктазий. Период между обморожением и развитием КВ в среднем составляет около 3-4 лет. Представляет редкую форму заболевания, развитие которой индуцируется низкой температурой. Клиническая картина характеризуется папулами и небольшими бляшками синюшно-красного цвета, располагающимися на открытых участках кожи и дистальных отделах конечностей: в области пальцев кистей (85%) и стоп (42%), ушных раковин (9%), носа (6%). Высыпания существуют длительно, их эволюция не зависит от времени года. Возможно изъязвление или формирование веррукозных разрастаний, появление телеангиэктазий. Период между обморожением и развитием КВ в среднем составляет около 3-4 лет. |
Опухолевидная красная волчанка
Обострения заболевания чаще наблюдаются в весенне-летний период. Высыпания могут спонтанно бесследно разрешаться спустя несколько недель или существовать длительно. Часто наблюдаются ежегодные обострения заболевания после пребывания на солнце с повторным появлением элементов на одних и тех же местах.
Красная волчанка слизистых оболочек
Псориазиформная красная волчанка
Кольцевидная красная волчанка
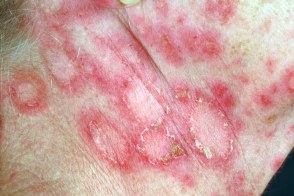 Характеризуется формированием гиперемических пятен и эритем в виде колец и полициклических фигур с гиперкератозом и шелушением на поверхности, которые располагаются преимущественно на участках кожи, подвергающихся инсоляции. Возможно сочетание папуло-сквамозной и кольцевидной форм у одного больного. Высыпания могут разрешаться без рубцов, образуя длительно существующие очаги гипопигментации с телеангиэктазиями на поверхности, или формировать очень поверхностную рубцовую атрофию. Характеризуется формированием гиперемических пятен и эритем в виде колец и полициклических фигур с гиперкератозом и шелушением на поверхности, которые располагаются преимущественно на участках кожи, подвергающихся инсоляции. Возможно сочетание папуло-сквамозной и кольцевидной форм у одного больного. Высыпания могут разрешаться без рубцов, образуя длительно существующие очаги гипопигментации с телеангиэктазиями на поверхности, или формировать очень поверхностную рубцовую атрофию. |
У данной категории больных часто имеются относительно нетяжелые системные проявления красной волчанки: артралгии, артриты и другие симптомы поражения костно-мышечной системы без вовлечения в патологический процесс почек, центральной нервной системы, серозных оболочек.
Буллезная красная волчанка
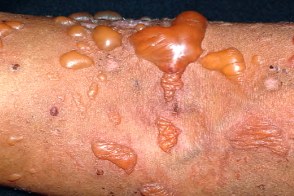 Редкая форма заболевания, которая развивается в результате поражения аутоантителами волокон коллагена VII типа в области эпидермо-дермального соединения. На внешне неизмененной коже или на фоне эритемы, преимущественно на участках, подвергаемых инсоляции (лицо, шея, разгибательные поверхности плеч, верхняя часть спины и груди) появляются многочисленные мелкие пузырьки или крупные пузыри с напряженной покрышкой и серозным содержимым. Редкая форма заболевания, которая развивается в результате поражения аутоантителами волокон коллагена VII типа в области эпидермо-дермального соединения. На внешне неизмененной коже или на фоне эритемы, преимущественно на участках, подвергаемых инсоляции (лицо, шея, разгибательные поверхности плеч, верхняя часть спины и груди) появляются многочисленные мелкие пузырьки или крупные пузыри с напряженной покрышкой и серозным содержимым. |
Возможно образование буллезных элементов на слизистых оболочках. При разрешении высыпаний формируются вторичные гиперпигментные пятна или рубцы. Развитие буллезной формы свидетельствует о высокой активности и системных проявлениях заболевания.
Пойкилодермическая красная волчанка
Дисхромическая красная волчанка
Красная волчанка эритродермическая
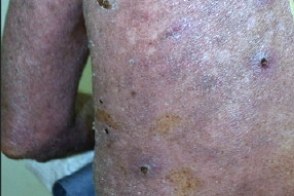 Редкий вариант подострой кожной красной волчанки, возникающий после длительного и интенсивного солнечного излучения, характеризующийся распространением высыпаний на значительную часть туловища и конечностей с симптомами эритродермии. Редкий вариант подострой кожной красной волчанки, возникающий после длительного и интенсивного солнечного излучения, характеризующийся распространением высыпаний на значительную часть туловища и конечностей с симптомами эритродермии. |
Пигментная красная волчанка
Комедональная красная волчанка
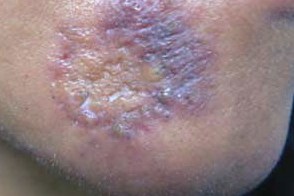 Характеризуется образованием комедонов в области инфильтрированных бляшек красной волчанки, преимущественно на лице. Характеризуется образованием комедонов в области инфильтрированных бляшек красной волчанки, преимущественно на лице. |
Синдром Роуэлла
В крови у больных выявляют антинуклеарный и ревматоидный факторы, антитела к ДНК, ложно-положительные реакции на сифилис, увеличение СОЭ, лимфопению.
Гистологически в зоне кольцевидных элементов обнаруживают признаки васкулита, в дерме – полосовидный, преимущественно лимфоцитарный инфильтрат в области базальной мембраны. Диагноз ставится на основании клинических и гистологических данных.
Волчаночный мастит
Ульразвуковое исследование выявляет участки изо- или гиперэхогенные участки.Заболеванию характерно хроническое течении с ремиссиями и рецидивами, которые могут возникать в местах прежней локализации.
Перекрестный синдром красной волчанки и красного плоского лишая
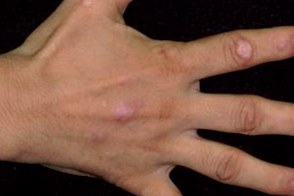 Представляет собой истинное сочетание красной волчанки с красным плоским лишаем, при котором у пациентов имеются симптомы обоих заболеваний одновременно. Клинически высыпания характеризуются большими атрофическими гипопигментированными пятнами или бляшками красного или розового цвета. Со временем гипопигментация очагов поражения усиливается, на них появляется шелушение и телеангиэктазии. Кожные высыпания локализуются обычно в средней части спины и на разгибательных поверхностях конечностей. Представляет собой истинное сочетание красной волчанки с красным плоским лишаем, при котором у пациентов имеются симптомы обоих заболеваний одновременно. Клинически высыпания характеризуются большими атрофическими гипопигментированными пятнами или бляшками красного или розового цвета. Со временем гипопигментация очагов поражения усиливается, на них появляется шелушение и телеангиэктазии. Кожные высыпания локализуются обычно в средней части спины и на разгибательных поверхностях конечностей. |
Характерным симптомом является выраженный ладонно-подошвенный кератоз. Атрофия или полное отсутствие ногтей встречается довольно часто. У некоторых пациентов отмечаются рубцовая алопеция и очаги поражения на слизистой оболочки рта.
При гистологическом исследовании в одних высыпаниях определяется картина красной волчанки, в других — красного плоского лишая. При прямой РИФ чаще всего выявляются изменения, характерные для красной волчанки.
Острая кожная форма красной волчанки
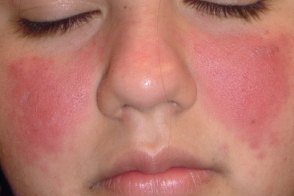 Всегда является проявлением системной красной волчанки, которая манифестирует с поражения кожи в 70-85% случаев.Характеризуется развитием на коже лица в области скул, щек и носа («крылья бабочки») эритемы с цианотичным оттенком в центре и отеком. Реже встречаются распространенные пятнисто-папулезные высыпания. Элементы сыпи обычно появляются после пребывания на солнце, существуют несколько дней и разрешаются, оставляя незначительные гиперпигментные пятна. Всегда является проявлением системной красной волчанки, которая манифестирует с поражения кожи в 70-85% случаев.Характеризуется развитием на коже лица в области скул, щек и носа («крылья бабочки») эритемы с цианотичным оттенком в центре и отеком. Реже встречаются распространенные пятнисто-папулезные высыпания. Элементы сыпи обычно появляются после пребывания на солнце, существуют несколько дней и разрешаются, оставляя незначительные гиперпигментные пятна. |
Своеобразным эквивалентом «бабочки» является центробежная эритема Биетта, которая возникает в области щек в виде слегка отечных, ярких гиперемических пятен, медленно увеличивающихся в размерах за счет периферического роста и одновременно разрешающихся в центральной части. Возможно поражение красной каймы губ, развитие отека лица, появление распространенных пятнисто-папулезных высыпаний на симметричных участках кожи.
Поражение слизистой оболочки полости рта, твердого неба, носа может протекать с образованием эрозий и язв. В редких случаях клиническая картина острой кожной формы может иметь сходство с токсическим эпидермальным некролизом.
Неонатальная красная волчанка
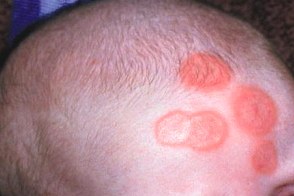 Редкая форма болезни, которая развивается при трансплацентарном прохождении антител анти-Ro/SS-A и/или анти-La/SS-B от матери плоду. Клинически неонатальная КВ проявляется высыпаниями, схожими с кольцевидной формой подострой красной волчанки, и развитием блокад сердца, которые появляются в первые дни и недели жизни ребенка. Характерно поражение кожи центральной части лица, периорбитальных областей. У новорожденных детей могут также наблюдаться гемолитическая анемия, лейкопения, тромбоцитопения, гепатомегалия. Редкая форма болезни, которая развивается при трансплацентарном прохождении антител анти-Ro/SS-A и/или анти-La/SS-B от матери плоду. Клинически неонатальная КВ проявляется высыпаниями, схожими с кольцевидной формой подострой красной волчанки, и развитием блокад сердца, которые появляются в первые дни и недели жизни ребенка. Характерно поражение кожи центральной части лица, периорбитальных областей. У новорожденных детей могут также наблюдаться гемолитическая анемия, лейкопения, тромбоцитопения, гепатомегалия. |
Рубцовая алопеция
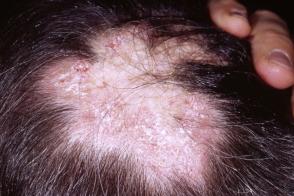 При поражении волосистой части головы развивается эритема различной формы с шелушением на поверхности, по разрешении которой остается рубцовая атрофия, телеангиэктазии и участки гипо- и гиперпигментации. При поражении волосистой части головы развивается эритема различной формы с шелушением на поверхности, по разрешении которой остается рубцовая атрофия, телеангиэктазии и участки гипо- и гиперпигментации. |
При гистопатологическом исследовании наблюдаются фиброз, фолликулярный гиперкератоз, эпидермальная атрофия, периаднексальный и периваскулярный лимфоцитарный инфильтрат, базальная вакуолярная дегенерация и утолщенная базальная мембрана.
Поражение ногтей при красной волчанке
Диагностика красной волчанки основывается на характерной клинической картине, гистологических изменениях и результатах иммунологических тестов.
Патоморфологические изменения при различных кожных формах могут иметь существенные отличия.
Для дискоидной формы характерны изменения эпидермиса в виде гиперкератоза, усиливающегося в области устьев волосяных фолликулов и потовых желез, атрофии, вакуольной дегенерации базального слоя, утолщения базальной мембраны; в дерме отмечается отек и расширение сосудов сосочкового слоя, образование преимущественно лимфоцитарных инфильтратов вокруг сосудов и придатков кожи, базофильная дегенерация коллагена, отложения муцина.
При подострой кожной форме изменения менее выражены: в эпидермисе гиперкератоз наблюдается только в области устьев волосяных фолликулов («фолликулярные пробки»), атрофия и вакуолизация базальных кератиноцитов проявляются в меньшей степени; в дерме встречаются лимфоцитарные инфильтраты незначительной плотности, преимущественно в сосочковой части дермы.
При глубокой красной волчанке эпидермис и дерма могут не вовлекаться в воспалительный процесс. Основные изменения наблюдаются в гиподерме, где процесс начинается с лобулярного панникулита с последующим вовлечением септальных перегородок.
Гистологические изменения при опухолевидной форме характеризуются формированием плотных дермальных периваскулярных и периаднексальных лимфоцитарных инфильтратов, а также значительными отложениями муцина между коллагеновыми волокнами дермы, при этом эпидермис остается интактным.
Лабораторные исследования крови при всех кожных формах красной волчанки должны включать:
Дифференциальный диагноз кожных форм красной волчанки проводится с фотодерматозами, себорейным дерматитом, розацеа, псориазом, красным плоским лишаем. Глубокую красную волчанку дифференцируют с узловатой и индуративной эритемами, а также с панникулитами другой этиологии.
В основе терапии больных лежит использование системных антималярийных препаратов и глюкокортикостероидных препаратов для наружного применения.
Показания к госпитализации
При локализации поражения кожи на лице рекомендуется использовать топические глюкокортикостероидные препараты слабой или средней активности:
При поражении туловища и конечностей рекомендуется использовать топические глюкокортикостероидные препараты средней активности:
При расположении высыпаний на волосистой части головы, ладонях и подошвах рекомендуется использовать топические глюкокортикостероидные препараты высокой активности:
Внутриочаговое введение глюкокортикостероидных препаратов может быть использовано на локализованных очагах, не поддающихся иной терапии. Применение данного метода ограничивается возможностью развития стойкой атрофии.
Также рекомендован прием ангиопротекторов и корректоров микроциркуляции:
Лечение у беременных женщин проводят только топическими кортикостероидами I или II класса. Применение антималярийных препаратов противопоказано из-за возможности нарушения нормального внутриутробного развития плода.
Тактика при отсутствии эффекта от лечения
Препаратами второй линии, назначаемыми при отсутствии эффективности топических глюкокортикостероидных препаратов, являются топические ингибиторы кальциневрина:
Препаратами второй линии для системной терапии являются ретиноиды. Лечение следует начинать с более низких доз (10-20 мг в сутки) и постепенно их увеличивать, ориентируясь на переносимость и отсутствие побочных эффектов:
Поражение кожи при красной волчанке
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ С ПОРАЖЕНИЯМИ КОЖИ ПРИ КРАСНОЙ ВОЛЧАНКЕ
Шифр по Международной классификации болезней МКБ-10
L93
ОПРЕДЕЛЕНИЕ
Красная волчанка (КВ) – мультифакториальное аутоиммунное воспалительное заболевание соединительной ткани, поражающее различные органы и системы и имеющее широкий спектр клинических проявлений.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
L93.0 Дискоидная красная волчанка
L93.1 Подострая кожная красная волчанка
L93.2 Другая ограниченная красная волчанка
Этиология и патогенез
Этиология дискоидной красной волчанки (ДКВ) неизвестна. Важными звеньями патогенеза заболевания являются воздействие ультрафиолетового излучения, образование аутоантител и развитие аутоиммунных реакций, нарушение регуляции функций Т-лимфоцитов и дендритных клеток.
Факторами риска развития ДКВ является длительное пребывание на солнце, морозе, ветре (работники сельского хозяйства, рыбаки, строители), I фототип кожи, наличие лекарственной непереносимости, наличие очагов хронической инфекции.
Факторами, провоцирующими развитие кожных форм КВ, являются ультрафиолетовое излучение, некоторые лекарственные препараты (тербинафин, ингибиторы фактора некроза опухоли-α, антиконвульсанты, ингибиторы протонного насоса, блокаторы кальциевых каналов, ингибиторы ангиотензин-превращающего фермента, β-блокаторы, лефлуномид и др.), вирусные инфекции, травмы кожи. Около 1/3 всех случаев подострой кожной КВ индуцировано приемом медикаментов. Курение ассоциировано с риском развития кожных форм КВ и более тяжелым течением заболевания. Изменение уровня половых гормонов (эстрогенов) также имеет важное значение в формировании предрасположенности к КВ.
Заболеваемость кожными формами КВ составляет 3,0–4,2 случаев на 100000 населения в год, при этом больные с дискоидной КВ составляют 70–80%. Начало заболевания чаще всего отмечается в возрасте от 20 до 40 лет, женщины болеют чаще мужчин.
Клиническая картина
Cимптомы, течение
Различают специфические и неспецифические поражения кожи при КВ. Среди специфических поражений кожи выделяют хроническую, подострую и острую формы заболевания:
1. Острая кожная КВ:
— локализованная;
— распространенная;
— подобная токсическому эпидермальному некролизу.
2. Подострая кожная КВ:
— кольцевидная;
— папуло-сквамозная/псориазиформная;
— буллезная;
— подобная токсическому эпидермальному некролизу.
3. Хроническая кожная КВ:
— дискоидная:
o локализованная;
o распространенная;
— гипертрофическая/веррукозная;
— глубокая/люпус-панникулит;
— опухолевидная/папуло-муцинозная КВ;
— КВ вследствие обморожения;
— КВ слизистых оболочек (полости рта, носа, гениталий, конъюнктивы);
— лихеноидная дискоидная КВ (КВ/красный плоский лишай перекрестный синдром).
Хронические кожные формы красной волчанки.
Дискоидная КВ характеризуется триадой симптомов: эритемой, гиперкератозом и атрофией. Очаги могут быть локализованными (с поражением преимущественно области лица (скулы, щеки и крылья носа), ушных раковин, волосистой части головы) или распространенными. На коже появляются гиперемические пятна, которые медленно увеличиваются в размерах, инфильтрируются и превращаются в возвышающиеся бляшки. На их поверхности в центральной части появляется сначала фолликулярный, а затем сплошной гиперкератоз. Чешуйки трудно отделяются, при их поскабливании ощущается болезненность (симптом Бенье-Мещерского). На обратной стороне снятой чешуйки обнаруживаются роговые шипики, погруженные в расширенные устья волосяных фолликулов. По периферии очагов сохраняется зона активного воспаления, имеется гиперпигментация. Бляшки медленно увеличиваются в размерах, в центральной части наблюдается разрешение элементов с формированием грубой западающей обезображивающей рубцовой атрофии кожи, на фоне которой могут появиться телеангиэктазии.
В области красной каймы губ высыпания представлены слегка инфильтрированными вишнево-красными пятнами, покрытыми небольшим количеством трудно удаляемых чешуек. При поражении волосистой части головы развивается эритема различной формы с шелушением на поверхности, по разрешении которой остается рубцовая атрофия, телеангиэктазии и участки гипо- и гиперпигментации. Зона рубцовой алопеции формируется в центре очагов, характерно присутствие участков с сохранившимися волосами в очагах облысения.
Глубокая КВ (люпус-панникулит) клинически проявляется одним или несколькими глубоко расположенными плотными узлами, подвижными, четко контурированными и не спаянными с окружающими тканями. Кожа над узлами имеет застойную вишневую окраску, нередко встречаются очаги эритемы и гиперкератоза, характерные для дискоидной КВ (сочетание глубокой и дискоидной КВ). После разрешения узлов остаются участки атрофии подкожной клетчатки, проявляющиеся глубокими западениями. В отдельных случаях узлы могут изъязвляться, образуя при заживлении грубые втянутые рубцы. Возможно отложение солей кальция в коже с образованием кальцификатов. Высыпания обычно локализуется ассиметрично в области лица, шеи, плеч, молочных желез (люпус-мастит), бедер и ягодиц.
При веррукозной (гипертрофической) КВ отмечается развитие одиночных резко выступающих над уровнем кожи бляшек с выраженным гиперкератозом и бородавчатой поверхностью. Наиболее частой локализацией этой формы КВ является лицо, тыльная поверхность кистей, разгибательные поверхности предплечий и плеч. Веррукозная КВ может сочетаться с дискоидной КВ, что облегчает диагностику заболевания. Отмечается резистентность высыпаний к проводимой терапии.
КВ вследствие обморожения представляет редкую форму заболевания, развитие которой индуцируется низкой температурой. Клиническая картина характеризуется папулами и небольшими бляшками синюшно-красного цвета, располагающимися на открытых участках кожи и дистальных отделах конечностей: в области пальцев кистей (85%) и стоп (42%), ушных раковин (9%), носа (6%). Высыпания существуют длительно, их эволюция не зависит от времени года. Возможно изъязвление или формирование веррукозных разрастаний, появление телеангиэктазий. Период между обморожением и развитием КВ в среднем составляет около 3-4 лет.
Опухолевидная КВ рассматривается рядом авторов, как хроническая кожная форма КВ, другие относят ее к промежуточной форме заболевания. Клиническая картина представлена высыпаниями на коже в виде плотных уртикароподобных папул и бляшек красного цвета (от розового до синюшного), округлой, неправильной или кольцевидной формы, имеющих четкие границы, с блестящей поверхностью, которые локализуются на участках, подвергающихся инсоляции – в области верхней части груди, спины, плеч, шеи, лица. Иногда элементы могут сливаться, образуя полициклические фигуры. Обострения заболевания чаще наблюдаются в весенне-летний период. Высыпания могут спонтанно бесследно разрешаться спустя несколько недель или существовать длительно. Часто наблюдаются ежегодные обострения заболевания после пребывания на солнце с повторным появлением элементов на одних и тех же местах.
КВ слизистых оболочек может развиваться одновременно или предшествовать поражению кожи. Эта форма заболевания редко своевременно диагностируется (в 10–50% случаев). Высыпания чаще наблюдаются на слизистой оболочке полости рта, но могут локализоваться в полости носа, на гениталиях, конъюнктиве. Элементы представлены гиперемическими пятнами, папулами синюшно-красного цвета, покрытыми белесоватыми наслоениями, редко – пузырями. Возможно развитие болезненных эрозий и язв. Разрешение высыпаний часто сопровождается формированием рубцов или рубцовой атрофии.
Подострая кожная красная волчанка.
Подострая кожная КВ имеет переходную клиническую картину между острой и хронической КВ. Эта форма проявляется развитием папуло-сквамозных или кольцевидных эритематозных высыпаний. При псориазиформной КВ элементы представлены гиперемическими папулами и небольшими бляшками в области плеч, верхней части груди и спины, редко – на коже лица, ушных раковин, волосистой части головы, которые могут сливаться между собой. На поверхности пятен и бляшек имеются плотно сидящие чешуйки и незначительный гиперкератоз, усиливающийся в области устьев волосяных фолликулов. Кольцевидная форма заболевания характеризуется формированием гиперемических пятен и эритем в виде колец и полициклических фигур с гиперкератозом и шелушением на поверхности, которые располагаются преимущественно на участках кожи, подвергающихся инсоляции. Возможно сочетание папуло-сквамозной и кольцевидной форм у одного больного. Высыпания при подострой кожной КВ могут разрешаться без рубцов, образуя длительно существующие очаги гипопигментации с телеангиэктазиями на поверхности, или формировать очень поверхностную рубцовую атрофию. У данной категории больных часто имеются относительно нетяжелые системные проявления КВ: артралгии, артриты и другие симптомы поражения костно-мышечной системы без вовлечения в патологический процесс почек, центральной нервной системы, серозных оболочек.
Буллезная КВ – очень редкая форма заболевания, которая развивается в результате поражения аутоантителами волокон коллагена VII типа в области эпидермо-дермального соединения. На внешне неизмененной коже или на фоне эритемы, преимущественно на участках, подвергаемых инсоляции (лицо, шея, разгибательные поверхности плеч, верхняя часть спины и груди) появляются многочисленные мелкие пузырьки или крупные пузыри с напряженной покрышкой и серозным содержимым. Возможно образование буллезных элементов на слизистых оболочках. При разрешении высыпаний формируются вторичные гиперпигментные пятна или рубцы. Развитие буллезной формы КВ свидетельствует о высокой активности и системных проявлениях заболевания.
Острая кожная форма красной волчанки.
Острая кожная форма КВ всегда является проявлением системной КВ, которая манифестирует с поражения кожи в 70–85% случаев. Острая форма КВ характеризуется развитием на коже лица в области скул, щек и носа («крылья бабочки») эритемы с цианотичным оттенком в центре и отеком. Реже встречаются распространенные пятнисто-папулезные высыпания. Элементы сыпи обычно появляются после пребывания на солнце, существуют несколько дней и разрешаются, оставляя незначительные гиперпигментные пятна. Своеобразным эквивалентом «бабочки» является центробежная эритема Биетта, которая возникает в области щек в виде слегка отечных, ярких гиперемических пятен, медленно увеличивающихся в размерах за счет периферического роста и одновременно разрешающихся в центральной части. Возможно поражение красной каймы губ, развитие отека лица, появление распространенных пятнисто-папулезных высыпаний на симметричных участках кожи. Поражение слизистой оболочки полости рта, твердого неба, носа может протекать с образованием эрозий и язв. В редких случаях клиническая картина острой кожной формы КВ может иметь сходство с токсическим эпидермальным некролизом.
Диагностика
Диагностика красной волчанки основывается на характерной клинической картине, гистологических изменениях и результатах иммунологических тестов.
Патоморфологические изменения при различных кожных формах КВ могут иметь существенные отличия. Для дискоидной КВ характерны изменения эпидермиса в виде гиперкератоза, усиливающегося в области устьев волосяных фолликулов и потовых желез, атрофии, вакуольной дегенерации базального слоя, утолщения базальной мембраны; в дерме отмечается отек и расширение сосудов сосочкового слоя, образование преимущественно лимфоцитарных инфильтратов вокруг сосудов и придатков кожи, базофильная дегенерация коллагена, отложения муцина. При подострой кожной форме КВ изменения менее выражены: в эпидермисе гиперкератоз наблюдается только в области устьев волосяных фолликулов («фолликулярные пробки»), атрофия и вакуолизация базальных кератиноцитов проявляются в меньшей степени; в дерме встречаются лимфоцитарные инфильтраты незначительной плотности, преимущественно в сосочковой части дермы. При глубокой КВ эпидермис и дерма могут не вовлекаться в воспалительный процесс. Основные изменения наблюдаются в гиподерме, где процесс начинается с лобулярного панникулита с последующим вовлечением септальных перегородок. Гистологические изменения при опухолевидной КВ характеризуются формированием плотных дермальных периваскулярных и периаднексальных лимфоцитарных инфильтратов, а также значительными отложениями муцина между коллагеновыми волокнами дермы, при этом эпидермис остается интактным.
При прямом иммунофлюоресцентном исследовании биоптата кожи из очагов поражений в зоне эпидермо-дермального соединения выявляются крупноглобулярные отложения иммуноглобулинов IgM/IgG и комплемента – положительный тест «волчаночной полоски». У больных системной КВ этот тест может быть положительным и на участках непораженной кожи. Положительные результаты теста не являются специфичными для КВ и могут наблюдаться при других дерматозах, а также у здоровых людей на участках, подвергшихся длительному солнечному облучению.
Лабораторные исследования крови при всех кожных формах КВ должны включать:
— клинический анализ крови и мочи;
— определение биохимических показателей крови: аланинаминотрансферазы, аспартатаминотрансферазы, γ-глютамилтранспептидазы, щелочной фосфатазы, мочевины, креатинина, С-реактивного белка;
— иммунологические тесты: на антинуклеарные антитела – ANA (при положительном результате исследуются антитела к экстрагируемому ядерному антигену – ENA и к двухцепочечной ДНК – анти- dsDNA), антитела к нуклеопротеинам – анти-Ro/SS-A и анти-La/SS-B, антифосфолипидные антитела (методом иммуноферментного анализа), реакцию преципитации с кардиолипиновым антигеном – VDRL.
При кожных формах КВ могут вырабатываться аутоантитела. У больных дискоидной КВ наблюдается образование антител анти-Ro/SS-A, анти-La/SS-B и анти-annexin-1. У большинства пациентов с подострой кожной формой КВ выявляются анти-Ro/SS-A (70%), ANA (60–80%) и анти-La/SS-B (30–50%) антитела. При проведении дифференциальной диагностики важно учитывать, что для системной КВ характерно наличие антител к экстрагируемому ядерному антигену Sm (Smith) – анти-Sm и положительные тесты на анти-dsDNA.
Дифференциальный диагноз
Дифференциальный диагноз кожных форм красной волчанки проводится с фотодерматозами, себорейным дерматитом, розацеа, псориазом, красным плоским лишаем. Глубокую красную волчанку дифференцируют с узловатой и индуративной эритемами, а также с панникулитами другой этиологии.
Лечение
Цель лечения
— достижение ремиссии заболевания.
Общие замечания по терапии
В основе терапии больных ДКВ лежит использование системных антималярийных препаратов и глюкокортикостероидных препаратов для наружного применения.
В случае ограниченного поражения кожи при ДКВ назначаются топические глюкокортикостероидные препараты: для очагов поражения на коже тела – в форме кремов и мазей, для очагов поражения на волосистой части головы – в форме лосьона.
Противомалярийные средства эффективны в лечении КВ, как в виде комбинированной терапии, так и монотерапии. Гидроксихлорохин сульфат является предпочтительным в виду лучшей переносимости. Из-за возможного развития ретинопатии при приеме антималярийных препаратов перед началом приема препарата и не реже 1 раза в 6 месяцев проводится офтальмологическое обследование, включая осмотр глазного дна. Проводится регулярный контроль лабораторных показателей. При наличии резистентности к антималярийным препаратам используются резервные препараты: дапсон, ретиноиды или метотрексат. Системные ретиноиды при КВ показаны при наличии выраженного гиперкератоза (дискоидная, веррукозная КВ). Лечение буллезной КВ проводят препаратом дапсон, угнетающим миграцию нейтрофильных лейкоцитов, и системными глюкокортикостероидами.
Показания к госпитализации
— тяжелое течение дерматоза;
— отсутствие эффекта от амбулаторного лечения.
Схемы лечения
Наружная терапия
Глюкокортикостероидные препараты
При локализации поражения кожи на лице рекомендуется использовать топические глюкокортикостероидные препараты слабой или средней активности:
— флуоцинолона ацетонид, крем, гель, мазь, линимент 2 раза в сутки наружно на очаги поражения в течение 12 недель (В) [1].
При поражении туловища и конечностей рекомендуется использовать топические глюкокортикостероидные препараты средней активности:
— триамцинолон, мазь 2 раза в сутки наружно под окклюзию на очаги поражения в течение 1 недели (D) [2]
или
— бетаметазон, крем, мазь 2 раза в сутки наружно на очаги поражения в течение 8 недель (D) [3].
При расположении высыпаний на волосистой части головы, ладонях и подошвах рекомендуется использовать топические глюкокортикостероидные препараты высокой активности:
— клобетазол, крем, мазь 2 раза в сутки наружно на очаги поражения в течение 4 недель (С) [4].
Внутриочаговое введение глюкокортикостероидных препаратов может быть использовано на локализованных очагах, не поддающихся иной терапии. Применение данного метода ограничивается возможностью развития стойкой атрофии.
— триамцинолон 5–10 мг на мл внутриочагово (D) [5, 6]
или
— бетаметазон 0,2 мл на см 2 внутриочагово, недельная доза не должна превышать 1 мл (D) [7].
Если необходимость внутриочагового введения препаратов сохраняется, рекомендуется соблюдать интервал между инъекциями не менее 4 недель [5].
Системная терапия
1. Противомалярийные средства:
— Гидроксихлорохин 5–6 мг на кг массы тела в сутки перорально (или 2 таблетки по 200 мг для взрослого среднего веса). После достижения клинического ответа, дозировка гидроксихлорохина может быть постепенно уменьшена до 200 мг в сутки с продолжением терапии в течение не менее 2–3 месяцев. Прием препарата может продолжаться до 2–3 лет. Прекращение приема поддерживающих доз в 2,5 раза увеличивает риск рецидива ДКВ (B) [8]
или
— хлорохин 250–500 мг перорально ежедневно в течение не менее 2–3 месяцев. Прием препарата может продолжаться до 2–3 лет (D) [9].
| Примечание. В инструкции по медицинскому применению гидроксихлорохина и хлорохина дискоидная красная волчанка не включена в показания к применению препаратов. |
2. Учитывая важную роль в патогенезе КВ индуцированного ультрафиолетовым облучением свободно-радикального повреждения мембран и нарушения микроциркуляции у больных КВ, показано включение в лечебный комплекс антиоксидантов:
— витамин Е 50–100 мг в сутки перорально интермиттирующими курсами: 1 неделю прием препарата, 1 неделю – перерыв, в течение 4–8 недель (D) [7].
3. Также рекомендован прием ангиопротекторов и корректоров микроциркуляции:
— пентоксифиллин 200 мг перорально 3 раза в сутки в течение 1 месяца (D) [7];
— никотиновая кислота 0,05–0,1 г перорально 2–3 раза в сутки в течение 21–30 дней или 2–3 мл внутримышечно через день, на курс 8–10 инъекций (D) [7].
Особые ситуации
Лечение КВ у беременных женщин проводят только топическими кортикостероидами I или II класса. Применение антималярийных препаратов противопоказано из-за возможности нарушения нормального внутриутробного развития плода.
Тактика при отсутствии эффекта от лечения
Препаратами второй линии, назначаемыми при отсутствии эффективности топических глюкокортикостероидных препаратов, являются топические ингибиторы кальциневрина:
— такролимус, мазь 0,1% 2 раза в сутки на очаги поражения в течение 4–8 недель (В) [4, 10]
или
— пимекролимус, крем 1% 2 раза в сутки на очаги поражения в течение 4–8 недель (С) [11].
| Примечание. В инструкции по медицинскому применению такролимуса и пимекролимуса дискоидная красная волчанка не включена в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению ацитретина и изотретиноина дискоидная красная волчанка не включена в показания к применению препаратов. |
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Поражения кожи при красной волчанке»:
1. Самцов Алексей Викторович – заведующий кафедрой кожных и венерических болезней ФГБВОУ ВПО «Военно-медицинская академия им С.М. Кирова», доктор медицинских наук, профессор, г. Санкт-Петербург.
2. Хайрутдинов Владислав Ринатович – ассистент кафедры кожных и венерических болезней ФГБВОУ ВПО «Военно-медицинская академия им С.М. Кирова», доктор медицинских наук, г. Санкт-Петербург.
3. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва.
4. Минеева Алина Аркадьевна – младший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, г. Москва.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.

