ущемленная вентральная грыжа код по мкб 10 у взрослых
Грыжа передней брюшной стенки (K43)
Гангренозная инцизионная грыжа
Инцизионная грыжа БДУ
Гангренозная парастомальная грыжа
Парастомальная грыжа БДУ
Любые варианты, перечисленные в K43.6 с гангреной
Грыжа передней брюшной стенки БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Грыжа передней брюшной стенки с непроходимостью без гангрены (K43.0)
Версия: Справочник заболеваний MedElement
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Этиология и патогенез
Эпидемиология
Возраст: преимущественно молодой и зрелый
Признак распространенности: Редко
Соотношение полов(м/ж): 1.5
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Местные симптомы кишечной непроходимости:
— невправимость грыжи;
— появление или усиление боли или изменение ее характера в области грыжи;
— напряженность грыжевого мешка;
— изменение цвета кожи над ним и появление локального отека (редко).
Диагностика
Лабораторная диагностика
2. Общий анализ мочи:
— повышение удельного веса, цвета;
— снижение темпа диуреза;
— возможно умеренное повышение уровня индикана (редко).
3. Биохимия:
— нарушения электролитного состава (гипохлоремия, гипокалиемия) и гипопротеинемия могут отчасти маскироваться гемоконцентрацией;
— возможна небольшая гиперазотемия (редко);
— повышение уровня С-реактивного белка;
— повышение уровня молочной кислоты (гиперлактатемия, лактатацидоз) свидетельствует об ишемии стенки кишечника, при этом снижение уровня лактата в динамике (в том числе и после оперативного лечения) не означает отсутствия ишемии стенки кишечника.
Дифференциальный диагноз
Осложнения
Лечение
Оперативное вмешательство не должно откладываться на значительный срок для проведения предоперационной подготовки, за исключением редких случаев:
— острого нарушения мозгового кровообращения;
— острого инфаркта миокарда;
— острых значительных нарушений гемодинамики, дыхания, свертывающей системы крови.
Методически операция не отличается от таковой при прочих ущемленных грыжах, за исключением доступа. В ходе операции выделяется и вскрывается грыжевой мешок, производится рассечение грыжевого кольца, оценивается жизнеспособность ущемленных участков кишечника, с целью предотвращения распространения инфекции отграничивается операционное поле. Пластика производится либо местными тканями, либо ненатяжными методиками с использованием сетчатого трансплантата.
При аллергии на лактамы альтернативным подходом является назначение комбинаций:
— клиндамицин+гентамицин или азтреонам или фторхинолоны;
— метронидазол+гентамицин или фторхинолоны (ципрофлоксацин или левофлоксацин).
АБП должна проводиться в срок за 60 минут до начала операции, за исключением фторхинолонов, которые требуют более длительного времени для парентерального введения (начало введения за 2-3 часа до операции).
Грыжа передней брюшной стенки без непроходимости или гангрены (K43.9)
Версия: Справочник заболеваний MedElement
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Примечание. В данную подрубрику включены:
— надчревная грыжа живота;
— инцизионная грыжа живота.
Согласно принятому Европейским обществом герниологов определению, инцизионной грыжей называют «любой дефект брюшной стенки с или без выпячивания в области послеоперационного рубца, выявляемый пальпаторно при клиническом осмотре или с помощью визуализации».
Некоторые авторы относят к грыжам белой линии живота также околопупочную грыжу, которая согласно МКБ-10 кодируется в другой подрубрике (см. «Пупочная грыжа без непроходимости или гангрены»- K42.9).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Единая классификация как врожденных, так и приобретенных грыж передней брюшной стенки отсутствует.
Грыжи белой линии
По месту образования делятся на:
Примечание. Околопупочные грыжи рассматриваются МКБ-10 в подрубрике «Пупочная грыжа без непроходимости или гангрены» (K42.9).
Классификация инцизионных вентральных грыж (Шеврель и Рат, 2000):
2. Разделение ИВГ по размеру (обозначается буквой W) с шагом в 5 см от самых маленьких, где W1 15 см.
Были также предложены варианты классификации ИВГ (модификации) такими авторами, как Шумпелик (2000), Амматуро и Басси (2005), Дитц и соавт. (2007). Единая классификация, стандартизирующая оценку эффективности лечения и прочее, в рамках согласительной комиссии Европейского общества герниологов пока не разработана.
Ущемленные грыжи (взрослое население)
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
01.06.2017 № 46
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика и лечение пациентов (взрослое население) с ущемленными грыжами при оказании медицинской помощи в стационарных условиях»
1. Настоящий клинический протокол устанавливает общие требования к объемам медицинской помощи, оказываемой с целью диагностики и лечения в стационарных условиях пациентов (взрослое население) с ущемленными грыжами:
двусторонняя паховая грыжа с непроходимостью без гангрены (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (далее – МКБ-10) – К40.0);
двусторонняя паховая грыжа с гангреной (шифр по МКБ-10 – К40.1);
односторонняя или неуточненная паховая грыжа с непроходимостью без гангрены (шифр по МКБ-10 – К40.3);
односторонняя или неуточненная паховая грыжа с гангреной (шифр по МКБ-10 – К40.4);
двусторонняя бедренная грыжа с непроходимостью без гангрены (шифр по МКБ-10 – К41.0);
двусторонняя бедренная грыжа с гангреной (шифр по МКБ-10 – К41.1);
односторонняя или неуточненная бедренная грыжа с непроходимостью без гангрены (шифр по МКБ-10 – К41.3);
односторонняя или неуточненная бедренная грыжа с гангреной (шифр по МКБ-10 – К41.4);
пупочная грыжа с непроходимостью без гангрены (шифр по МКБ-10 – К42.0);
пупочная грыжа с гангреной (шифр по МКБ-10 – К42.1);
грыжа передней брюшной стенки с непроходимостью без гангрены (шифр по МКБ-10 – К43.0);
грыжа передней брюшной стенки с гангреной (шифр по МКБ-10 – К43.1).
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством Республики Беларусь.
3. Для целей настоящего клинического протокола используются термины и их определения в значениях, установленных Законом Республики Беларусь от 18 июня 1993 года «О здравоохранении» (Ведамасцi Вярхоўнага Савета Рэспублiкi Беларусь, 1993 г., № 24, ст. 290; Национальный реестр правовых актов Республики Беларусь, 2008 г., № 159, 2/1460).
4. При ущемленной грыже или подозрении на ущемление, даже в случае ее самопроизвольного вправления, пациент подлежит экстренной госпитализации в хирургическое отделение больничной организации здравоохранения.
5. Пациентам с ущемленными грыжами показано экстренное хирургическое вмешательство вне зависимости от сроков и локализации ущемления.
6. Насильственное вправление грыжи при ее ущемлении недопустимо.
7. Применение обезболивающих лекарственных средств, ванн, тепла или холода у пациентов с ущемленными грыжами противопоказано.
8. Задержка с операцией более 2 часов с момента поступления в больничную организацию здравоохранения при установленном диагнозе недопустима.
9. При общем тяжелом состоянии пациентов по заключению врачебного консилиума операция может быть задержана не более чем на 2–3 часа для проведения кратковременной предоперационной подготовки.
10. При невозможности исключить ущемленную грыжу вопрос должен решаться в пользу операции.
11. По медицинским показаниям следует провести одним из методов профилактику тромбоэмболии легочной артерии:
препараты низкомолекулярных гепаринов: надропарин – инъекция в подкожную клетчатку живота 0,3–0,4 мл в зависимости от массы тела пациента один раз в сутки до операции и далее ежедневно как минимум до 7 дней;
дальтепарин натрий подкожно 2,5 тыс. МЕ за 1–2 часа до операции и затем по 2,5 тыс. МЕ каждый день утром;
гепарин под кожу живота по 5 тыс. МЕ до операции и далее через 8 часов.
12. Средняя длительность стационарного лечения пациентов с ущемленными грыжами составляет 10–14 календарных дней.
Диагностика
ДИАГНОСТИКА УЩЕМЛЕННОЙ ГРЫЖИ
13. Обязательные диагностические мероприятия:
13.1. при поступлении в больничную организацию здравоохранения:
13.1.1. клинические:
жалобы, анамнез, осмотр, общая термометрия, антропометрия, пальпация, аускультация, перкуссия живота, подсчет частоты сердечных сокращений, определение уровня артериального давления;
обязательны осмотр, пальпация и перкуссия грыжевого выпячивания;
13.1.2. лабораторные:
общий анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, уровня гематокрита, подсчет лейкоцитарной формулы, измерение скорости оседания эритроцитов (далее – СОЭ), определение количества тромбоцитов);
общий анализ мочи;
определение групп крови по системам АВ0 и резус;
13.1.3. электрокардиограмма;
13.2. через 2–3 дня после операции и перед выпиской пациента из больничной организации здравоохранения:
общий анализ крови (определение уровня гемоглобина, количества эритроцитов и лейкоцитов, уровня гематокрита, подсчет лейкоцитарной формулы, СОЭ), определение количества тромбоцитов);
общий анализ мочи.
14. Дополнительная диагностика (по медицинским показаниям):
биохимическое исследование крови: определение уровней билирубина, мочевины, общего белка, аспартатаминотрансферазы, аланинаминотрансферазы, альфа-амилазы, электролитов (калий, кальций, натрий, хлор);
определение уровня глюкозы в крови;
рентгенография или рентгеноскопия брюшной полости и грудной клетки;
ультразвуковое исследование органов брюшной полости;
лапароскопия;
консультации смежных специалистов: врача-терапевта, врача-эндокринолога, врача-уролога и других.
Лечение
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ПАЦИЕНТОВ С УЩЕМЛЕННЫМИ ГРЫЖАМИ
15. Оперативное вмешательство при ущемленных грыжах выполняется под общей анестезией. Допустима местная инфильтрационная анестезия.
16. Выбор операционного доступа осуществляется с учетом локализации грыжи.
17. Рассечение ущемляющего кольца до вскрытия грыжевого мешка и удержания грыжевого содержимого недопустимо.
18. При сомнении в жизнеспособности тонкой кишки или при наличии явных признаков нежизнеспособности выполняется ее резекция в пределах безусловно здоровых тканей, но не менее 40 см приводящей и не менее 20 см отводящей петли. Накладывается межкишечный анастомоз методом «бок в бок» или «конец в конец». Если уровень анастомоза приходится на дистальный отдел подвздошной кишки, длина которого менее 15–20 см, следует накладывать тонкотолстокишечный анастомоз.
19. При тяжелых формах острой кишечной непроходимости и перитоните после резекции нежизнеспособной кишки может быть выведена проксимальная энтеростома или колостома. Восстановление непрерывности желудочно-кишечного тракта при отсутствии медицинских противопоказаний выполняется не позднее 2–3 месяцев после данной операции.
20. При самопроизвольном вправлении во время операции ущемленного органа его следует обязательно извлечь для осмотра и оценки кровоснабжения. Если это не удается, показаны рассечение раны (герниолапаротомия) или срединная лапаротомия.
21. Закрытие грыжевых ворот выполняется в зависимости от вида грыжи. Первичная пластика не производится при флегмоне грыжевого мешка.
22. Алгоритм действий врача-хирурга при флегмоне грыжевого мешка:
22.1. 1-й этап операции:
срединная лапаротомия;
резекция некротизированной петли со стороны живота без рассечения ущемляющего кольца;
межкишечный анастомоз «бок в бок» или «конец в конец» для восстановления непрерывности желудочно-кишечного тракта;
концы петли кишки, подлежащей удалению, ушивают наглухо;
ушивание брюшной полости;
22.2. 2-й этап операции:
вскрытие грыжевого мешка;
рассечение ущемляющего кольца и удаление отключенной некротизированной части кишки;
иссечение некротически измененных мягких тканей;
ушивание брюшины (пластика брюшной стенки не производится);
санация и дренирование раны.
ЛЕЧЕНИЕ ПАЦИЕНТОВ С УЩЕМЛЕННЫМИ ГРЫЖАМИ В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ
24. При наличии флегмоны грыжевого мешка и других гнойно-воспалительных заболеваниях назначается антибиотикотерапия – цефалоспорины III–IV поколения (цефотаксим, цефоперазон, цефепим) в комбинации с метронидазолом, или комбинированные защищенные цефалоспорины (цефоперазон/сульбактам) в комбинации с метронидазолом, или фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин) в комбинации с метронидазолом, или карбапенемы (имипенем/циластатин, меропенем, эртапенем, дорипенем).
25. Инфузионная терапия проводится по медицинским показаниям.
26. Физиотерапевтическое и симптоматическое лечение назначается по медицинским показаниям.
Информация
Источники и литература
Информация
ПОСТАНОВЛЕНИЕ МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
1 июня 2017 г. № 46
Об утверждении клинических протоколов диагностики и лечения пациентов (взрослое население) с острыми хирургическими заболеваниями
На основании абзаца седьмого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 года «О здравоохранении» в редакции Закона Республики Беларусь от 20 июня 2008 года, подпункта 8.3 пункта 8 и подпункта 9.1 пункта 9 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446 «О некоторых вопросах Министерства здравоохранения и мерах по реализации Указа Президента Республики Беларусь от 11 августа 2011 г. № 360», Министерство здравоохранения Республики Беларусь ПОСТАНОВЛЯЕТ:
1. Утвердить прилагаемые:
клинический протокол «Диагностика и лечение пациентов (взрослое население) с ущемленными грыжами при оказании медицинской помощи в стационарных условиях»;
Послеоперационная вентральная грыжа
Общие сведения
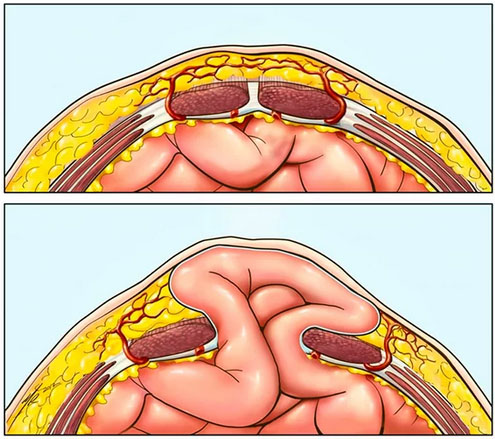
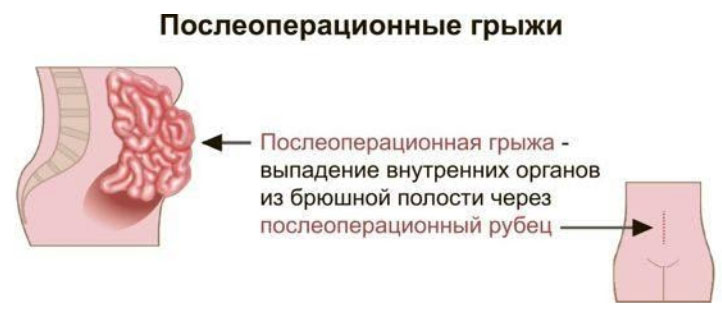
Послеоперационной (вентральной грыжей) является дефект на передней брюшной стенке, сопровождающийся смещением (выходом) органов в грыжевой мешок, образовавшийся на месте послеоперационного рубца после ранее проводимого хирургического вмешательства на органах брюшной полости. Вентральная грыжа формируется в послеоперационный период (чаще всего в течение года после операции).
Вентральная грыжа состоит из грыжевых ворот (дефект в мышцах брюшной стенки), грыжевого мешка (растянутая часть брюшины) и грыжевого содержимого — части органа/органа, расположенного в грыжевом мешке.
Практически осложняться послеоперационными грыжами могут любые операции на брюшной полости, однако наиболее часто грыжи после оперативного вмешательства образуются после удаления желчного пузыря, кишечной непроходимости, прободной язвы желудка, перитонита, аппендицита, грыжи белой линии живота/пупочной грыжи, миомы матки, кисты яичника, после кесарева сечения, проникающих ранений брюшной полости. В норме формирование послеоперационного рубца происходит на протяжении 2,5-3 месяцев, а окончательная его организация завершается через 12 месяцев.
Тенденция к росту образования вентральных грыж передней брюшной стенки (пупочные, околопупочные, грыжи белой линии живота) прямо коррелирует с возрастом пациента. Вентральная грыжа в пожилом возрасте обусловлена чаще всего жировым перерождением/атрофией мышечной ткани живота, наличием полиорганной патологии, уменьшением эластичности фасций/истончением апоневрозов, частичной гипотонией, увеличением в тканях передней брюшной стенки размеров/количества «слабых мест».
Кроме ускоренного развития инволюционных процессов в мышечных/соединительнотканных структурах брюшной стенки и замедления интенсивности репаративных процессов у пациентов в пожилом возрасте (старше 60 лет) и старческого возраста (свыше 75 лет) присутствуют и другие факторы риска: хроническая дыхательная недостаточность, затруднение мочеиспускания, запоры, аневризма брюшного отдела аорты. Послеоперационные вентральные грыжи у пациентов старше 60 лет зачастую приводят к инвалидизации, а при их осложнении и к летальному исходу.
В целом наличие вентральной грыжи и отсутствие адекватного лечения сопровождается высоким риском развития осложнений: ущемление внутренних органов, воспаление грыжевого содержимого, развитие угрожающего жизни больного острого перитонита.
Патогенез
В патогенезе развития послеоперационной грыжи лежат изменения структурной организации апоневроза. Характерно реомоделирование соединительной/мышечной ткани, обусловленное дистрофическими/восстановительными процессами. Процессы восстановления рассматривается в качестве заместительных компенсаторных процессов в ответ на гибель части ткани апоневроза. Трофическая функция апоневроза существенно снижается, что обусловлено редукцией микроциркуляторного русла, способствующей деструктивным трофическим изменениям соединительной ткани. В следствие нарушения метаболизма соединительной ткани апоневроз истончается, отмечается разволокнение коллагеновых пучков, а между его волокнами образуются заполненные жировой тканью пространства. Снижается соотношение коллагена I и III типов. Архитектоника рубца имеет разнонаправленные идущие в разных плоскостях эластические/коллагеновые волокна, образуя структуру неоформленной плотной соединительной ткани. Это существенно снижает прочность передней брюшной стенки и адаптацию ее к механическим нагрузкам, способствуя образованию грыж.
Классификация
Для вентральных грыж характерны разнообразие их локализации, размеров, форм, что затрудняет создание единственной их классификации. Согласно характерным признакам, выделяют:
По составу грыжевого мешка: большой сальник, петли тонкого кишечника, мочевой пузырь, желудок.
По вправимости: вправимая/невправимая.
Причины
К основным причинам развития послеоперационных грыж относятся:
Симптомы
В подавляющем большинстве случаев основным симптом является наличие выпячивания по линии/по сторонам послеоперационного рубца, для которого характерно:
Анализы и диагностика
Постановка диагноза уже на стадии физического обследования трудностей не вызывает: наличие в вертикальном положении несимметричного выпячивания в области послеоперационного рубца, увеличивающегося при покашливании/натуживании пациента и исчезающего в положении лежа является достоверным симптомом грыжи. Реже через истонченный рубец определяется перистальтика кишечных петель. Более детальные сведения о размерах/форме грыжи, изменения в мышечно-апоневротических структурах, наличии спаечных процессов можно получить с помощью инструментальных методов обследования: МРТ, КТ, УЗИ/обзорная рентгенография брюшной полости, эзофагогастродуоденоскопия, колоноскопия.
Лечение
Лечение послеоперационной грыжи проводится исключительно хирургическим путем и его задачей является возвращение в правильное анатомическое положение грыжевого содержимого (в брюшную полость) и восстановление целостности (пластика) брюшной стенки. Какое-либо лечение послеоперационной грыжи брюшной полости без операции неэффективно, поскольку не приводит к ликвидации дефекта брюшной стенки. Однако в ряде случаев (наличие противопоказаний/отказ пациента от операции) приходится обходится без операции. Противопоказанием к проведению операции может быть заболевания со стороны сердечной/дыхательной системы, беременность, нарушение свертывания крови. Консервативное лечение направлено не на ликвидацию дефекта брюшной стенки, а на предупреждение осложнений и включает:
Принципы хирургического лечения. Оперативное вмешательство по поводу послеоперационных грыж состоит из двух этапов:
Существуют две группы методик пластики — натяжные и ненатяжные методы.
Натяжная пластика осуществляется местными тканями без их значительного натяжения и заключается в ушивании не рассасывающимися нитками дефекта апоневроза брюшной стенки. Однако эта методика используется в случаях небольшого размера дефекта апоневроза.
Ненатяжная пластика (закрытие дефекта апоневроза синтетическим протезом) является наиболее рациональным методом герниопластики. Наиболее часто используются сетчатые эндопротезы из различного материала (полипропиленовые, полиэфирные, политетрафлюороэтиленовые).
При этом, натяжение собственных тканей организма не возникает, протез постепенно прорастает соединительно-тканной капсулой, практически отсутствуют боли после операции, характерна относительно ранняя трудовая реабилитация прооперированного.
Однако, внедрение в качестве пластического материала синтетических сетчатых эндопротезов привело к появлению новых, ранее не встречавшихся при грыжесечениях аутотканями осложнений: отторжение эксплантата, образование в области расположения сетки кист, прорезывание швов в местах крепления протеза, инфицирование имплантанта, образование кишечных свищей, миграция синтетического протеза в брюшную полость, развитие спаечной кишечной непроходимости.
С целью минимизации осложнений при операции по поводу послеоперационных грыж показано однократное назначение антибиотиков широкого спектра действия (Ампициллин, Цефоперазон, Амоксициллин с Клавулановой кислотой, Имипенем + Циластатин, Пиперациллин +Тазобактам и др.).