патоморфологический гистологический диагноз коды расшифровка
Как проводится гистологическое исследование: виды, методы, особенности
Злокачественные новообразования — это группа заболеваний, насчитывающая несколько тысяч видов опухолей разных типов и разной степени злокачественности. Они подразделяются на большие группы в зависимости от того из каких тканей они развиваются: если из эпителиальных (барьерных) — то это раки, если из соединительных тканей (мягких тканей и костей) – саркомы, если из лимфоидных (иммунных) – лимфомы/лейкозы. От того насколько правильно верифицирована опухоль (определен ее тип, степень злокачественности и другие характеристики) зависит правильность и эффективность лечения. Важную роль в этом играют гистологические исследования.
О том, как проходят гистологические исследования, какие задачи кроме диагностических они позволяют решать, что влияет на сроки их выполнения рассказывает заведующая патологоанатомическим отделением с прозектурой НМИЦ онкологии им. Н.Н. Петрова, к.м.н. Анна Сергеевна Артемьева.
Что служит материалом для патоморфологических (гистологических) исследований?
Процесс получения фрагмента ткани (биоптата) — биопсия – это несколько разных способов забора материала для гистологического исследования.
Биопсию внутренних органов делают под УЗИ-навигацией, либо с помощью хирургического вмешательства.
Как обрабатывают эти материалы для проведения гистологического исследования?
1 Этап. Фиксация — «консервирование» биоптата в формалине — специальном химическом растворе, который предотвращает гниение, позволяет сохранить структуры ткани.
Фиксация биоптата может занимать от 6 до 24 часов – в зависимости от его вида и размера.
Операционный материал фиксируется дольше, в несколько этапов. Сначала предварительная фиксация, которая занимает примерно 12 часов. Затем вырезка нужных фрагментов и повторная фиксация еще 24 часа.
Соотношение объема материала к объему формалина должно быть 1:20.
2 Этап. Процессинг — процесс обезвоживания, обезжиривания и пропитки материала парафином. Автомат перемещает кусочек материала из раствора в раствор.
В качестве растворов применяются: абсолютированный изопропиловый спирт (6-8 смен), ксилол (2 смены), расплавленный парафин (2 смены).
Программа разнится для «жирного» материала (к которым относятся, например, ткани молочной железы) и «нежирного» – 36 и 24 часа соответственно.
Процесс получения парафиновых блоков.
3 Этап. Изготовление парафинового блока. Кусок материала помещается в форму с расплавленным парафином (уже другим нежели во время процессинга – с более высокой температурой плавления) и охлаждается. Выполняется вручную, сложно ускорить.
4 Этап. Изготовление срезов. Толщина образца — кусочка ткани, залитого в парафин – 1-3 мм. Толщина каждого среза 4-5 мкм (0,004-0,005 мм). Выполняет лаборант с использованием специального инструмента – микротома.
Срезы монтируются на стекла и должны высохнуть.
Несмотря на то, что часть материала теряется при выравнивании в микротоме, при должном профессионализме, из одного образца — материала от одной биопсии, операционного материала от одной опухоли, возможно изготовить около 100 стекол (микропрепаратов).
Для чего делаются срезы?
Срезы делаются для рутинной окраски гематоксилинном и эозином, иммуногистохимического исследования и других видов исследований.
Срезы для всех исследований используются одинаковые, различается окраска, могут отличаться стекла, на которые они монтируются, так для ИГХ и FISH нужны специальные адгезивные стекла или заряженные стекла.
Блоки и стекла способны храниться долгие годы и использоваться для проведения дополнительных гистологических исследований, пересмотров, а также в научных целях.
Архив гистологических материалов собирается в НМИЦ онкологии им. Н.Н. Петрова с 1927 года и содержит более 10 млн единиц хранения (микропрепараты — стекла, парафиновые блоки, архивные карточки, влажный архив).
Какие виды гистологических исследований наиболее информативны?
Что позволяют определить разные виды гистологических исследований
Гистологическое исследование – что это такое?
Позволяет верифицировать опухоль – то есть определить из каких клеток она состоит (из какой ткани она развивается), степень ее дифференцировки (зрелости).
Рутинная окраска, выполняющаяся при гистологическом исследовании, позволяет выявить патологический процесс в анализируемом материале (биоптате, операционном материале):
Также, в большинстве случаев, благодаря рутинной окраске, можно определить степень злокачественности опухоли и, если она достаточно зрелая, то какова ее природа.
Окрашенные срезы под микроскопом
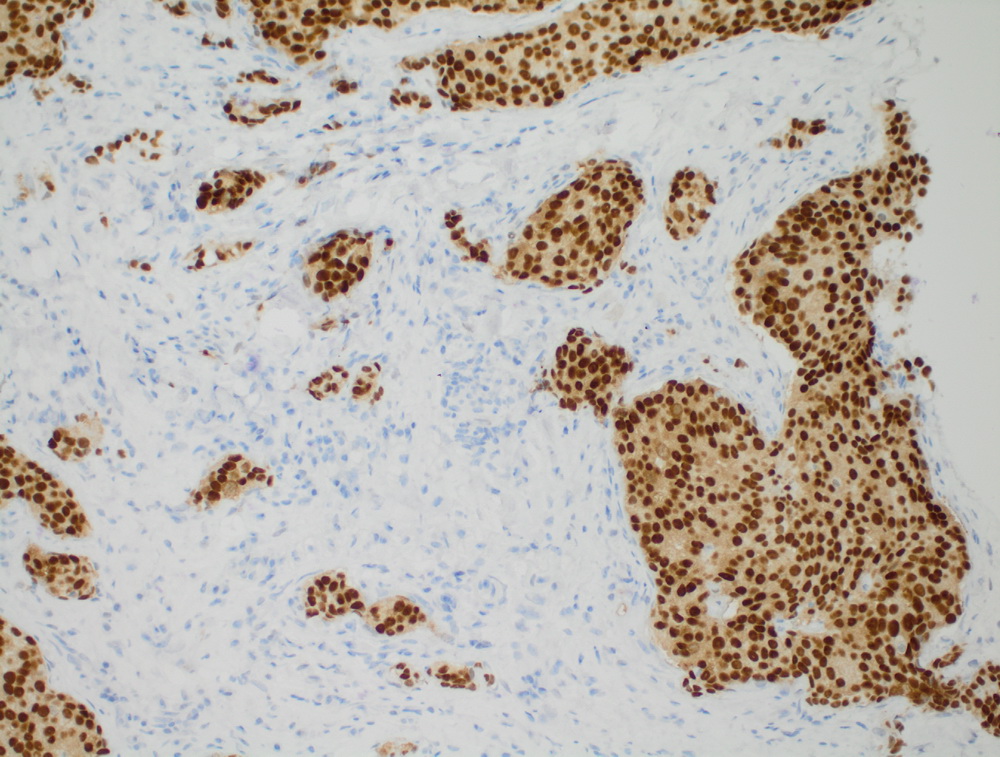 |
Инвазивный протоковый рак er 100%.
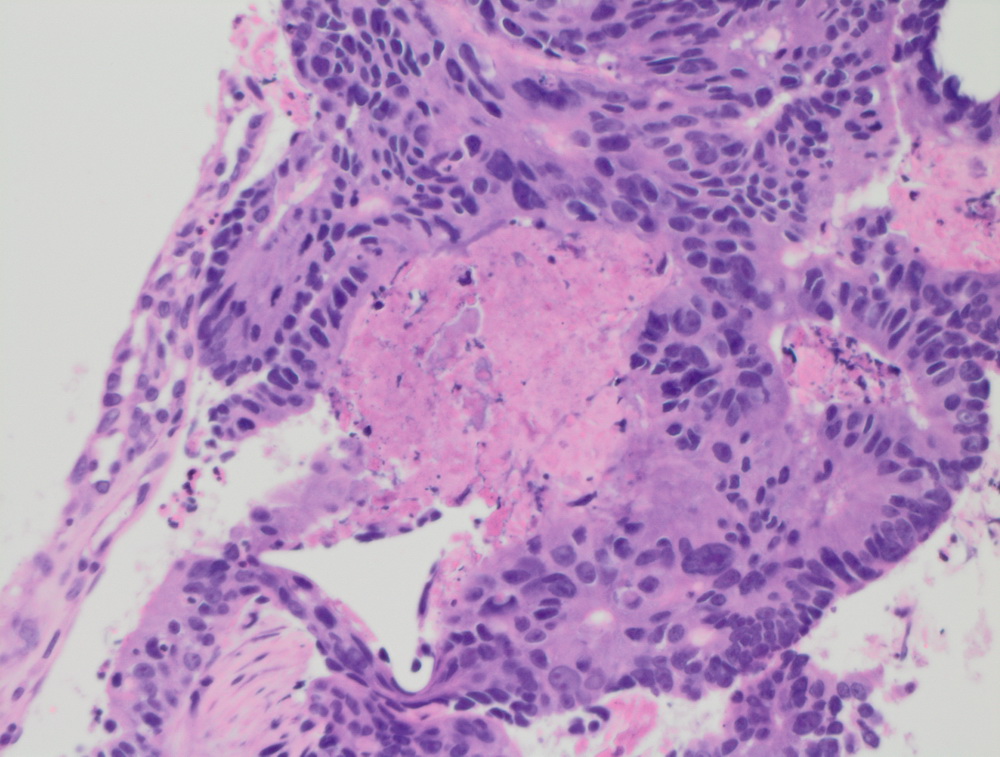
Карцинома сигмовидной кишки.
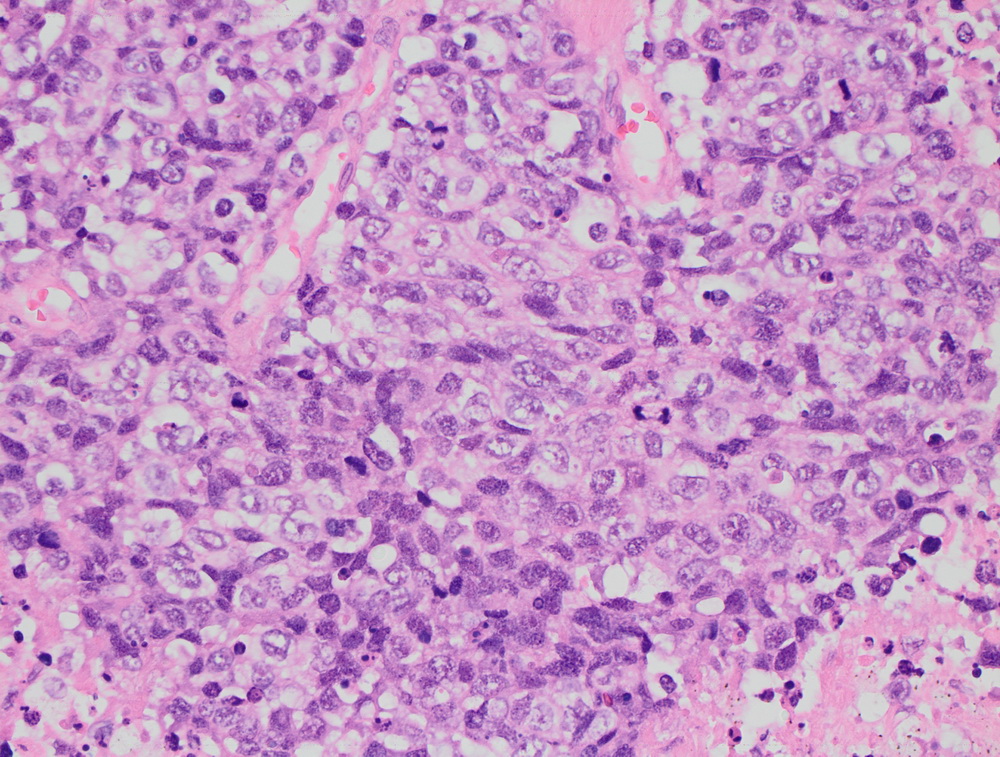
Крупноклеточная нейроэндокринная опухоль.
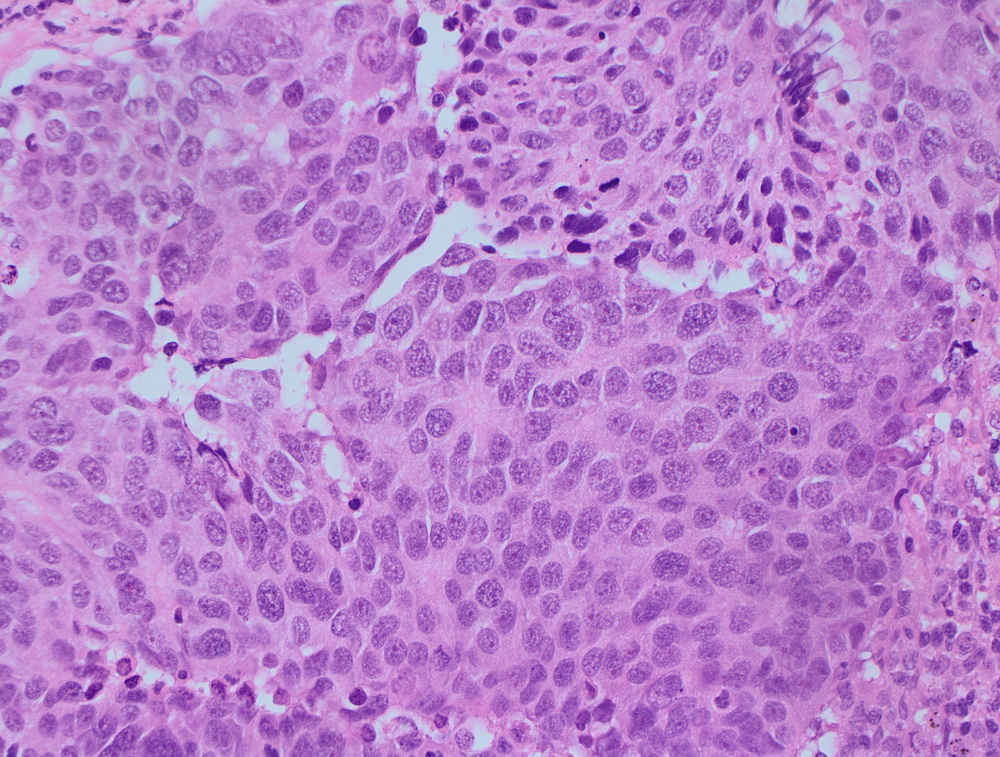
МТС крупноклеточной нейроэндокринной опухоли.
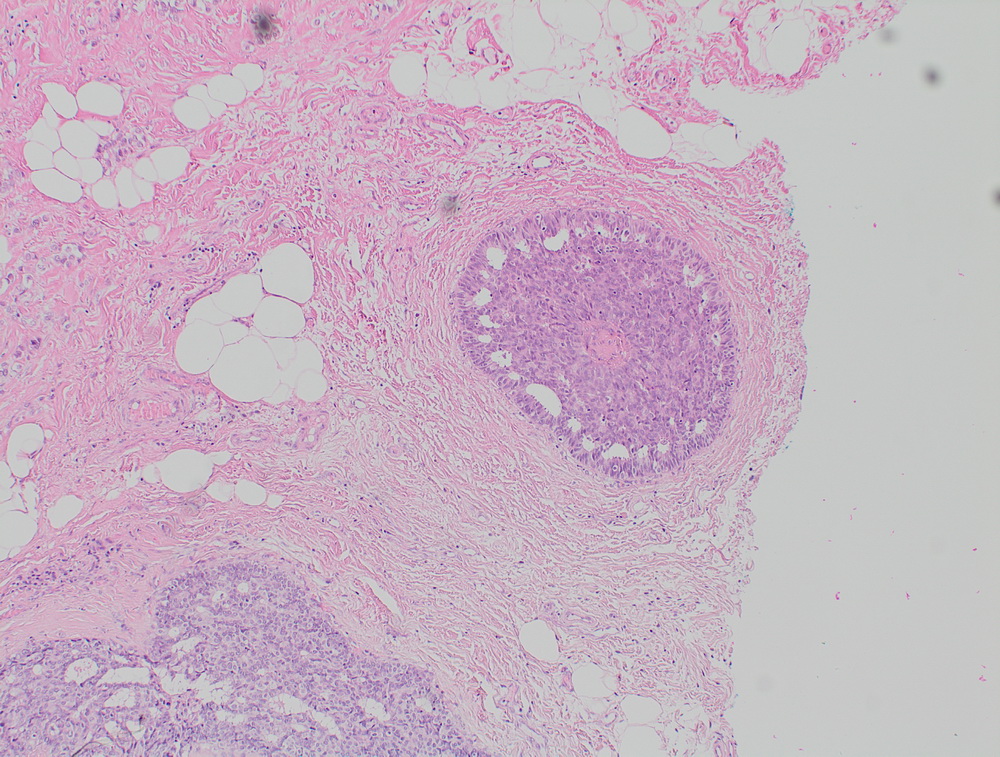
Неспецифический рак молочной железы. Участок in situ карциномы внутри протока, криброзного типа.
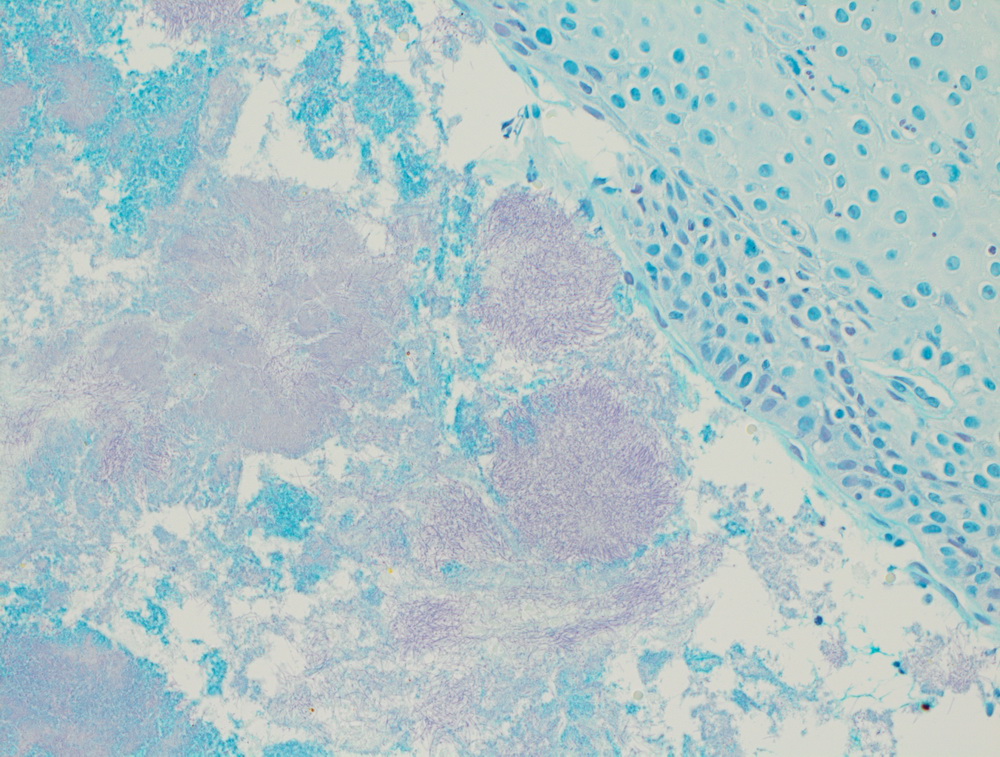
Низкодифферинцированный рак пищевода.
При гистологическом исследовании биоптата и операционного материала можно оценить распространенность: размер опухоли и прорастание в окружающие ткани, насколько затронуты лимфоузлы и есть ли метастазы в отдаленные органы (если эти все структуры присланы для гистологического исследования). При консультации готовых микропрепаратов – стекол, это, как правило, невозможно, если опухоль больше размеров гистологической кассеты или рассечена предыдущим исследователем и не предоставлены данные макроскопического исследования.
Во время гистологического исследования изучаются все стекла от одного образца – материала, полученного от одного вмешательства — одной операции или одной биопсии, вне зависимости от их количества, это считается одной консультацией.
Сроки выполнения гистологического исследования зависят от количества микропрепаратов и от категории сложности того процесса, который в них обнаруживается, сроки могут удлиняться, особенно при необходимости использования дополнительных методов исследования и анализа дополнительных сведений. На сроки выполнения гистологического исследования влияет полнота предоставленной пациентом клинической информации, в том числе данных уже проведенных исследований.
Иммуногистохимия (ИГХ)
Сложное многоэтапное исследование, выполняется после гистологического исследования на том же материале. Опухолевые срезы окрашиваются антителами, которые способны связываться антигенами (белками), которые несут опухолевые клетки. Разные опухолевые клетки несут разные антигены, к каждому из которых подобно ключа к замку подходит антитело.
Один из этапов ИГХ
ИГХ исследование — это комбинаторика. 100% специфичных и чувствительных к какой-то опухоли маркеров не существует, но есть набор антигенов, которые в определенном типе опухоль должны быть и набор тех, которых там быть не должно, таким образом ИГХ-панель строится так чтобы включать несколько антител, которые должны быть позитивны и несколько, которые должны быть негативны. Для разных опухолей различаются эти наборы позитивных/негативных маркеров.
При проведении прогностической ИГХ – выявлении маркеров чувствительности к терапии определяется набор таких маркеров для конкретных опухолей, например, рака молочной железы: рецепторы стероидных гормонов (эстроген, прогестерон), рецептор эпидермального фактора роста (HER2) и индекс пролиферативной активности Ki67 (скорости деления клеток).
Стекла окрашиваются последовательно — различными антителами красятся наборы маркеров в несколько этапов, процесс окраски стекол одним антителом занимает 48 часов.
Таким образом, каждое антитело наносится на отдельный срез ткани, монтированный на отдельное стекло, как правило с соответствующим внешним контролем, количество реакций (используемых антител) и этапов окраски может существенно варьировать в зависимости от конкретной диагностической ситуации, все зависит от индивидуальных особенностей опухоли. Проводится такое количество окрасок, которое необходимо для того, чтобы выявить наиболее характерный для определенной опухоли набор позитивных и негативных маркеров.
Кому-то для этого будет достаточно 5 антител, а кому-то необходимо сделать 20 окрасок и более. Максимальное количество окрасок, которое нам приходилось делать – 212.
Поэтому точные сроки и стоимость этого исследования невозможно определить заранее. Разные по течению и прогнозу опухоли могут быть очень похожи друг на друга, только минимальные различия в окрашивании, с учетом клинических данных и данных других методов обследования, могут позволить установить верный диагноз.
Есть целый ряд доброкачественных опухолей, симулирующих злокачественные, в том числе высокоагрессивные, а некоторые злокачественные высоко дифференцированные опухоли трудно отличить от воспалительных и реактивных процессов. В таких ситуациях только опыт и квалификация патоморфолога, анализ всего комплекса доступной информации (снимки КТ, МРТ, рентген, протокол операции, и др.) позволяют поставить диагноз.
В грамотной интерпретации результатов ИГХ очень важна роль эксперта, ведь те случаи, с которыми приходится работать, в большинстве своем, сложные. Практически не существует антител, которые могут выступать в качестве 100%-х маркеров той или иной опухоли, врачу всегда приходится взвешивать различные вероятности.
Что определяется с помощью ИГХ?
Иммуногистохимия позволяет оценить потенциальный темп роста опухоли, ответ на химио-, таргетную, гормональную терапию.
Флуоресцентная гибридизация in situ (FISH-тест)
Это метод молекулярно-генетической диагностики в ткани.
FISH проводится в срезе ткани и позволяет привязать генетическую перестройку к конкретной опухолевой клетке.
В этом тесте также используются специальные красители, которые связываются только с определенными участками хромосом. Их называют зондами, которые могут быть помечены флуоресцентным или хромогенным красителем, визуализирующимися при помощи флуоресцентного или светового микроскопа.
Технические операции по подготовке гистологических стекол к этому исследованию занимает 2 рабочих дня.
Анализ препарата с помощью многоголового микроскопа.
Полученные микропрепараты очень чувствительны к внешней среде – они могут выцвести со временем, чтобы избежать потерь информации все FISH-препараты сканируются, создается их цифровая копия, которая доступна для внешнего пересмотра. Специалисты просматривают флуоресцирующий материал в темном поле, в анализе препарата принимают участие как минимум 2 специалиста. При необходимости используется и цифровой анализ.
Что определяется с помощью FISH-теста?
FISH-тест позволят диагностировать некоторые виды опухолей, определяет целесообразность использования некоторых химиотерапевтических препаратов.
Проведение гистологического исследования, и в первую очередь FISH-теста — это экспертная работа, которая зависит от квалификации специалиста. Очень многие мутации, которые выявляются в опухолях, не всегда являются метками опухолей, они могут находиться и в доброкачественных образованиях или нормальных тканях.
За год патологоанатомическое отделение НМИЦ онкологии имени Н.Н. Петрова выполняет около 20000 гистологических исследований (пациентов), из них около 5000 консультативных случаев (пересмотров), более 30000 ИГХ исследований, а также участвует в программе внешнего контроля качества ИГХ исследований NordIQ.
Специалисты отделения обладают огромным опытом проведения гистологических исследований и экспертными компетенциями.
Скорость выполнения гистологических исследований и адекватность гистологического заключения зависят от ряда факторов:
После выполнения гистологического исследования пациент получает гистологическое заключение/протокол исследования гистологического материала.
Расшифровка гистологического исследования: на что обратить внимание?
Гистологическое заключение включает в себя несколько рубрик (полей):
Макроскопическое описание
Заполняется как для биоптатов — не обязательно, так и для операционного материала, для которого имеет крайне важное значение в ряде случаев.
Микроскопическое описание
Описание изменений на микроскопическом уровне, не обязательно к заполнению, так как вся необходимая информация может быть отражена в поле «заключение».
Результаты иммуногистохимического исследования
В этом поле описано какие антитела использовались в данном случае и каков результат окрашивания: наличие окрашивание или его отсутствие, локализация в клетке при необходимости, а также процент позитивных клеток и интенсивность реакции, когда это имеет значение.
Патологоанатомическое заключение
Содержит нозологическую/классификационную единицу, если ее возможно установить по исследованному материалу, то есть дает ответы на вопросы:
Также приводятся все необходимые прогностические данные: степень дифференцировки, параметры, влияющие на стадию, состояние краев резекции, если возможно их оценить и т.п.
Дополнительные замечания и рекомендации
Поле может содержать комментарии, относительно возможного направления дальнейшего обследования, вероятности того или иного диагноза, необходимости ознакомиться с теми или иными клиническими данными и др.
Мы не рекомендуем пациентам самостоятельно заниматься расшифровкой показателей гистологического исследования, используя информацию, полученную на различных Интернет-сайтах и форумах пациентов, так как на интерпретацию данных влияет большое количество факторов, в том числе, возраст пациента, данные других исследований и др.
Расшифровкой исследования может заниматься только специалист – врач онколог по профилю заболевания!
Авторская публикация:
АРТЕМЬЕВА АННА СЕРГЕЕВНА
заведующий патологоанатомического отделения с прозектурой ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, кандидат медицинских наук
Расшифровка отчета о патологии опухолей молочных желез. Диагноз, степень злокачественности. Часть 1
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/12/patologii-opuholej-molochnyh-zhelez-900×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/12/patologii-opuholej-molochnyh-zhelez.jpg» title=»Расшифровка отчета о патологии опухолей молочных желез. Диагноз, степень злокачественности. Часть 1″>
Алексей Галкин, онколог, хирург. Редактор А. Герасимова
Понимание основных частей отчета о патологии помогает пациенту лучше узнать свой диагноз.
На что обратить внимание при анализе отчета по результатам обследования опухоли груди
Различные лаборатории патологии могут использовать разные термины для описания одной и той же информации. Таким образом, отчет может иметь немного другую формулировку, чем приведенная в данной статье.
Отчеты об тонкоигольной игольной биопсии могут содержать меньше информации, чем отчеты о хирургической биопсии.
Кроме того, некоторые тесты проводятся только при обнаружении инвазивного рака груди или определенных типов рака груди. Если в исследуемой ткани нет рака или если диагноз – протоковая карцинома in situ (DCIS), многие из описанных ниже разделов не будут в него включены.
Диагноз или окончательный диагноз
Это самый важный раздел отчета. Он дает окончательный диагноз патолога и может включать следующую информацию об опухоли:
Если во время хирургической операции была проведена диссекция лимфатических узлов, статус этих лимфатических узлов также будет включен в отчет.
Эта информация может отображаться сгруппировано или в виде отдельных разделов.
Микроскопическое описание по результатам биопсии опухоли
В микроскопическом описании подробно описано, что патолог увидел и измерил, когда исследовал биопсийную ткань под микроскопом.
Здесь приводится подробная оценка:
Размер опухоли
Размер опухоли чаще всего указывается в сантиметрах или миллиметрах. Этот показатель связан с прогнозом (шансами на выживание) и является частью стадии рака. В большинстве случаев, чем меньше новообразование, тем лучше прогноз.
Маммолог может оценить размер опухоли, почувствовав ее во время физического осмотра. Также для оценки размера опухоли могут быть использованы изображения с УЗИ молочной железы или маммограммы. Однако лучший способ определить размер опухоли – измерить под микроскопом всю опухоль после того, как ее удалили из груди. Патологоанатом запишет данные в отчет о патологии.
Наибольшая длина опухоли в образце (ткань, удаленная во время операции) указывается как размер опухоли. Размер опухоли может быть намного меньше размера образца ткани (измерение всего образца приведено в общем описании).
Размеры опухоли по стадиям
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam-766×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam-766×600.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam.jpg» alt=»Размеры опухоли по стадиям» width=»800″ height=»627″ srcset=»https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam.jpg 800w, https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam-766×600.jpg 766w, https://unclinic.ru/wp-content/uploads/2020/12/razmery-opuholi-po-stadijam-768×602.jpg 768w» sizes=»(max-width: 800px) 100vw, 800px» title=»Расшифровка отчета о патологии опухолей молочных желез. Диагноз, степень злокачественности. Часть 1″> Размеры опухоли по стадиям
Отличие инвазивной опухоли от неинвазивной
К неинвазивному раку относят протоковую карциному in situ (DCIS). В случае DCIS опухолевые клетки содержатся только в протоках. Это называется «in situ» (что означает «на месте»), и означает что они не распространились на близлежащие ткани молочной железы.
Инвазивная опухоль уже распространилась из исходного места (из молочных протоков или долек) не только в близлежащие ткани, но и, возможно, по лимфатической системе и/или в другие органы.
Степень злокачественности опухоли
В случае инвазивного рака молочной железы патолог отмечает форму раковых клеток и присваивает гистологическую оценку, используя систему счисления или слова. То есть проводится градирование только инвазивного (не in situ) образования/компонента.
Степень опухоли описывает структуру клеток и отличается от стадии опухоли. Степень – это способ классификации образований, основанный на определенных особенностях их клеток. Она связана с прогнозом и является частью стадии рака.
В целом, чем больше раковые клетки похожи на нормальные клетки груди, тем ниже оценка и тем лучше прогноз.
Самая распространенная система оценок – Ноттингемская. Другое название системы: Ноттингемская градирующая; Ноттингемская модификация Скарфа-Блума-Ричардсона. Она рекомендована многочисленными американскими и европейскими организациями, в том числе ВОЗ.
Согласно ей опухоли присваивается:
С помощью микроскопа патологоанатом изучает опухолевую ткань, удаленную во время биопсии, и проверяет ее:
Вместе эти факторы определяют степень злокачественности опухоли.
При оценке ткани необходимо соблюдать следующие правила :
2. Оценка ядерного полиморфизма и количества митозов проводится в самых “худших”, “ненормальных” участках. Такие участки часто находятся ближе или непосредственно на периферии опухоли.
3. В разных участках (особенно если опухоль смешанная) могут быть разные показатели/характеристики.
4. Всегда и в любом участке образования оценивается состояние железистых структур.
Ядерный полиморфизм
Ядерный полиморфизм описывает, насколько близко ядра раковых клеток похожи на ядра нормальных клеток груди.
Ядерная степень злокачественности является частью общей степени злокачественности.
Число митозов
Число митозов показывает пролиферативную активность образования. Является составной частью общей степени злокачественности и влияет на прогноз патологии.
При определении количества митозов также соблюдают некоторые правила:
После определения этих трех показателей (оценки железистых/тубулярных структур на степень отклонения от нормальной ткани+количество митозов+ядерный полиморфизм) устанавливают степень злокачественности. Напомним, что анализ проводится только инвазивной области. В отчете должен быть представлен как общий балл, так и каждый из трех исследований.
| Образование составляют тубулярные/канальцевые или железистые структуры | Баллы |
| > 75% | 1 |
| 10-75% | 2 |
| 3 |
Инвазивный протоковый рак. I (низкая степень злокачественности) – 3-5 баллов
Инвазивный протоковый рак. II (умеренная степень злокачественности) – 6-7 баллов
| Ядерный полиморфизм (наиболее анапластическая область) | Баллы |
| Маленькие, правильные, однородные ядра, однородный хроматин | 1 |
| Умеренная вариабельность по размеру и форме, ядра везикулярные с видимыми ядрышками | 2 |
| Выраженная вариабельность (явные значительные различия формы и размера), ядра везикулярные, часто с множественными ядрышками | 3 |
| Количество митотических фигур в 10 полях. Увеличение 40x или другое (зависит от площади поля, см. ключ ниже). мм2 – единица площади | Баллы | ||||
| 0,096 мм2 | 0,12 мм2 | 0,16 мм2 | 0,27 мм2 | 0,31 мм2 | |
| 0-3 | 0-4 | 0-5 | 0-9 | 0-11 | 1 |
| 4-7 | 5-8 | 6-10 | 10-19 | 12-22 | 2 |
| >7 | >8 | >10 | >19 | >22 | 3 |
Цифры митотического счета основаны на оригинальных данных, представленных для Leitz Ortholux Elston and Ellis 1991, с модификациями, основанными на измеренных областях зрения. Оцениваются области наиболее активного роста, обычно в клеточных областях на периферии. Для идентификации митотических фигур используют строгие критерии.
Интерпретация результата анализов ВПЧ: расшифровка цитологии и гистологии
Оксана Жосан, гинеколог-онколог. Редактор А. Герасимова
Папилломавирус человека (ВПЧ) – опасный микроорганизм, вызывающий рак шейки матки, прямой кишки, полового члена и полости рта. Поражение ВПЧ приводит к появлению бородавок, наростов (кондилом) в интимной зоне, папиллом (висячих родинок), других поражений кожи и слизистых. Существует ряд анализов, которые позволяют не только обнаружить возбудителя, но и выявить его тип и концентрацию.
Это необходимо для своевременной диагностики папилломавирусной инфекции и профилактики онкологии.
Что дает анализ на ВПЧ
Учеными обнаружено более 200 типов (штаммов) вируса, 40 из которых могут поражать человеческую кожу и слизистые оболочки. Однако не все вирусы одинаково опасны. Микроорганизмы делят на две больших категории:
Вирусы, не попавшие, в эти две категории, тоже не безобидны. Они вызывают болезни кожи, сопровождающиеся бородавчатыми наростами, и даже рак в области шеи и лёгких. Однако с целью раннего выявления и предупреждения рака шейки матки наиболее ценен именно анализ на онкогенные вирусы, поскольку они представляют наибольшую опасность.
В настоящее время применяется несколько видов анализов на ВПЧ которые, можно условно разделить на группы – цитологические, гистологические, лабораторные.
Цитологические (PAP-тест)
Анализ, направленный на обнаружение клеток, появляющихся в организме в ответ на поражение папилломавирусом. Для его проведения берётся мазок с шейки матки и цервикального канала, который окрашивается в лабораторных условиях и исследуется на наличие клеток, появляющихся при заражении ВПЧ.
Мазок с шейки матки
Если вирус уже начал свою разрушительную деятельность, у женщины обнаруживается предрак – дисплазия, на которую указывают неправильно развитые (атипичные) клетки в мазке:
При дальнейшем развитии болезни поражается самый нижний базальный слой, и у женщины возникает начальная стадия рака – карцинома in situ. После этого процесс выходит за пределы эпителия, что сопровождается появлением глубокой (и нвазивной) раковой опухоли. В этом случае в мазке находят раковые злокачественные клетки, значительно отличающиеся от здоровых. По их строению врач может определить начавшееся злокачественное перерождение и тип опухоли.
Цитологический анализ позволяет обнаружить предраковое и злокачественное перерождение тканей до появления симптомов болезни. Поэтому его часто применяют в качестве профилактического диагностического исследования.
Гистологическое исследование биоптата
При проведении этого анализа исследуется материал, взятый с помощью биопсии (забора образца тканей) или полученный в ходе операций по удалению патологических образований шейки. При дисплазии и раке в образце обнаруживают атипичные клетки.
В отличие от цитологии, которая дает возможность оценить только поверхность патологического очага, гистологическое исследование позволяет проверить ткани на большую глубину. Она показывает, насколько глубоко проник патологический процесс внутрь шейки матки. Чем больше глубина, на которой находят пораженные клетки, и чем они больше изменены, тем хуже результат.
В зависимости от этого устанавливается степень дисплазии или ставится диагноз карциномы
| Гистологическое заключение | Степень дисплазии или злокачественного поражения | Глубина поражения тканей, картина мазка |
| Койлоцитоз | Поверхностное поражение | В тканях обнаруживают клетки-койлоциты. Количество других атипичных видов невелико |
| Цервикальная интраэпителиальная неоплазия стадия CIN I, LSIL | Легкое поражение тканей. Первая стадия дисплазии | Эпителий поражен на 1/3 глубины, обнаруживаются различные типы атипичных клеток |
| Цервикальная интраэпителиальная неоплазия стадия CIN II, НSIL | Умеренное поражение тканей. Вторая стадия дисплазии | Эпителий поражен на 1/3-2/3 глубины. Количество атипичных клеток повышается. На смену койлоцитам приходят клетки с более серьезными изменениями, напоминающие раковые |
| Цервикальная интраэпителиальная неоплазия стадия CIN III, НSIL | Тяжелое поражение тканей. Третья стадия дисплазии | Эпителий поражен на 2/3 глубины. Обнаруживаются неправильно развитые клетки глубокого парабазального слоя эпителия |
| Carcinoma in situ | Начальная стадия рака (рак на месте) | Эпителий поражен на всю глубину. В мазке, кроме атипичных клеток, появляются злокачественные, отличающиеся неправильным делением и значительными различиями со здоровыми |
| Инвазивный рак (плоскоклеточный или железистый) | Степень поражения зависит от размера опухоли, глубины ее проникновения в ткани, наличия метастаз | При обнаружении в анализах злокачественных клеток многослойного плоского эпителия, покрывающего наружную часть шейки матки, ставится диагноз карциномы или плоскоклеточного рака. |
При обнаружении злокачественных клеток цилиндрического (железистого) эпителия, выстилающего цервикальный канал шейки матки, ставится диагноз железистого рака (аденокарциномы).
Гистологический анализ также позволяет выявить более редкие формы опухолей
Гистологический анализ назначается только при обнаружении подозрительных патологических очагов на шейке матки. Это исследование является прекрасным дополнением к цитологии, позволяющим правильно поставить диагноз.
На гистологию исследуют ткани, полученные при удалении очагов дисплазии с поверхности шейки. При правильном хирургическом лечении на их наружной поверхности не должно быть атипичных клеток. Это означает, что предраковый очаг удалён в пределах здоровой ткани.
Лабораторная диагностика
При проведении анализов, возбудителя выявляют по образцам ДНК, что позволяет обнаружить его тип. И, хотя генетический материал каждого вида (штамма) вируса всего на 10% отличается от остальных типов ВПЧ, такой метод дает точные результаты. Лабораторный анализ на ВПЧ делается разными способами, но все они дают практически 100% результат, обнаруживая сам вирус, и позволяя выявить его тип (штамм) и концентрацию.
Для исследования берется мазок с шейки матки, из которого извлекаются частицы ДНК вирусов, которые затем соединяются с реактивами с образованием так называемых “гибридов”. Полученные соединения обнаруживают с помощью различных лабораторных методов. Для увеличения количества материала его многократно увеличивают (амплифицируют).
При проведении некоторых лабораторных методов гибридные соединение обрабатывают специальными веществами, которые заставляют их светиться. Это свечение усиливают и регистрируют с помощью прибора люминометра.
Современные методы исследования позволяют обнаруживать до 27 типов видов вирусов, Однако зачастую достаточно определение 5 самых наиболее онкогенных – 16, 18, 31, 33, 45. Именно эти возбудители чаще всего и вызывают онкологические заболевания.
Лабораторный анализ отлично подходит для скрининга (выявления) папилломавируса и оценки противовирусного лечения. Если лечебный процесс проходит правильно, концентрация возбудителя будет снижаться.
Современные методы диагностики ВПЧ позволяют:
Современные методы диагностики выявляют папилломавирусную инфекцию, предраковые и раковые поражения шейки матки на самых ранних стадиях. Это значительно облегчает лечение. Поэтому, чтобы не столкнуться с запущенной дисплазией или начавшимся раком, нужно обратиться в Университетскую клинику и обследоваться на папилломавирус. Здесь можно проконсультироваться у опытных гинекологов и сдать все необходимые анализы.
В клинике имеется современное оборудование, позволяющее устранить патологии шейки матки, а также убрать другие проявления вируса – кондиломы и папилломы с интимной зоны. Лечение проводится малотравматичными методами, после которых на шейке и других тканях не остаётся заметных рубцов. Это особенно важно для женщин, которые планируют в перспективе беременность и роды.







