панариций код по мкб 10 у взрослых пальца стопы
Сухожильный панариций ( Гнойный тендовагинит )
Сухожильный панариций – это гнойное воспаление сухожилия и сухожильного влагалища. Возникает при распространении инфекционного процесса из близлежащих мягких тканей или микроповреждении сухожилия. Характеризуется нарастающей сильной болью, вынужденным положением пальца в полусогнутом состоянии, отсутствием движений, колбасовидным отеком, покраснением и признаками общей интоксикации. Диагноз устанавливается на основании клинической картины, для исключения поражения костных структур назначают рентгенографию. Лечение оперативное – вскрытие и дренирование гнойника на фоне антибиотикотерапии.
МКБ-10
Общие сведения
Сухожильный панариций (гнойный тендовагинит) – достаточно редкая форма гнойного воспаления пальца. Распространенность среди всех видов панариция составляет 3,7%. Заболевание диагностируется во всех возрастных группах, чаще выявляется у мужчин трудоспособного возраста. Поражает сухожилия сгибателей пальцев кисти. Характеризуется тяжелым течением и неудовлетворительным прогнозом – почти у всех больных в исходе отмечаются существенные нарушения функции пальца.
Причины
В качестве возбудителя в подавляющем большинстве случаев (до 80%) выступают стафилококки. Нередко выявляется смешанная флора. В литературе описывается возможность развития метастатического сухожильного панариция, вызванного гонококками, однако в настоящее время подобные случаи являются казуистикой. Выделяют три пути проникновения инфекционных агентов в сухожильное влагалище:
Предрасполагающими факторами являются снижение иммунитета, переохлаждение и некоторые эндокринные заболевания (в первую очередь – сахарный диабет). Вероятность микротравм, которые могут привести к развитию панариция, повышается при работе на деревообрабатывающем оборудовании, контакте с металлической стружкой, загрязнении рук при выполнении бытовых и профессиональных обязанностей.
Патогенез
Механизм развития нагноения аналогичен другим видам панариция. Отличительной особенностью является характер распространения процесса. Сухожилия располагаются в сухожильных влагалищах – замкнутых футлярах. У II-IV пальцев эти влагалища начинаются в области дистальных фаланг и слепо заканчиваются на ладони, обычно не сообщаясь между собой.
Влагалища I и V пальцев также начинаются от ногтевых фаланг и продолжаются на кисть. У 75% людей сухожильные футляры соединяются между собой в основании ладони. Указанные особенности строения обуславливают стремительное распространение инфекции вдоль всего влагалища. При поражении мизинца гнойный процесс часто переходит на большой палец и наоборот.
При скоплении гноя в сухожильных футлярах быстро создается высокое давление, что вызывает невыносимые боли. Из-за распространения воспаления движения становятся невозможными, палец «застывает» в полусогнутом положении, обеспечивающем наименьшее натяжение сухожилия. При прорыве гнойника образуется свищ.
Симптомы сухожильного панариция
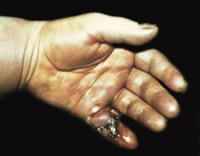
Заболевание начинается остро. В зоне пораженного сухожилия появляется и нарастает отек, постепенно распространяющийся на кисть. Отмечаются боли, которые быстро усиливаются, становятся практически невыносимыми, лишают сна. Температура тела поднимается до фебрильных цифр. Возникают ознобы, слабость, разбитость. Симптоматика нарастает в течение 1-3 дней.
При распространении процесса обнаруживается характерный признак сухожильного панариция – болезненность при надавливании на центральный конец сухожильного влагалища. Еще одним типичным симптомом, позволяющим отличить сухожильный панариций от других форм болезни, является сглаживание сгибательных складок между фалангами. При пальпации пуговчатым зондом определяется резкая болезненность по ходу сухожильного футляра.
Осложнения
При распространении инфекции на близлежащие ткани сухожильный панариций осложняется пандактилитом, костным или суставным панарицием, которые могут потребовать ампутации или экзартикуляции. При вовлечении всего сухожильного влагалища и его последующем расплавлении инфекционный процесс с II, III, IV пальцев переходит на ладонную поверхность кисти. По ходу червеобразных мышц гной может прорываться на тыл кисти. Развитие флегмоны создает серьезную угрозу функции конечности и может стать причиной ампутации.
Поскольку сухожильные футляры V и I пальцев обычно связаны между собой, гнойный процесс распространяется перекрестно. Синовиальные влагалища этих пальцев переходят в локтевую и лучевую синовиальные сумки, что обуславливает риск гнойного поражения предплечья. Возможно развитие глубокой флегмоны предплечья, лимфангита, сепсиса. В отдаленном периоде даже при быстрой локализации инфекционного процесса формируются контрактуры.
Диагностика
Диагноз устанавливается гнойным хирургом в условиях поликлинического приема или при обращении в приемный покой стационара. Диагностика базируется на истории болезни, характерных особенностях клинической картины патологии, результатах инструментальных и лабораторных исследований. В ходе обследования выполняются следующие мероприятия:
Лечение сухожильного панариция
Лечение только оперативное, осуществляется в условиях стационара. Пациента госпитализируют в экстренном порядке. Вмешательство проводят в ближайшие сроки после поступления. Лечебная тактика определяется стадией процесса и состоянием сухожилия:
Палец во всех случаях фиксируют гипсовой лонгетой в функционально выгодном положении. В послеоперационном периоде рану промывают, больному назначают антибиотикотерапию. При обширном некрозе тканей, переходе воспаления на соседние структуры объем вмешательства увеличивают. В зависимости от характера поражения выполняют ампутацию или экзартикуляцию пальца, делают широкие дренирующие разрезы на кисти или предплечье и пр.
Прогноз
Прогноз при сухожильном панариции всегда расценивается как серьезный. Даже при раннем начале лечения и сохранении сухожилия обычно наблюдается снижение функциональности пальца из-за утраты гладкости сухожильного влагалища, образования рубцовых сращений. У 72,6% пациентов в исходе формируются контрактуры, у 20,5% – анкилоз. В 5,5% случаев выявляются комбинированные осложнения. Ампутацию либо экзартикуляцию приходится проводить у 1,4% больных.
Профилактика
Поскольку поражение сухожилия обычно становится осложнением поверхностных форм панариция, основной профилактической мерой является своевременное адекватное лечение подкожного инфекционного процесса в области пальца. Существенную профилактическую роль играет предупреждение травм пальцев в быту и во время выполнения профессиональных обязанностей. При работе с деревом и металлом рекомендуется использовать защитные рукавицы.
Паронихия пальца (по МКБ 10 код L03.0) встречается у взрослых и детей. Это воспаление боковых и проксимальных ногтевых валиков или кожных складок, которыми окружен ноготь. Основная причина запуска воспалительного процесса – разрушение защитного барьера, который не дает инородным частицам и патогенным микроорганизмам проникнуть вглубь кожи. По статистике паронихия у девушек и женщин встречается в 5 раз чаще, чем у мужчин. Из стремления быть красивыми женщины подвергают свои ногти разным, не всегда безопасным процедурам. Наибольший риск заражения у женщин среднего возраста. По-другому заболевание паронихия называют околоногтевой панариций. Бывает острая и хроническая форма воспаления. Их причины и методы лечения отличаются.
Чаще всего встречается бактериальная и грибковая паронихия.
Что вызывает воспаление вокруг ногтя?
Чтобы понять, где именно происходит воспаление при паронихии, разберем, как устроен ноготь и мягкие ткани вокруг него. Ногтевой аппарат имеет сложное строение. Он состоит из пяти основных структур: ногтевой пластины, матрикса, ногтевого ложа, кутикулы и ногтевых валиков.
Кутикула – это важный защитный элемент, она соединяет вместе кожу пальца и ногтевую пластину. Механически защищает от попадания под ноготь со стороны боковых валиков и ростковой зоны раздражителей, аллергенов, патогенных микроорганизмов. Еще одна особенность этой кожицы над ногтем в том, что в ней нет кровеносных сосудов и нервных окончаний. Именно поэтому мы не чувствуем боли и не видим крови, когда мастер маникюра обрезает кутикулу. Но, с другой стороны, отсутствие кровоснабжения означает отсутствие местной защиты от внешних инородных тел, раздражителей, патогенных агентов. Эту функцию выполняют лейкоциты – белые кровяные клетки. Поэтому в случае травмирования кутикулы негативные факторы не встречают препятствий и сразу проходят глубже.
Основным фактором, который вызывает острую паронихию, является инфицирование. Даже при незначительной травме кутикулы, разрушении целостности кожного покрова на ногтевых валиках патогенные микроорганизмы попадают вглубь тканей ногтевого аппарата. В 60 % случаев воспаление развивается из-за штаммов золотистого стафилококка (Staphylococcus aureus). Возможно заражение смешанной патогенной микрофлорой и стрептококком.
Чаще паронихия возникает на руках. Пальцы рук в отличие от ног больше соприкасаются с окружающей средой, подвергаются механическим травмам, контакту с водой, агрессивными веществами, потенциальными источниками инфекции. Не видимые глазу трещинки, о наличии которых вы можете даже не подозревать, становятся воротами для проникновения патогенных бактерий и грибков, провоцируют воспаление.
Вызвать воспаление ногтевых валиков у маленьких детей может привычка сосать пальцы.
Хроническая паронихия – это воспалительная реакция, возникающая в ответ на действие раздражителей или аллергенов. Если при острой форме, как правило, поражается только один ноготь, то при хронической – одновременно несколько. Обычно это большой, указательный и средний пальцы рабочей руки.
Хроническая паронихия развивается как следствие раздражающего контактного дерматита или грибковой инфекции.
Она часто встречается у домохозяек и людей определенных профессий, контактирующих с раздражающими веществами, повышенной влажностью. К таким профессиям относятся уборщики, работники прачечной, которые постоянно контактируют с водой, порошками, слабыми щелочами, кислотами, моющими и чистящими средствами бытовой химии.
Также в группу риска входят профессии, связанные с кухней, повара, бармены, посудомойки. Грибковую паронихию, вызванную грибком рода Candida, в быту называют болезнь пекарей или кондитеров. Постоянный контакт с влагой, тестом, сахарами создает благоприятные условия для развития такой грибковой инфекции.
Хроническая форма воспаления кожи вокруг ногтя нередко встречается у сотрудников химических лабораторий, людей, работающих с горюче-смазочными материалами. В группе риска профессиональные пловцы, руки и ноги которых постоянно контактируют с водой и дезинфицирующими средствами для бассейна.
При постоянном действии агрессивных веществ защитный барьер ногтя постепенно разрушается, что приводит к воспалению.
Хроническая паронихия часто встречается у людей с сахарным диабетом, хроническими кожными болезнями такими, как экзема и псориаз. Также вызвать ее может длительный прием некоторых лекарств. Например, препаратов из группы ретиноидов и ингибиторов протеаз.
Как проявляется?
Симптомы паронихии зависят от формы болезни. При нарушении защитного барьера между ногтем и ногтевой складкой туда попадают патогенные микроорганизмы или агрессивные вещества, что запускает рост патогенной микрофлоры и воспалительный процесс.
При острой паронихии воспаление развивается быстро. Первые признаки дают о себе знать через 1 – 2 дня после травмы. К ним относятся покраснение поврежденного места, припухлость, болезненность при надавливании, местное повышение температуры. В дальнейшем происходит скопление под кожей гнойных масс, которые просвечивают желтым или желто-зеленым цветом. При этом увеличивается отек, ногтевой валик приподнимается, палец становится болезненным не только при надавливании, но и в состоянии покоя. Сгибания верхней фаланги пальца доставляют затруднение, внутри присутствует чувство распирания. При сильном нажатии возможно выделение гноя из ногтевого синуса, щели между ногтевым ложем и ногтевым валиком.
Паронихия у маленького ребенка вначале вызывает капризность, проблемы со сном. Затем палец малыша краснеет, отекает. Воспаленное место становится горячим на ощупь, прикасания к нему сильно болезненны. Ребенок плачет, отдергивает больной пальчик, когда родители пытаются его рассмотреть, не может его согнуть.
Хроническая форма воспаления развивается медленно, не вызывает сильных болевых ощущений. Ногтевая складка может быть красной, опухшей. Пульсирующая боль отсутствует. Скопление гноя возможно только в период обострений. Кожа на ногтевом валике может шелушиться, расслаиваться. Длительно протекающие хронические воспалительные процессы приводят к дистрофическим изменениям ногтя и исчезновению кутикулы. Меняется форма, структура ногтевой пластины, наблюдается ее утолщение, обесцвечивание.
Грибковая и бактериальная формы инфекции различаются по интенсивности и локализации воспалительного процесса. При грибковой паронихии, вызванной инфицированием грибком рода Candida, наблюдается покраснение, отек. При надавливании на валик отмечается боль. При длительном течении на ногте образуются поперечные борозды, околоногтевая кожица отслаивается. Воспалительный очаг располагается между самой ногтевой кожицей и наружной поверхностью ногтевой пластины. Для бактериальной инфекции характерна сильная пульсирующая боль, воспалительный очаг располагается в мягких тканях ногтевого валика и не задевает ногтевую пластину.
Диагностика
При подозрении на острую паронихию обратитесь к подологу или хирургу, если подолога поблизости нет. Диагноз ставится на основании клинических симптомов, опроса человека, осмотра пораженного места. Важно рассказать о специфике вашей работы, предшествовавших травмах в области ногтя. Врач проверит, есть ли скопление гнойных масс (абсцесс), оценит тяжесть состояния и примет решение по поводу способа лечения.
При диагностике паронихии важно не спутать болезнь с другими возможными нарушениями в области ногтевой пластины со схожей симптоматикой.
Кроме этого важно провести дифференциальную диагностику с экземой, посриазом и синдромом Рейтера (поражение суставов, способное вызвать скопление гноя в области ногтевого валика).
Инструментальные методы диагностики, такие как рентгенография, УЗИ, лабораторные анализы назначают только в случае, если наблюдаемая клиническая картина паронихии нетипична и вызывает сомнения относительно диагноза.
Как лечить?
Лечение паронихии на руках или стопах лучше доверить врачу, особенно если это гнойное воспаление. Обратитесь с данной проблемой к подологу, хирургу или дерматологу. Он осмотрит пораженное место, оценит тяжесть инфекции, проведет очистку от гноя, подберет лекарства для дальнейшего домашнего применения. При необходимости направит на дополнительные обследования, анализ гнойного содержимого для выявления конкретного возбудителя.
Попытки лечения паронихии в домашних условиях, а особенно выдавливание гноя, опасны переходом инфекции на соседние ткани, присоединением новых патогенных возбудителей.
Показанием для хирургического вмешательства является воспаление любой формы, если оно сопровождается скоплением гноя.
Лечение острой формы
Воспаление со скоплением гноя в ногтевом валике лечат с помощью небольшой операции. Удаление паронихии и очистку от гноя выполняют через маленькие надрезы с применением местной анестезии или проколы иглой без анестезии. Эта процедура необходима для выведения гноя, скопившегося под кожей. В тяжелых случаях, когда абсцесс распространяется до ногтевого ложа или связан с врастающим ногтем, может потребоваться удаление части ногтевой пластинки.
Из местных препаратов для лечения паронихии используют мази, направленные на борьбу с бактериальной инфекцией. Применяют противовоспалительные и антибактериальные средства широкого спектра, которые обязательно должны быть эффективны против золотистого стафилококка. После удаления гноя на образовавшуюся ранку врач накладывает стерильную марлевую повязку с лечебной мазью. Как только гной начинает выходить, человек сразу чувствует облегчение. Пульсирующая боль и напряжение уходит.
При тяжелых формах воспаления антибиотики могут быть назначены перорально. Это необходимо при тяжелых инфекциях, иммунодефицитных состояниях или в случае, если не получается обеспечить адекватный дренаж для оттока гноя.
После дренирования важно соблюдать все рекомендации врача, проводившего процедуру, чтобы предотвратить вторичную инфекцию. Через несколько дней пациент должен снова показаться специалисту для оценки состояния околоногтевых тканей. При правильном уходе после дренирования абсцесса пораженный палец быстро заживает без каких-либо осложнений.
Если вскрытие паронихии произошло само по себе, обработайте ранку антисептиком. Используйте для этого раствор хлоргексидин, перекись водорода, фурацилина. Замотайте стерильным бинтом и обратитесь к врачу за дальнейшими советами по уходу.
Можно ли вылечить паронихию самостоятельно в домашних условиях?
Можно, но только на начальных стадиях, когда еще нет образования гноя. При воспалении без явного абсцесса помогают теплые ванночки с антисептическими растворами (хлоргексидин, повидон-йод), солевые ванночки. Делать их нужно 4 – 5 раз в день по 10 – 15 минут. Если состояние в течение двух дней не улучшается, покажитесь врачу. Применять самостоятельно противовоспалительные и антибактериальные мази не рекомендуется. Такие препараты должен назначать доктор.
При своевременном обращении к специалисту лечение острой формы воспаления имеет благоприятный прогноз. Состояние улучшается в течение нескольких дней. Если острая паронихия постоянно повторяется, то она перерастает в хроническую. Поэтому пациентам следует принять меры, чтобы избежать в будущем травм в области ногтевых складок.
Лечение паронихии при сопутствующих кожных болезнях
Если причина острой паронихии связана с псориазом или экземой, то лечение в этих случаях должно быть направлено на первопричину. Обратитесь к своему дерматологу и сообщите ему о проблеме с ногтями.
Экзема и псориаз – это не заразные хронические кожные болезни, их течение состоит из чередования периодов обострений и ремиссии. К сожалению, полностью избавиться от них пока невозможно. Основная цель лечения этих болезней – облегчить симптомы и добиться стойкой ремиссии.
Помогают лекарственные препараты для приема внутрь, местные мази и кремы, физиотерапия. Большое значение имеет отказ от вредных привычек, строгое соблюдение диеты и избегание нервных стрессов. Так как часто именно эти факторы становятся пусковым механизмом для начала обострения. Следует исключить продукты, вызывающие аллергию, алкоголь, сладости, а также тяжелые для переваривания жирные, острые, копченые продукты.
В период обострений кожа краснеет, воспаляется, начинает шелушиться, зудеть. На ней могут появляться гнойники и сыпь. Важно не допустить осложнений в виде вторичной бактериальной или грибковой инфекции, так как это приводит к паронихии и замедлению восстановления кожи.
Лечение хронической формы
Лечение хронической паронихии направлено на выявление и устранение источника раздражения. Нужно приготовиться к тому, что оно будет длительным, займет от нескольких недель до нескольких месяцев в зависимости от тяжести состояния. Дело в том, что хроническая паронихия медленно реагирует на лечение.
При хронической воспалительном процессе по возможности стараются исключить контакт с раздражителем, назначают местные противовоспалительные и восстанавливающие защитные функции кожи средства.
Если паронихия возникла как результат приема определенных лекарственных препаратов, то врач и пациент должны вместе решить, являются ли неблагоприятные последствия такого лечения приемлемыми для терапевтического эффекта лекарства. Или стоит подумать о подборе другого препарата. Прекращение приема провоцирующего воспаление лекарства позволит быстро восстановить околоногтевые ткани, убрать раздражение и неприятные ощущения.
В случае если причина в грибковой инфекции, назначают местные противогрибковые средства в виде мазей, гелей, растворов. При необходимости делают зачистку поврежденной грибком зоны аппаратным медицинским маникюром или педикюром.
Успех лечения хронической паронихии во многом зависит от выполнения указаний врача и профилактики, которую пациент будет проводить самостоятельно.
Возможные осложнения
При своевременном лечении паронихия пальцы кистей или стоп быстро вылечиваются. Если же затягивать и ждать, что само все пройдет, то инфекция доберется даже до мышц, сухожилий, костей пальца, попасть в системный кровоток. Скопления гноя может подрывать ноготь, привести к его отслойке от ногтевого ложа. При запущенных стадиях нередко требуется частичное или полное удаление ногтевой пластины с длительной реабилитацией.
Основным осложнением хронической паронихии является дистрофия ногтей, вызванная воспалением в области матрикса ногтя. Она проявляется в виде ломкости, расслаивании ногтевой пластины, искажением формы, формированием выемок, борозд. Возможно изменение цвета ногтевой пластины.
Как предупредить паронихию?
Чтобы предупредить воспаление вокруг ногтя, тщательно соблюдайте правила личной гигиены. Правильный уход за ногтями значительно снизит риск возникновения инфекции, сохранит ваши ногти, ногтевые валики и ногтевое ложе здоровыми. Если случайно произошла травма или раздражение, сразу обработайте кожу вокруг ногтя антисептиком. Носите в сумочке спрей для антисептической обработки. Ведь неприятность в виде занозы, пореза, царапины, ссадины может случиться где угодно, а дезинфекция травмированного места предупредит инфицирование.
Если избежать паронихии не удалось, не бойтесь и обращайтесь за врачебной помощью. Мы всегда рады будем вам помочь в центре подологии Евы Корнеевой. У нас вы сможете быстро, безопасно и безболезненно вылечить воспаление вокруг ногтя. Все манипуляции выполняются в условиях 100 % стерильности без риска осложнений. Быстрая реабилитация после процедуры позволит вам вернуться к своим делам, но уже без боли и дискомфорта в пальцах.
Для записи звоните по телефону +7 (985) 489-45-86.
Гнойно-воспалительные заболевания кисти
Общая информация
Краткое описание
Название протокола: Гнойно-воспалительные заболевания кисти
Код протокола:
Код(ы) МКБ-10:
L 03.0 Флегмона пальцев и кисти
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: хирурги, врачи/фельдшеры скорой медицинской помощи, фельдшеры.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [1,2,3,4,5]
Классификация гнойных заболеваний кисти:
I. Гнойные заболевания пальцев/панариции:
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий, проводимых на амбулаторном уровне:
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Диагностические критерии
Жалобы [1,2,3,4,5]:
Панариций: острая пульсирующая боль, боль усиливается при сгибании и разгибании пальца, повышение температуры тела, недомогание, общая слабость, увеличение лимфатических узлов.
Флегмона кисти: боль, повышение температуры тела и нарушение функции кисти.
Физикальное обследование[1,2,3,4,5]:
Панариций: покраснение кожи, отек тканей и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей и палец отекает. Общее состояние пациента может, как оставаться удовлетворительным, так и значительно ухудшаться.
Флегмона кисти: отек и гиперемия и, нарушение функции кисти, местное повышение температуры, болезненность при пальпации.
Лабораторные исследования:
Общий анализ крови:
Рентгенография кисти: при костном панариции отмечается деструкция костной ткани. На рентгенограммах пальца признаки разрушения кости определяются лишь к концу 2-й/началу 3-й недели.
Показания для консультации специалистов:
Дифференциальный диагноз
Лечение
Тактика лечения
Немедикаментозная терапия: режим III, стол №15, иммобилизация кисти.
Медикаментозное лечение
Антибактериальная терапия:
• Трипсин + Химотрипсин лиофилизат для приготовления раствора для наружного и местного применения 50 мг.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
Операция: вскрытие панариция (под местной анестезией).
Показания к операции: панариций.
Операцию следует производить, не дожидаясь явных рентгенологических деструктивных изменений, руководствуясь клинической картиной заболевания.
• если панариций в форме «запонки», оперативное вмешательство выполняется как при подкожном.
При паронихии: рассекают околоногтевой валик.
В зависимости от локализации можно применять клиновидные, П-образные, парные продольные разрезы.
При под ногтевом панариции:
Операцию завершают промыванием раны, введением дренажей (резиновые полоски), наложением повязки с антисептиком. При оперативном лечении подкожного панариция следует проводить иммобилизацию.
При сухожильном панариции:
На средней, проксимальной фалангах производят одно/двусторонние среднебоковые разрезы по нейтральной линии пальца на каждой пораженной фаланге. Для вскрытия слепого мешка проксимального отдела влагалища выполняют два отдельных разреза на ладони у основания пальца. Следует избегать разрезов по срединной линии пальца или боковых разрезов вдоль всего сухожилия (типа Бира, Канавела), так как они могут привести к тяжелым изменениям сухожилия с утратой функции пальца.
При панарициях 1 и 5 пальцев необходимо произвести дополнительные разрезы в области тенара и гипотенара соответственно, а также на предплечье.
Вскрываются сухожильные влагалища продольными разрезами, удаляют гнойный экссудат и промываются раствором антисептика.
Затем производят дренирование. Дренаж (резиновые полоски, окончатая трубка) следует проводить в поперечном направлении кпереди от сухожилия. Заведение его между сухожилием и костью создаёт опасность повреждения брыжейки с питающими сосудами, что вызовет некроз сухожилия.
При своевременном выполнении операции нет необходимости выполнять некрэктомию. В поздних стадиях приходится удалять тусклые безжизненные участки сухожилия, что, конечно, приведет к утрате функции пальца. Обязательна иммобилизация.
Хирургическое вмешательство, оказываемое в стационарных условиях
Хирургическое вмешательство проводят под местной или общей анестезией
При суставном панариции:
Производят два боковых параллельных разреза в области сустава по тыльной поверхности.
Вскрывают сустав, промывают антисептиками и дренируют. Обязательно производят иммобилизацию.
Результат лечения лучше, если в процесс не были вовлечены хрящевые и костные структуры.
При деструкции суставных концов костей необходимо выполнять экономную резекцию. Исходом будет анкилоз пораженного сустава.
При костном панариции:
Производятся боковые разрезы, вскрывают и обрабатывают гнойно-некротическую полость.
В зависимости от характера поражения, наличия секвестров удаляют последние, производят экономную резекцию или полное удаление кости. Следует стремиться к максимальному сохранению кости.
Операцию заканчивают дренированием и иммобилизацией.
При флегмоне тыла кисти (поверхностные и глубокие):
Вскрывают продольными линейными разрезами в месте наиболее выраженной флюктуации и гиперемии в стороне от проекции сухожилия разгибателей.
Также вскрывают тыльные и ладонные абсцессы кисти.
При поверхностной флегмоне срединного ладонного пространства:
Вскрывают продольными разрезами, на ладонной поверхности кисти по ее средней линии с иссечением некротизированного апоневроза.
При глубоких флегмонах срединного ладонного пространства:
Вскрывают подобными разрезами.
После рассечения ладонного апоневроза манипуляции производят тупым путем из-за опасности повреждения ладонных артериальных дуг.
При флегмонах фасциально-клетчаточного пространства гипотанера:
Вскрывают линейными разрезами с последующим дренированием раны. Разрезы чаще проводят кнаружи от кожной складки, отграничивающей тенар от срединной части ладони.
При вскрытии флегмоны тенара необходимо остерегаться повреждения срединного нерва.
При комиссуральной флегмоне:
Вскрывают линейными разрезами в соответствующем межкостном промежутке. При распространении воспалительного процесса на тыльную поверхность кисти гнойные затеки дренируют из дополнительного разреза.
Применяют также полудугообразные разрезы в дистальном отделе ладони у основания пальца в соответствующем комиссуральном пространстве.
Дренирование ран осуществляют с помощью полихлорвиниловых окончатых трубок.
После операции обязательна иммобилизация кисти и предплечья.
Дальнейшее ведение:
Пациент находится на лечении до очищения раны от гнойного отделяемого и появления грануляционной ткани. Далее необходимо продолжить перевязки раны с применением бактерицидных, антисептических препаратов и мазей.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: