образование корня языка код мкб
Образование корня языка код мкб
Симптомы доброкачественной опухоли рта, языки и глотки
Теоретически в полости рта могут развиться все типы доброкачественных опухолей, но наблюдается это редко. Некоторые опухоли развиваются из зубов и челюстей и находятся поэтому в компетенции челюстно-лицевого хирурга.
Относительно часто встречающиеся доброкачественные соединительнотканные опухоли включают фиброму, липому, миксому, хондрому, гемангиому, лимфангиому, невриному и ирритационную фиброму, образующуюся при нарушении прикуса и отсутствии зубов. Среди доброкачественных эпителиальных опухолей более часто встречаются папиллома, кератоакантома, истинная аденома и плеоморфная аденома.
Диагноз ставят на основании результатов биопсии. Лечение проводят с учетом размеров, гистологического типа, склонности к росту и других особенностей опухоли. При гемангиоме и лимфангиоме биопсия не нужна.

Отдельные виды опухолей:
• Гемангиомы и лимфангиомы обычно бывают врожденными и в 90% случаев образуются у девочек. Излюбленной локализацией этих опухолей являются язык, щека, область околоушной железы. Опухоль может быть настолько большой, что может представлять угрозу для жизни в связи с повторными кровотечениями, обструкцией дыхательных путей, нарушением пассажа пищи.
Гемангиомы и лимфангиомы обычно в первые 2 года жизни самостоятельно рассасываются, поэтому показания к хирургическому удалению этих опухолей следует ставить лишь к 3-4-му году жизни, если они к этому времени не исчезают. Лучевая терапия не показана из-за опасности замедления роста лицевого отдела черепа и развития в отдаленном периоде злокачественной опухоли. При быстром росте опухоли можно попытаться эмболизировать питающую ее артерию (обычно это ветвь наружной сонной артерии) или назначить непродолжительный курс лечения диэтилстильбэстролом.
• Папилломы полости рта обычно протекают бессимптомно. Лечение показано лишь в случаях, когда опухоль распространяется в глотку или гортань.
• Опухоли эктопической (язычной) щитовидной железы.
• Опухоли соседних органов могут распространиться на полость рта и ротоглотку. Наиболее часто такая картина наблюдается при опухолях околоушной железы, например плеоморфной аденоме, которая прорастает в полость рта через позадичелюстное пространство, смещая боковую стенку глотки, нёбную миндалину или мягкое нёбо.
Аналогичное смещение глотки могут вызвать сосудистые опухоли шеи, например хемодектома. Распространение в полость рта доброкачественных опухолей соседних органов, например мягких тканей щеки, носоглотки и верхнечелюстной пазухи, наблюдается редко. С другой стороны, злокачественные опухоли соседних с полостью рта органов прорастают в нее чаще, чем в ротоглотку.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Образование корня языка код мкб
Симптомы рака рта, языки и глотки
Злокачественные опухоли данной локализации в подавляющем большинстве являются плоскоклеточным ороговевающим раком. Развитие неороговевающего или анапластического рака, а также кистозного рака этой локализации не характерно, а аденокарциномы встречаются редко. На долю этих опухолей приходится примерно 5% всех злокачественных опухолей.
Лимфоэпителиома (опухоль Шминке-Рего) уникальна и в настоящее время считается анапластическим раком.
Изредка в полости рта, в особенности в языке, развиваются соединительнотканные опухоли, в частности веретеноклеточная саркома, миксосаркома, злокачественная лимфома, лимфогранулематоз, плазмоцитома, гигантоклеточная опухоль, рабдомиосаркома, гемангиоэндотелиома и меланома. Прогноз при этих опухолях колеблется в широких пределах в зависимости от локализации, протяженности, гистологического типа, степени дифференцировки. Для документального отражения опухоли, ее лечения, а также оценки прогноза пользуются классификацией по системе TNM.
В таблицах ниже приведена эта классификация в обобщенном виде для опухолей губы, полости рта и глотки.
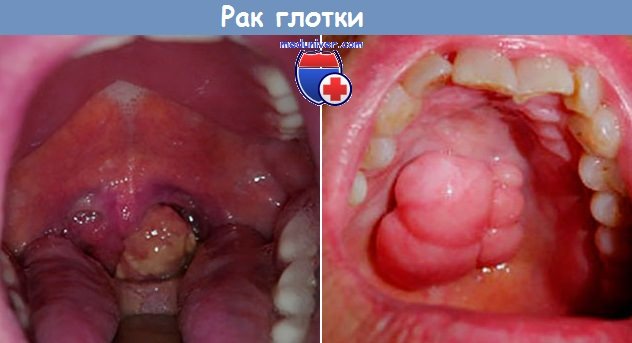
а) Симптомы и клиника рака рта, языка и глотки. Любая язва, не склонная к быстрому заживлению, и всякий участок гиперкератоза следует расценивать как раннюю стадию рака. На ранней стадии рака боль незначительная или вовсе отсутствует.
С увеличением размеров опухоли появляются боль, а также индурация и инфильтрация подлежащих тканей и регионарная лимфаденопатия, включая поражение лимфатических узлов подчелюстного треугольника, яремнодвубрюшной группы и глубоких шейных лимфатических узлов.
Симптоматика опухолей полости рта, поражающих дно полости рта или язык, вначале выражена минимально, поэтому диагностировать их на ранней стадии часто не удается. Позднее появляются такие признаки, как приподнятые края язвы, кровоточивость и постепенно усиливающаяся боль, иррадиирующая в ухо, шею и нарушающая речь и глотание, а также неприятный запах изо рта и слюнотечение. К поздним симптомам относятся поражение лимфатических узлов и похудание, связанное с затруднением глотания. Опухоль языка чаще всего поражает его края.
Несколько реже отмечается локализация опухоли вокруг устьев протоков поднижнечелюстных желез. Часто первым симптомом опухоли бывает появление у больных ощущения нарушения прикуса.
При опухолях ротоглотки (поражающих корень языка и нёбные миндалины) симптомы появляются раньше. К ним относятся нарастающая боль при глотании, которая вначале бывает односторонней, невнятная речь, изъязвление миндалины и ее увеличение, значение которых, однако, не столь велико. При пальпации отмечается индурация миндалины или корня языка. Больные отмечают появление неприятного запаха изо рта, примеси крови в слюне, снижение массы тела, подвижность языка ограничивается, появляются тризм, утолщение тканей дна полости рта и шеи, бледность.
Примечание. При подозрении на опухоль полости рта исследование должно включать не только осмотр с помощью зеркала, но и пальпацию.
в) Диагностика. При выявлении индурации корня языка и других тканей полости рта или длительно не заживающей язвы всегда следует иметь в виду возможность опухоли. В таких случаях всегда необходимо выполнить биопсию. О пальпации лимфатических узлов области шеи смотрите видео ниже. Если диагноз остается неясным, следует выполнить рентгенографию и эндоскопию.
P.S. При всяком повреждении слизистой оболочки, которое не заживает более 3 нед. и сопровождается изменением рельефа слизистой оболочки, ее цвета или изъязвлением, следует заподозрить раннюю стадию рака и выполнить биопсию.
Отрицательный результат биопсии. Если сохраняется подозрение на злокачественную опухоль, то отрицательный результат биопсии не должен останавливать врача, так как материал для исследования мог быть взят из краевой зоны опухоли или из участка, не содержащего опухолевую ткань. Поэтому биопсию следует выполнить повторно, пока не будет найдено удовлетворительное гистологическое объяснение клиническим симптомам.
д) Дифференциальный диагноз включает третичный сифилис, туберкулез, ангину Венсана и агранулоцитоз.
Диссекция жировой клетчатки шеи вместе с содержащимися в ней лимфатическими узлами должна выполняться всем больным со злокачественной опухолью головы и шеи.
Видео техники пальпации лимфатических узлов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Доброкачественные опухоли и опухолеподобные образования мягких тканей челюстно-лицевой области у детей
Общая информация
Краткое описание
Протокол «Доброкачественные опухоли и опухолеподобные образования мягких тканей челюстно-лицевой области у детей»
Код по МКБ-10:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация опухолей мягких тканей у детей (Л.В. Харьков, 2005)
Периферическая нервная ткань
Фиброма (мягкая, твердая).
Фиброматоз десен. Банальный эпулид.
Системная ангиопатия Рандлю-Ослера-Вебера, болезнь Стреджа-Вебера и др.
Злокачественная невринома (шваннома)
Диагностика
Физикальное обследование: доброкачественные опухоли развиваются, как правило, безболезненно, и привлекают к себе внимание, когда имеется косметический дефект на лице или имеется деформация пораженного органа. Важнейшей и характерной группой опухолей, которые развиваются у детей, являются врожденные, то есть, с которыми ребенок появляется на свет, или те, которые проявляются в первые месяцы и годы жизни.
Быстрый рост таких опухолей приводит к значительному увеличению их размеров, из-за давления опухолевой ткани происходит атрофия или деформация близлежащих тканей, отрицательно влияющих на рост и развитие последних. Локализация опухолей в области жизненно важных органов может значительно затруднять дыхание, глотание, жевание, открывание рта и другие функции, что может привести к нежелательным последствиям.
Особого внимания заслуживают гемангиомы, которые составляют 87,7% среди доброкачественных опухолей мягких тканей лица.
Течение гемангиом довольно сложный процесс и требует постоянного внимания, особенно у маленьких детей, так как небольшая по размерам сосудистая опухоль за относительно короткий срок может превратиться в обширную опухоль, лечение которой может оказаться весьма проблематичным.
По строению гемангиомы челюстно-лицевой области делят таким образом:
Комбинированные гемангиомы представляют собой сочетание поверхностной и подкожной гемангиом (простая и кавернозная). Проявляются клинически в зависимости от комбинирования и преобладания той или иной части сосудистой опухоли.
Смешанные гемангиомы состоят из опухолевых клеток, исходящих из сосудов и других тканей (ангиофиброма, гемлимфангиома, ангионеврома и др.). Внешний вид, цвет и консистенция определяются входящими в состав сосудистой опухоли тканями.
Дифференциальную диагностику проводят с лимфаденитами, боковыми и срединными кистами шеи, дермоидами, эпидермоидами, миомами, липомами, гемангиомами, фибромами, нейрофиброматозом. Для подтверждения диагноза проводят пункцию, при которой получают слегка клейкую светло-желтую или грязно-красную жидкость. Размеры глубоко расположенных лимфангиом могут уточняться с помощью компьютерной томографии.
Несосудистые доброкачественные новообразования
К ним относятся тератомы, невусы, фиброма, нейрофиброма, рабдомиома, миксома.
Нейрофиброма развивается из оболочек периферических нервов. Клетки опухоли имеют нейроэктодермальное происхождение. Развитие ее в области лица связано с пороком развития тройничного или лицевого нерва. При данной опухоли лицо асимметрично. Чаще опухоль локализуется в области щеки, возле подбородочных отверстий, на виске, языке.
Рабдомиома (син. миобластомиома, зернистоклеточная рабдомиома). В ротовой полости рабдомиома локализуется преимущественно на корне и спинке языка. Имеет плотную консистенцию, отграниченная от окружающих тканей, нередко инкапсилирована, небольших размеров, безболезненная. Дифференцировать рабдомиому следует с фибромой, липомой, лимфангиомой.
Опухолеподобные новообразования мягких тканей
Приобретенные опухолеподобные новообразования. К ним относятся папиллома, атерома.
Врожденные опухолеподобные новообразования
Дермоидные и эпидермоидные кисты. Развиваются в участке эмбриональных щелей, борозд и складок эктодермы из дистопированных элементов ее в период эмбрионального развития. Опухоль имеет округлую форму, гладкую поверхность, плотная, безболезненная, медленно увеличивается, больших размеров достигает редко. Кожа над образованием не изменена, свободно берется в складку. Клинически отличить дермоид от эпидермоида трудно.
Кисты и свищи лица шеи. Срединная киста определяется в проекции передней поверхности шеи как опухолеподобное образование округлой формы, с четкими границами, плотноэластической или тестообразной консистенции, которое смещается при глотании вместе с телом подъязычной кости. Срединный свищ шей открывается отверстием незначительных размеров на передней поверхности шеи, выше или ниже проекции подъязычной кости.
Показатели лабораторных исследований не изменяются.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Гистологическое исследование операционного материала.
8. Консультация врача анестезиолога.
10. Гистологическая диагностика опухолей и опухолеподобных образований мягких тканей челюстно-лицевой области обязательна. При гемангиомах челюстно-лицевой области гистологическое исследование проводится после оперативного удаления опухоли.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография опухоли или опухолеподобного образования.
2. Проведение пункции образования (при необходимости дифференциальной диагностики).
3. Контрастная рентгено- или томография (при обширных сосудистых опухолях).
Кисты в области рта, не классифицированные в других рубриках. Корневая киста
Общая информация
Краткое описание
Киста – это полое образование, выстланное соединительнотканной оболочкой в которой заключено жидкое или полужидкое содержимое, содержащая кристаллы холестерина.
Корневая киста – это опухолевидное образование челюстей, которое представляет собой полость, оболочка которой состоит из наружного соединительнотканного слоя и внутреннего, выстланного преимущественно многослойным плоским эпителием.
Название протокола: Кисты в области рта, не классифицированные в других рубриках. Корневая киста.
Код протокола:
Код(ы) МКБ-10:
K09.0 Кисты, образовавшиеся в процессе формирования зубов;
K09.1 Ростовые (неодонтогенные) кисты области рта;
K09.2 Другие кисты челюстей;
К04.8 Корневая киста.
Категория пациентов: дети и взрослые.
Пользователи протокола: врачи челюстно-лицевые хирурги
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [3,8]:
· Одонтогенные кисты:
— киста прорезывания;
— зубосодержащая (фолликулярная);
— радикулярная.
· Неодонтогенные:
— кисты носонебного (резцового) канала;
— кисты боковой стенки носа;
— травматические кисты.
Диагностика
[4,6,7,8].
Основные (обязательные) диагностические обследования на амбулаторном уровне:
· физикальное обследование;
· рентгенография челюстей в 2 проекциях [4,6,7,8] (УД-С);
· ОАК;
· ОАМ;
· ЭКГ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· ОАМ;
· Определение группы крови по системе ABO;
· Определение резус-фактора крови
· биохимический анализ крови (белок, билирубин, АЛТ, АСТ, глюкоза, тимоловая проба, мочевина, креатинин, остаточный азот).
· КТ челюстей [4,6,7,8] (УД – D);
· определение электролитов: калий, натрий, хлориды;
· коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
· Жалобы:
a. наличие кистозного образования;
b. деформация лица (при больших размерах кисты);
c. нарушение функции приема пищи.
· Анамнез:
d. медленный безболезненный рост в течение нескольких месяцев.
Физикальное обследование:
· асимметрия лица при больших размерах кисты;
· сглаженность или выбухание переходной складки преддверия рта округлой формы с четкими границами;
· слизистая оболочка полости рта в области кисты не изменена;
· положительный симптом «пергаментного хруста» (симптом Дюпюитрена) или симптом «резиновой игрушки» при больших размерах.
Лабораторные исследования:
· лабораторные показатели без изменений
Инструментальные исследования:
· Рентгенография челюстей: деструкция костной ткани округлой формы, с четкими контурами.
Показания для консультации специалистов: нет.
Дифференциальный диагноз
| № | Нозология | Основные клинические дифференциально-диагностические критерии |
| 1. | Амелобластома | Отсутствие связи в ее развитии с депульпированным или имеющим гангрену пульпы зубом, что выявляется на основании анамнеза, клинического и рентгенологического обследования. |
| 2. | Хронический гранулематозный периодонтит | Рентгенологический размер гранулемы менее 1 см |
| 3. | Хронический остеомиелит | Наличие свища с гнойным отделяемым и выбухающими грануляциями, наличие секвестров на рентген-картине. |
Лечение
Цели лечения:
· хирургическое удаление кисты;
· восстановление дефекта костной ткани;
· восстановление функции жевания.
Тактика лечения [1,2,6,9,10]:
1. Клинико-рентгенологическое обследование;
2. Оперативное лечение;
3. Медикаментозное лечение;
4. Профилактические мероприятия;
Медикаментозное лечение:
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне:
· эндодонтическое лечение «причинного зуба».
Другие виды лечения, оказываемые на стационарном уровне:
· наложение шин (для профилактики патологического перелома при обширных кистах).
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
нет.
Хирургическое вмешательство, оказываемое в стационарных условиях[1,2,6,9,10] (УД-В):
Цистотомия
Показания:
· киста, в полость которой проецируются три и более интактных зубов, у корней которых на рентгенограмме не определяется периодонтальная щель;
· большие кисты верхней челюсти при разрушении костного дна полости носа и небной пластинки;
· обширные кисты нижней челюсти, при резком истончении основания челюсти;
Противопоказания:
· сердечно-сосудистые и психологические заболевания;
· нарушения свертываемости крови, другие заболевания кровеносной системы;
· инфекционные заболевания в стадии обострения;
· злокачественные опухоли;
· сахарный диабет.
Цистэктомия
Показания:
· фолликулярная киста;
· киста небольших размеров, в пределах одного-двух зубов;
· обширная киста нижней челюсти, при которой отсутствуют зубы в ее зоне, и сохранена достаточная толщина основания нижней челюсти;
· киста небольших размеров на верхней челюсти, не имеющая зубов на этом участке, с сохраненной костной стенкой дна полости носа, а также прилегающая к верхнечелюстной пазухе или оттесняющая ее без явлений воспаления пазухи.
Противопоказания:
· сердечно-сосудистые и психологические заболевания;
· нарушения свертываемости крови, другие заболевания кровеносной системы;
· инфекционные заболевания в стадии обострения;
· сахарный диабет;
· злокачественные опухоли;
· разрушенная верхушка зуба;
· киста или гранулема зуба распространяется больше, чем на треть корня зуба;
· чрезмерная подвижность зуба;
· пародонтит средней тяжести.
Дальнейшее ведение:
· ортопедическое, ортодонтическое лечение.
Индикаторы эффективности лечения:
· восстановление костной ткани челюсти;
· восстановле
Злокачественные новообразования ротоглотки
Общая информация
Краткое описание
Название протокола: Злокачественные новообразования ротоглотки
Код протокола:
Сокращения, используемые в клиническом протоколе:
Дата пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: онкологи, отоларингологи, врачи общей практики, врачи скорой и неотложной помощи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
М – отдаленные метастазы.
· МХ – недостаточно данных для определения отдаленных метастазов;
· М0 – нет признаков отдаленных метастазов;
· М1 – имеются отдаленные метастазы.
рTNM патогистологическая классификация
Требования к определению категорий рТ, рN и рМ соответствуют требованиям к определению категорий Т, N и М.
Группировка по стадиям ЗНО ротоглотки:
| Стадия I | T1 | N0 | М0 |
| Стадия II | T2 | N0 | M0 |
| Стадия III | T3 T1 T2 T3 | N0 N1 N1 N1 | М0 М0 М0 М0 |
| Стадия IVА | T1 T2 T3 T4а T4б | N2 N2 N2 N2 (N0, N1) | М0 М0 М0 М0 М0 |
| Стадия IVВ | T4б | любая N3 | М0 |
| Стадия IVС | любая T | любая N | М1 |
Диагностика
П еречень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· сбор жалоб и анамнеза;
· общее физикальное обследование;
· орофарингоскопия;
· УЗИ лимфоузлов шеи;
· биопсия из опухоли ротоглотки;
· пункционная биопсия из лимфоузлов шеи.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· КТ и/или МРТ от основания черепа до ключицы;
· ПЭТ+КТ;
· КТ органов грудной клетки с контрастированием (при наличии метастазов в легких);
· отрытая биопсия увеличенных лимфатических узлов шеи (при наличии увеличенных лимфоузлов);
· УЗИ органов брюшной полости и забрюшинного пространства (для исключения патологии органов брюшной полости и забрюшинного пространства);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· ОАК;
· ОАМ;
· биохимический анализ крови (общий белок, мочевина, креатинин, глюкоза, АЛТ, АСТ, общий билирубин);
· коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест);
· определение группы крови по системе ABO стандартными сыворотками;
· определение резус- фактора крови;
· ЭКГ исследование;
· рентгенография органов грудной клетки в двух проекциях.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
· КТ и/или МРТ от основания черепа до ключицы;
· КТ органов грудной клетки с контрастированием (при наличии метастазов в легких);
· пункционная или эксцизионная биопсия увеличенных лимфатических узлов шеи (при наличии увеличенных лимфоузлов);
· УЗИ органов брюшной полости и забрюшинного пространства (для исключения патологии органов брюшной полости и забрюшинного пространства);
· ЭхоКГ (пациентам 70 лет и старше);
· УДЗГ (при сосудистых поражениях).
Диагностические мероприятия, проводимые на этапе скорой
неотложной помощи: не проводятся.
Физикальное обследование:
· орофарингоскопия (при осмотре открывание рта свободное, в области небной миндалины, или корня языка, или задней стенке глотки, или на передней небной дужке, или на мягком небе определяется опухолевое образование (экзофитного или язвенно инфильтративного роста) размер зависит от стадии опухоли);
· пальпаторное обследование тканей корня языка, обеих миндалин и боковых стенок глотки (плотное образование небной миндалины, или корня языка, или передней небной дужки, обычно граница нечеткая, болезгненное при пальпации или слабоболезненное);
· пальпаторное обследование лимфатических узлов шеи с обеих сторон (увеличенные шейные лимфоузлы плотной консистенции, неподвижные или тугоподвижные, слабо болезненные или возможно не болезненные размером более 1,0 см).
Лабораторные исследования:
· цитологическое исследование (увеличение размеров клетки вплоть до гигантских, изменение формы и количества внутриклеточных элементов, увеличение размеров ядра, его контуров, разная степень зрелости ядра и других элементов клетки, изменение количества и формы ядрышек);
· гистологическое исследование (крупные полигональные или шиповидные клетки с хорошо выраженной цитоплазмой, округлыми ядрами с четкими ядрышками, с наличием митозов, клетки располагаются в виде ячеек и тяжей с или без образования кератина, наличие опухолевых эмболов в сосудах, выраженность лимфоцитарно-плазмоцитарной инфильтрации, митотическая активность опухолевых клеток).
Показания для консультации узких специалистов:
· консультация кардиолога (пациентам 50 лет и старше, так же пациенты моложе 50 лет при наличии сопутствующей патологии ССС);
· консультация невропатолога (при сосудистых мозговых нарушениях, в том числе инсультах, травмах головного и спинного мозга, эпилепсии, миастении, нейроинфекционных заболеваниях, а также во всех случаях потери сознания);
· консультация гастроэнтеролога (при наличии сопутствующей патологии органов ЖКТ в анамнезе);
· консультация нейрохирурга (при наличии метастазов головной мозг, позвоночник);
· консультация торакального хирурга (при наличии метастазов в легких);
консультация эндокринолога (при наличии сопутствующей патологии эндокринных органов).
Дифференциальный диагноз
| Нозологическая форма | Клинические проявления |
| Парафаренгиальные опухоли | Безболезненное образование, не свойственна местная инфильтрация. Дифференциальная диагностика проводится на основании КТ |
| Некротическая ангина | Присутствуют симпотомы общей интоксикации, воспалительные изменения в крови, резкая болезненность при приеме пищи. |
Лечение
Критерии эффективности лечения
Полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель.
Частичный эффект – большее или равное 50% уменьшение всех или отдельных опухолей при отсутствии прогрессирования других очагов.
Стабилизация – (без изменений) уменьшение менее чем на 50% или увеличение менее чем на 25% при отсутствии новых очагов поражения.
Прогрессирование – увеличение размеров одной или более опухолей более 25% либо появление новых очагов поражения [7].
Медикаментозное лечение:
Полихимиотерапия.
Существует несколько видов химиотерапии, которые отличаются по цели назначения:
· неоадъювантная химиотерапия опухолей назначается до операции, с целью уменьшения неоперабельной опухоли для проведения операции, а так же для выявления чувствительности раковых клеток к препаратам для дальнейшего назначения после операции.
· адъювантная химиотерапия назначается после хирургического лечения для предотвращения метастазирования и снижения риска рецидивов.
· лечебная химиотерапия назначается для уменьшения метастатических раковых опухолей.
· В зависимости от локализации и вида опухоли химиотерапия назначается по разным схемам и имеет свои особенности.
· Показания к химиотерапии:
· цитологически или гистологически верифицированные ЗНО слюнных желез;
· при лечении нерезектабельных опухолей;
· метастазы в железе или регионарных лимфатических узлах;
· рецидив опухоли;
· удовлетворительная картина крови у пациента: нормальные показатели гемоглобина и гемокрита, абсолютное число гранулоцитов – более 200, тромбоцитов – более 100 000;
· сохраненная функция печени, почек, дыхательной системы и ССС;
· возможность перевода неоперабельного опухолевого процесса в операбельный;
· отказа пациента от операции;
· улучшение отдаленных результатов лечения при неблагоприятных гистотипах опухоли (низкодифференцированный, недифференцированный).
· Противопоказания к химиотерапии:
Противопоказания к химиотерапии можно разделить на две группы: абсолютные и относительные.
Абсолютные противопоказания:
· гипертермия >38 градусов;
· заболевание в стадии декомпенсации (сердечно-сосудистой системы, дыхательной системы печени, почек);
· наличие острых инфекционных заболеваний;
· психические заболевания;
· неэффективность данного вида лечения, подтвержденная одним или несколькими специалистами;
· распад опухоли (угроза кровотечения);
· тяжелое состояние больного по шкале Карновского 50% и меньше (смотр приложение 1).
Относительные противопоказания:
· беременность;
· интоксикация организма;
· активный туберкулез легких;
· стойкие патологические изменения состава крови (анемия, лейкопения, тромбоцитопения);
· кахексия.
Ниже приведены схемы наиболее часто используемых режимов полихимиотерапии при плоскоклеточном раке любой локализаций в области головы и шеи. Они могут быть использованы при проведении как неоадъювантной (индукционной) химиотерапии так и адъювантной полихимиотерапии, с последующим хирургическим вмешательством или лучевой терапией, а так же при рецидивных или метастатических опухолях.
Основными комбинациями, используемыми при проведении индукционной полихимиотерапии, на сегодняшний день признаны цисплатин с фторурацилом (ПФ) и доцетаксел с цисплатином и фторурацилом (ДПФ). На сегодняшний день эта комбинация химиопрепаратов стала «золотым стандартом» при сравнении эффективности применения различных химиопрепаратов в лечении плоскоклеточного рака головы и шеи для всех крупных многоцентровых исследований. Последняя схема представляется наиболее эффективной, но и наиболее токсичной, однако при этом обеспечивающей более высокие показатели выживаемости и локорегионарного контроля по сравнению с использованием традиционной схемы ПФ в качестве индукционной полихимиотерапии [9,10] (УД-А).
Из таргетных препаратов в настоящее время в клиническую практику вошел цетуксимаб [2] (УД-А).
По последним данным, единственной комбинацией химиопрепаратов, не только увеличивающей количество полных и частичных регрессий, но и продолжительность жизни больных с рецидивами и отдаленными метастазами плоскоклеточного рака головы и шеи, является схема с использованием цетуксимаба, цисплатина и фторурацила [11].
Таблица № 2. Активность препаратов в монорежиме при рецидивном/метастатическом плоскоклеточном раке головы и шеи (модифицировано по В.А. (Murphy) [9] (УД-А).
| Препарат | Частота ответов,% |
| Метотрексат | 10-50 |
| Цисплатин | 9-40 |
| Карбоплатин | 22 |
| Паклитаксел | 40 |
| Доцетаксел | 34 |
| Фторурацил | 17 |
| Блеомицин | 21 |
| Доксорубицин | 23 |
| Цетуксимаб | 12 |
| Капецитабин | 23 |
| Винорелбин | 20 |
| Циклофосфамид | 23 |
PF
· Цисплатин 75 – 100мг/м 2 в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (96 часовая непрерывная инфузия)
1 – 4 –й дни;
повторение курса каждые 21 день.
PF
· Цисплатин 75-100мг/м 2 в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (120 часовая непрерывная инфузия)
1 – 5 –й дни;
повторение курса каждые 21 день.
При необходимости на фоне первичной профилактики колониестимулирующими факторами.
CpF
· Карбоплатин (AUC 5,0-6,0) в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (96 часовая непрерывная инфузия) 1 – 4 – й дни;
повторение курса каждые 21 день.
· Цисплатин 75мг/м 2 в/в 1 – й день;
· Капецитабин 1000мг/м 2 перорально дважды в день, 1 – 14-й дни;
повторение курсов каждые 21 день.
*Примечание: при достижении резектабельности первичной опухоли или рецидивного, хирургическое лечение может выполнено не ранее через 3 недели после последнего введения химиопрепаратов.
* Лечение ПКР головы и шеи проблематично в основном из-за того, что на всех этапах развития болезни требуется тщательный мультидисциплинарный подход для выбора существующих опций лечения больных.
Химиотерапию в монорежиме рекомендовано проводить:
· у ослабленных больных в преклонном возрасте;
· при низких показателях кроветворения;
· при выраженном токсическом эффекте после предыдущих курсов химиотерапии;
· при проведении паллиативных курсов химиотерапии;
· при наличии сопутствующей патологии с высоким риском осложнений.
Таргетная терапия.
Основными показаниями для проведения таргетной терапии является:
· местно-распространенный плоскоклеточный рак головы и шеи в комбинации с лучевой терапией;
· рецидивирующий или метастатический плоскоклеточный рак головы и шеи в случае неэффективности предшествующей химиотерапии;
· монотерапия рецидивирующего или метастатического плоскоклеточного рака головы и шеи при неэффективности предшествующей химиотерапии;
Цетуксимаб вводят 1 раз в неделю дозе 400мг/м2 (первая инфузия) в виде 120-минутной инфузией, далее в дозе 250 мг/м2 в виде 60-минутной инфузии.
При применении Цетуксимаба в сочетании с лучевой терапией, лечение цетуксимабом рекомендуется начинать за 7 дней до начала лучевого лечения и продолжать еженедельные введения препарата до окончания лучевой терапии терапии [2] (УД-А).
У пациентов с рецидивирующим или метастатическим плоскоклеточным раком головы и шеи в комбинации с химиотерапией на основе препаратов платины (до 6 циклов) Цетуксимаб используется как поддерживающая терапия до появления признаков прогрессирования заболевания заболевания. Химиотерапия начинается не ранее чем через 1 час после окончания инфузии Цетуксимаба.
В случае развития кожных реакции на введение Цетуксимаба терапию можно возобновить с применением препарата в редуцированных дозах (200мг/м2 после второго реакции и 150мг/м2-после третьего).
Хирургическое лечение
Хирургическое вмешательство, оказываемые на амбулаторном уровне: нет.
Хирургическое вмешательство, оказываемые на стационарном уровне:
Объём оперативного вмешательства при раке ротоглотки зависит от местоположения опухоли и стадии процесса, а также необходимости выполнения реконструктивных (восстановительных) вмешательств с целью восстановления утраченных функций.
При I-II стадиях ЗНО ротоглотки или небольших остаточных опухолях после хмимолучевой или лучевой терапии возможно выполнение функционально щадящих операций (производимые в пределах одной или двух анатомических областей ротоглотки и не приводящих к функциональным и косметическим нарушениям, которые требовали бы дополнительных хирургических или ортопедических пособий).
При рецидивах или остаточных опухолях ротоглотки III-IV стадии после химиолучевой терапии необходимо выполнение комбинированных операций к которым относится удаление двух и более анатомических частей с учетом особенностей распространения опухолей, анатомического строения мышечной системы различных областей ротоглотки. Необходимым условием выполнения этих операций является комбинированный доступ и удаление в одном блоке с первичным очагом содержимого подчелюстного и, при необходимости, подбородочного треугольников шеи.
Показания к хирургическому лечению:
· цитологически или гистологически верифицированные ЗНО ротоглотки;
· при отсутствии противопоказании к хирургическому лечению.
Все хирургические вмешательства по поводу злокачественных опухолей ротоглотки выполняются под общей анестезией.
Противопоказания к хирургическому лечению при ЗНО ротоглотки:
· наличие у больного признаков неоперабельности и тяжелой сопутствующей патологии;
· недифференцированные опухоли ротоглотки, которым в качестве альтернативны может быть предложено лучевое лечение;
· обширные гематогенные метастазирования, диссеминированного опухолевого процесса;
· синхронно существующий и распространенный неоперабельный опухолевый процесс другой локализации, например рак легкого и т.д.;
· хронические декомпенсированные и/или острые функциональные нарушения дыхательной, сердечно- сосудистой, мочевыделительной системы, желудочно- кишечного тракта;
· аллергия на препараты, используемые при общем наркозе;
· обширные гематогенные метастазирования, диссеминированного опухолевого процесса.
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: нет.
Другие виды лечения, оказываемые на стационарном уровне:
Лучевая терапия:
Виды лучевой терапии:
· дистанционная лучевая терапия;
· 3D-конформное облучение;
· модулированная по интенсивности лучевая терапия (IMRT);
Показания к лучевой терапии:
· низкодифференцированные опухоли с распространенностью Т1- Т3;
· при лечении нерезектабельных опухолей;
· отказа пациента от операции;
· наличие резидуальной опухоли;
· периневральная или перилимфатическая инвазия;
· экстракапсулярное распространение опухоли;
· метастазы в железе или регионарных лимфатических узлах;
· рецидив опухоли.
Противопоказания к лучевой терапии:
Абсолютные противопоказания:
· психическая неадекватность больного;
· лучевая болезнь;
· гипертермия >38 градусов;
· тяжелое состояние больного по шкале Карновского 50% и меньше (см. приложение 1).
Относительные противопоказания:
· беременность;
· заболевание в стадии декомпенсации (сердечно – сосудистой системы, печени, почек);
· сепсис;
· активный туберкулез легких;
· распространение опухоли на соседние полые органы и прорастании в крупные сосуды;
· распад опухоли (угроза кровотечения);
· стойкие патологические изменения состава крови (анемия, лейкопения, тромбоцитопения);
· кахексия;
· наличие в анамнезе ранее проведенного лучевого лечения
Химиолучевая терапия.
При местно-распространенных формах рака ротоглотки одним из способов улучшения эффективности лечения является применение методов последовательной или сочетанной химиолучевой терапии [12] (УД – А). При последовательной химио-лучевой терапии на первом этапе проводится несколько курсов индукционной химиотерапии с последующим проведением лучевой терапии, что обеспечивает улучшение локорегионарного контроля и повышение случаев резектабельности пациентов с сохранением органа, а так же повышение качества жизни, и выживаемости пациентов [13] (УД – А).
При одновременном химиолучевом лечении обычно используются препараты платины обладающие способностью потенцировать эффект лучевой терапии (цисплатин или карбоплатин), а также таргетный препарат цетуксимаб [11, 12] (УД – А).
При проведении одновременного химиолучевого лечения рекомендованы следующие схемы курсы химиотерапии.
· Цисплатин 20-40мг/м 2 в/в еженедельно, при проведении лучевой терапии;
· Лучевая терапия в суммарной очаговой дозе 66-70Гр. Разовая очаговая доза- 2 Гр х 5 фракции в неделю.
· Карбоплатин (AUC1,5-2,0) в/в еженедельно, при проведении лучевой терапии;
· Лучевая терапия в суммарной очаговой дозе 66-70Гр. Разовая очаговая доза- 2 Гр х 5 фракции в неделю.
· Цетуксимаб 400мг/м 2 в/в кап(инфузия в течении 2 ч) за неделю до начало лучевой терапии, далее цетуксимаб 250мг/м 2 в/в ( инфузия в течении 1 ч) еженедельно при проведении лучевой терапии.
Лечение нерезектабельных опухолей:
Одновременная химиотерапия или лучевая терапия:
· цисплатин 100 мг/м 2 внутривенная инфузия со скоростью не более 1 мг/мин с пред – и постгидратацией в 1-й, 22-й и 43-й дни на фоне проведения лучевой терапии на ложе удаленной опухоли в СОД 70 Гр (РОД 2 Гр) и область регионарных лимфатических узлов на стороне поражения в СОД 44-64 Гр (при больших метастазах до 70 Гр);
· Дистанционная лучевая терапия на первичный опухолевый очаг в СОД 70 Гр и регионарные лимфатические узлы в СОД 44-64 Гр (при больших метастазах до 70 Гр). При низкозлокачественных опухолях (N0) регионарные лимфатические узлы не облучают.
· Если после завершения лечения опухоль стала резектабельной, возможно выполнение радикального хирургического вмешательства.
Паллиативная помощь:
· При выраженном болевом синдроме лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися хроническим болевым синдромом», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
· При наличии кровотечения лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися кровотечением», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
Другие виды лечения, оказываемые на этапе скорой помощи: нет.
Препараты (действующие вещества), применяющиеся при лечении
| Блеомицин (Bleomycin) |
| Винорелбин (Vinorelbine) |
| Доксорубицин (Doxorubicin) |
| Доцетаксел (Docetaxel) |
| Капецитабин (Capecitabine) |
| Карбоплатин (Carboplatin) |
| Метотрексат (Methotrexate) |
| Паклитаксел (Paclitaxel) |
| Фторурацил (Fluorouracil) |
| Цетуксимаб (Cetuximab) |
| Циклофосфамид (Cyclophosphamide) |
| Цисплатин (Cisplatin) |
Госпитализация
Показания для госпитализации:
Показания для экстренной госпитализации:
· кровотечение из опухоли;
· опухолевый стеноз глотки;
· выраженный болевой синдром.
Показания для плановой госпитализации:
Наличие у больного морфологически верифицированного ЗНО ротоглотки