мкб 10 код 124 8
Закрытые и открытые повреждения груди. Раны сердца, пневмоторакс, гемоторакс
Общая информация
Краткое описание
Перелом ребра (ребер), грудины
Перелом грудины (S22.2)
Переломы грудины происходят в результате прямого механизма травмы. Они могут сочетаться с переломами средних отделов ребер. Повреждение грудины может сочетаться с кровоизлиянием в переднее средостение и травмой сердца (см. раздел травма сердца).
Скопление крови в околосердечной сумке в результате открытого или закрытого повреждения коронарных сосудов и/или стенки миокарда.
Клапанный пневмоторакс.
А) Наружный: во время выдоха сообщение плевральной полости с внешней средой уменьшается или прекращается полностью из-за смещения тканей грудной стенки («прикрывание клапана»). С каждым вдохом в плевральную полость попадает больше воздуха, чем выходят во время выдоха. Происходит постоянное увеличение объема воздуха в плевральной полости. С каждым вдохом нарастает коллабирование легкого и смещение средостения в противоположную сторону. В конце концов, поджимается легкое здоровой стороны. Нарастающее внутриплевральное давление приводит к выходу воздуха в мягкие ткани с образованием подкожной эмфиземы.
Б) Внутренний: клапан расположен в легочной ткани, плевральная полость сообщается с внешней средой через бронхиальное дерево. С каждым вдохом воздух попадает в плевральную полость сквозь поврежденную ткань легкого, а во время выдоха полностью или частично задерживается в плевральной полости («прикрывание клапана»). Механизм накопления воздуха и последствия аналогичны таковым при наружном клапанном пневмотораксе. Постепенно внутриплевральное давление повышается настолько, что намного превышает давление атмосферного воздуха – развивается напряженный пневмоторакс.
3. Большой (тотальный) гемоторакс – в плевральную полость истекает более 1000 мл крови. Тяжесть состояния определяется не только нарушением внешнего дыхания, но и острой кровопотерей. Состояние тяжелое или крайне тяжелое. Отмечаются выраженная бледность, цианоз кожных покровов, одышка, тахикардия, снижение АД. Больные принимают полусидячее положение. Беспокоят нехватка воздуха, боль в груди, кашель. Перкуторно и аускультативно обнаруживается скопление жидкости выше середины лопатки.
Врожденные пороки сердца у взрослых
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «13» июля 2020 года
Протокол №111
Врожденные пороки сердца представляют собой аномалии структуры и (или) функции сердечно-сосудистой системы, возникающие в результате нарушения ее эмбрионального развития.
Название протокола: ВРОЖДЕННЫЕ ПОРОКИ СЕРДЦА У ВЗРОСЛЫХ
Код(ы) МКБ-10:
Дата разработки/пересмотра протокола: 2016 год (пересмотр 2019 г.)
Пользователи протокола: кардиохирурги, терапевты, кардиологи, аритмологи, врачи общей практики.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Предложено несколько классификаций врожденных пороков сердца, общим для которых является принцип подразделения пороков по их влиянию на гемодинамику.
Наиболее обобщающая систематизация пороков характеризуется объединением их, в основном по влиянию на легочный кровоток, в следующие 4 группы.
I. Пороки с неизмененным (или мало измененным) легочным кровотоком: аномалии расположения сердца, аномалии дуги аорты, ее коарктация, стеноз аорты; недостаточность клапана легочного ствола; митральный стеноз, атрезия и недостаточность клапана; трехпредсердное сердце, пороки венечных артерий и проводящей системы сердца.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии:
Клинические проявления зависят от типа и тяжести порока сердца. Клинические проявления ВПС можно объединить в 4 синдрома:
Жалобы и анамнез: может протекать бессимптомно, утомляемость, симптомы сердечной недостаточности, одышка при физической нагрузке, частые респираторные заболевания.
Физикальное обследование:
Внешний осмотр:Усиленный правожелудочковый сердечный толчок.
Аускультация:Постоянное расщепление II тона во II м.р. слева от грудины независимо от фаз дыхания. Слабый или средней интенсивности систолический шум относительного стеноза клапана ЛА во II м.р. слева от грудины. Нежный мезодиастолический шум относительного стеноза ТК вдоль левого края грудины в нижней трети (при значительном по объему лево-правом сбросе).
Лабораторные исследования:
Показания для консультации специалистов до операции на амбулаторном этапе по месту жительства:
Исключение: пациенты в критическом состоянии, экстренные пациенты и с высоким риском осложнения.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| БАЛКА | Высокая легочная гипертензия | ангикардиография | |
| Коронаролегочные фистулы | ангикардиография | ||
| Разрыв синус Вальсальвы | ЭХОКГ |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Перечень основных лекарственных препаратов:
Торасемид
Эплеренон
20 – 80 мг, в/в
2,5 – 20 мг, внутрь
25 – 50 мг, внутрь
0,25-0,5 мг в 10 мл 5%, 20% или 40% раствора глюкозы или изотонического раствора натрия хлорида
75 мг, внутрь
90 – 180 мг, внутрь
Дальнейшее ведение:
| Показания | Класс | Уровень |
| Основные предоперационные обследования взрослых пациентов с врожденными пороками сердца должны включать системную артериальную оксигемометрию (измерение парциального давления кислорода), ЭКГ, рентген грудной клетки, чреспищеводнуюЭхоКГ, общий анализ крови, коагулограмму. | 1 | С |
| Рекомендуется, чтобы при возможности дооперацион-ные обследования и хирургические вмешательства у взрослых пациентов с ВПС были проведены в региональном специализированном центре по ВПС опытными хирургами и кардиоанестезиологами. | 1 | С |
| Пациенты с определенным высоким риском должны быть направлены в специализированные центры для взрослых пациентов с ВПС, исключая случаи, когда оперативное вмешательство является абсолютно неотложным. Категория высокого риска включает следующих пациентов: — с предшествующей процедурой Фонтена; — высокой легочной гипертензией; — цианотическими ВПС; — с сочетанными ВПС и наличием сердечной недостаточности, клапанными пороками или с необходимостью антикоагулянтной терапии; — с ВПС и злокачественными аритмиями | 1 | С |
| Рекомендуется консультация с экспертами для оценки риска у взрослых пациентов с ВПС, которые будут подвергнуты несердечным хирургическим вмешательствам (уровень доказательности С). | 1 | С |
| Консультация с кардиоанестезиологами рекомендована у пациентов с умеренным и высоким риском. | 1 | С |
| Показания | Класс | Уровень |
| Медицинские сестры, психологи, социальные работники играют важную роль в организации медицинской помощи взрослым с ВПС. Необходимо использовать скрининг для уточнения таких вопросов, как знания пациента и его родственников о состоянии здоровья пациента, что необходимо предпринять при изменении состояния здоровья; социальные взаимосвязи с родственниками, знакомыми, другими лицами; трудоспособность и трудоустройство; наличие и характер психологических проблем (настроение, психические отклонения) | 1 | С |
| Информация об особенностях течения болезни должна быть оформлена в виде электронного паспорта в мо- мент перехода пациента из системы педиатрической помощи в систему оказания медицинской помощи взрослому населению. Эта информация должна быть доступна для пациента/его родственников и должна включать: -демографические данные и контактную информа- цию — наименование порока, перенесенные хирургические вмешательства, результаты диагностических иссле- дований — получаемое пациентом медикаментозное лечение | 1 | С |
| В связи с тем, что процессы взросления начинаются с 12 лет и протекают достаточно индивидуально, реко- мендуется учитывать течение болезни и психосоци- альный статус пациента в процессе «передачи» пациен- та от педиатра к взрослому кардиологу | 1 | С |
| Пациенту должна быть назначена психологическая «опека», если у него имеются проблемы с интеллектом и нет родственника или близкого человека, помогающего решить связанные с нарушением интеллекта проблемы | 1 | С |
Мониторинг состояния пациента: при отсутствии показаний в настоящий момент к оперативному лечению необходим контрольный осмотр с повторной ЭХОКГ в динамике через 6 месяцев.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента, маршрутизация пациента пациента (схема, алгоритмы): Для уменьшения возможных проблем во время повторной операции могут быть также необходимы дополнительные исследования. Выбор различных дополнительных исследований должен быть индивидуален и основываться на рекомендациях хирурга и технических возможностях. Исследования час82 то включают ультразвуковые методики, ангиографию или МРТ для уточнения анатомического состояния сердца и сосудов. Коронароангиография или КТ используются для определения коронарных аномалий или обструкции артерий. КТ грудной клетки может быть полезна для определения расположения правого желудочка, правого предсердия, аорты, легочной артерии или экстракардиальных сосудов, лежащих около грудины или передней грудной стенки. Мужчинам 35 лет и старше, пременопаузальным женщинам 35 лет и старше с факторами риска атеросклероза и постменопаузальным женщинам должна быть проведена катетеризация сердца и коронароангиография для выявления ИБС перед оперативными вмешательствами на сердце.
Перечень основных лекарственных препаратов (для пациентов с признаками развития хронической сердечной недостаточности):
Торасемид
Эплеренон
20 – 80 мг, в/в
2,5 – 20 мг, внутрь
25 – 50 мг, внутрь
0,25-0,5 мг в 10 мл 5%, 20% или 40% раствора глюкозы или изотонического раствора натрия хлорида
75 мг, внутрь
90 – 180 мг, внутрь
| Показания | Класс | Уровень |
| Хиругическое вмешательство при ДМПП | ||
| Чрескожное или хирургическое закрытие ДМПП показано при увеличении ПЖ и правого предсердия при наличии симптомов или при их отсутствии | 1 | В |
| Лечение дефекта венозного синуса, венечного синуса или первичной ДМПП должно проводиться предпочтительно хирургическим, а не чрескожнымушиванием | 1 | В |
| Хирургическое закрытие вторичного ДМПП обосновано, если рассматривается сопутствующая хирургическая реконструкция/протезирование трехстворчатого клапана, или если анатомия дефекта исключает чрескожный способ | II a | C |
| Все ДМПП независимо от размера у пациентов с подозрением на парадоксальную эмболию (исключить другие причины) должны быть рассмотрены для интервенции | II a | C |
| Чрескожное или хирургическое закрытие дефекта может рассматриваться при наличии сброса крови слева направо, при давлении в легочной артерии менее 2/3 системного уровня, общелегочном сопротивлении менее 2/3 системного сосудистого сопротивления или при реагировании либо на легочную вазоди-латационную терапию или тестовую окклюзию дефекта (пациентов необходимо лечить совместно со специалистами, имеющими опыт лечения синдрома легочной гиперензии) | II b | C |
| Сопутствующая операция по Maze может рассматриваться для взрослых пациентов с ДМПП с пароксиз-мальной и хроническойнаджелудочковойтахиарит-мией | II b | C |
| Пациентам с тяжелой необратимой легочной гипер-тензией без признаков сброса крови слева направо не должно выполняться закрытие ДМПП (уровень доказательности В). | III | B |
| Закрытие ДМЖП | ||
| Закрытие ДМЖП должно выполняться хирургами, имеющими опыт лечения врожденных пороков сердца | 1 | С |
| Закрытие ДМЖП рекомендовано, если отношение легочного минутного объемного кровотока к системно- му равно 2,0 и если имеются клинические признаки перегрузки ЛЖ | 1 | В |
| Закрытие ДМЖП показано, если в анамнезе есть инфекционный эндокардит | 1 | С |
| Закрытие ДМЖП целесообразно, если сброс крови слева направо происходит при отношении легочного минутного объемного кровотока к системному более чем 1,5 и если системное легочное давление составляет менее 2/3 от системного давления и ОЛС менее 2/3 системного сосудистого сопротивления | IIa | В |
| Закрытие ДМЖП не показано пациентам с тяжелой необратимой легочной гипертензией | III | В |
| Открытый артериальный проток | ||
| Эндоваскулярное или хирургическое закрытие ОАП показано в следующих случаях: — расширение левых отделов сердца, признаки ЛГ при наличии сброса крови слева направо — ранее перенесенный эндокардит — расширение левых отделов сердца, признаки ЛГ при наличии сброса крови слева направо | 1 | С |
| Для пациентов с кальцинированным ОАП перед проведением хирургического закрытия требуется консультация интервенционного кардиолога, специализирующегося на ведении взрослых больных с ВПС | 1 | С |
| Хирургическая коррекция должна выполняться специалистом, имеющим опыт в хирургии ВПС и рекомендуется в случаях: когда размер ОАП слишком большой для закрытия устройством анатомия протока не позволяет закрыть ОАП устройством (например, аневризма или эндартериит) | ||
В
— регургитации на левом АВ-клапане, что требует реконструкции или замены клапана для устранения недостаточности или стеноза, вызвавших симптомы недостаточности кровообращения, предсерд-ные или желудочковые аритмии, прогрессивное увеличение размеров и дисфункцию ЛЖ
— обструкции ВТЛЖ со средним значением градиента давления больше 50 мм рт. ст. при максимальном значении больше 70 мм рт. ст. или меньше 50 мм рт. ст. в сочетании с выраженной митральной или аортальной недостаточностью
— при наличии остаточного ДМПП или ДМЖП со значительным сбросом крови слева направо
| Показания | Класс | Уровень |
| Хирургическое вмешательство при ДМПП | ||
| Чрескожное или хирургическое закрытие ДМПП показано при увеличении ПЖ и правого предсердия при наличии симптомов или при их отсутствии | 1 | В |
| ДМЖП | ||
| Закрытие ДМЖП окклюдером может рассматриваться в тех случаях, когда ДМЖП находится на расстоянии от трехстворчатого и аортального клапанов, и если ДМЖП сопутствует значительное увеличение левого желудочка сердца или если есть легочная гипер-тензия | II b | C |
| ОАП | ||
| Показано эндоваскулярное закрытие бессимптомного маленького ОАП | II a | C |
| Закрытие ОАП показано пациентам с ЛГ со сбросом крови слева направо | II a | C |
| Клапанный стеноз аорты | ||
| Молодым людям и другим пациентам без значительного кальциноза стенок аорты и без аортальной ре-гургитации аортальная баллонная вальвулотомия назначается в следующих случаях: 1) пациентам с симптомами стенокардии, страдающим обмороками, одышкой при физических нагруз-ках и имеющим высокие значения градиента более 50 мм рт. ст.; 2) асимптомным молодым людям, у которых наблюдаются нарушения сегмента ST и Т-волны в отведениях 3-6 в покое или при нагрузке и значение градиента давления, измеренного при катетеризации, более 60 мм рт. ст.. | 1 | С |
| Аортальная баллонная вальвулотомия показана при асимптомномтечении аортального стеноза у молодых людей и значении градиента давления, измеренного при катетеризации, более 50 мм рт. ст., если пациент/пациентка хочет заниматься спортом или забеременеть. | II a | C |
| Аортальная баллонная вальвулотомия может рассматриваться как мост к хирургическому вмешательству при гемодиначески нестабильном состоянии взрослых со стенозом аорты, взрослых с высоким риском протезирования аортального клапана, или если протезирование аортального клапана не может быть осуществлено ввиду серьезных сопутствующих заболеваний. | II b | C |
| Коарктация аорты | ||
| Чрескожное вмешательство показано при возвратной, дискретной коарктации с пиковым градиентом не менее 20 мм рт. ст. | 1 | В |
| Имплантация стента в место сужения аорты может быть целесообразной, но польза от этого не установлена в достаточной мере, эффективность и безопасность в отдаленном периоде также не установлены | II a | B |
| Клапанный стеноз ЛА | ||
| Баллонная вальвулотомия может быть выполнена у асимптомных пациентов с диспластичными клапанами легочной артерии и мгновенным пиковым доппле-ровским градиентом выше 60 мм рт. ст. или средним допплеровским градиентом выше 40 мм рт. ст. | II a | C |
| Баллонная вальвулотомия может быть выполнена у отобранных симптомных пациентов с диспластичным клапаном легочной артерии с мгновенным пиковым допплеровским градиентом выше 50 мм рт. ст. или средним допплеровским градиентом выше 30 мм рт. ст. | II a | C |
| Баллонная вальвулотомия не рекомендуется асимп-томным пациентам с мгновенным пиковым доппле-ровским градиентом менее 50 мм рт. ст. при наличии нормального сердечного выброса | III | C |
| Баллонная вальвулотомия не рекомендуется симтом-ным пациентам со стенозом легочной артерии и выраженной легочной регургитацией | III | C |
| Баллонная вальвулотомия не рекомендуется симп-томным пациентам с мгновенным пиковым доппле-ровским градиентом менее 30 мм рт. ст. | III | C |
| Рекомендации по использованию эндоваскулярных методов лечения долевых и периферических стенозов легочной артерии | ||
| Чрескожная интервенционная терапия рекомендована в качестве метода выбора при лечении подходящих очаговых долевых и/или периферических стенозов легочной артерии с сужением более 50% диаметра, давлением в правом желудочке выше 50 мм рт. ст. и/или наличием симптомов | 1 | B |
| Пациентам с перечисленными выше показаниями, анатомически не подходящим для выполнения чрес-кожного вмешательства, показана открытая хирургическая операция | 1 | B |
Дальнейшее ведение:
Показания для перевода в отделение интенсивной терапии и реанимации:
Объём и ранние сроки перенесенного оперативного лечения, состояние пациента в медикаментозном сне, ИВЛ, необходимость инвазивного мониторинга в раннем послеоперацуионном периоде, обуславливают показание к переводу пациента в ОАРИТ после операции.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: наличие врожденного порока сердца с нарушениями гемодинамики.
Поступление пациентов: плановое.
Экстренный тип госпитализации: нарастание проявлений (декомпенсация) хронической сердечной недостаточности: СН по KILLIP- II, III, IV, явления артериальной гипоксемии, а также жизни угрожающие аритмии.
Мкб 10 код 124 8
МКБ 10: 120.0/121.0/121.1/121.2/121.3/121.4/121.9/122.0/122.1/122.8/122.9/124.0/124.8/124.9
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
ID: КР154
Общество специалистов по неотложной кардиологии
Ключевые слова
острый коронарный синдром
инфаркт миокарда без подъемов сегмента ST
чрескожное коронарное вмешательство
Список сокращений
АБ — атеросклеротическая бляшка
АВК — антагонисты витамина К
АВС — активированное время свертывания крови
AГ — артериальная гипертензия
АД — артериальное давление
АПФ — ангиотензинпревращающий фермент
АСК — ацетилсалициловая кислота
АТII — ангиотензин II
АЧТВ — активированное частичное тромбопластиновое время
БКК — блокатор кальциевых каналов
ВГН — верхняя граница нормы
ГМС — голометаллические стенты
ГП IIb/IIIa-рецепторы — гликопротеиновые рецепторы IIb/III|
ДАТТ — двойная антитромбоцитарная терапия
ИБС — ишемическая болезнь сердца
ИМ — инфаркт миокарда
ИМбпST — инфаркт миокарда без подъема сегмента ST
ИМпST — инфаркт миокарда с подъемом сегмента ST
ИМТ — индекс массы тела
КА — коронарная артерия
КАГ— коронарная ангиография
КШ — коронарное шунтирование
ЛЖ — левый желудочек
ЛНП — липопротеиды низкой плотности
ЛНПГ — левая ножка пучка Гиса
МНО — международное нормализованное отношение
неQ-ИМ — инфаркт миокарда без зубца Q на ЭКГ
НМГ — низкомолекулярный гепарин
НФГ — нефракционированный гепарин
ОКС — острый коронарный синдром
ОКСбпST — острый коронарный синдром без подъема сегмента ST на ЭКГ
ОКСпST — острый коронарный синдром с подъемом сегмента ST на ЭКГ
РФ — Российская Федерация
СВЛ — стент, выделяющий лекарство
СД — сахарный диабет
Синдром WPW — синдром Вольфа—Паркинсона—Уайта
СКФ — скорость клубочковой фильтрации
СН — сердечная недостаточность
ФВ — фракция выброса
ФК — функциональный класс
ХСН — хроническая сердечная недостаточность
ЧКВ — чрескожное коронарное вмешательство
ЭКГ — электрокардиография (электрокардиограмма)
CHA2DS2-VASc — шкала риска ишемического инсульта
HAS-BLED — шкала риска кровотечений
Термины и определения
Голометаллический стент – стент, представляющий собой стальной каркас из биологически инертного материала.
Инфаркт миокарда без стойких подъемов сегмента ST – инфаркт миокарда, при котором в ранние сроки заболевания отсутствуют стойкие (длительностью более 20 минут) подъемы сегмента ST на ЭКГ.
Инфаркт миокарда с зубцом Q на ЭКГ – инфаркт миокарда с появлением патологических зубцов Q как минимум в двух смежных отведениях ЭКГ.
Инфаркт миокарда без зубца Q на ЭКГ – инфаркт миокарда, когда патологические зубцы Q на ЭКГ не сформировались.
Избирательная инвазивная стратегия раннего лечения острого коронарного синдрома без стойких подъемов сегмента ST на ЭКГ – диагностическая коронарная ангиография с намерением выполнить реваскуляризацию миокарда только при появлении/возобновлении ишемии миокарда (в том числе в ходе неинвазивных провокационных проб) или возникновении серьезных осложнений (острая сердечная недостаточность, злокачественные желудочковые аритмии).
Немедленная (неотложная) инвазивная стратегия лечения острого коронарного синдрома без стойких подъемов сегмента ST на ЭКГ – диагностическая коронарная ангиография с намерением выполнить реваскуляризацию миокарда в первые 2 часа после госпитализации.
Операция коронарного шунтирования – наложение обходного анастомоза, позволяющего улучшить кровоток дистальнее гемодинамически значимого стеноза в коронарной артерии. В зависимости от методики включает аорто-коронарное, маммаро-коронарное и другие виды шунтирования.
Острый коронарный синдром – любая группа клинических признаков или симптомов, позволяющих заподозрить острый инфаркт миокарда или нестабильную стенокардию.
Острый коронарный синдром со стойкими подъемами сегмента ST – недавно возникшие клинические признаки или симптомы ишемии миокарда в сочетании с наличием стойких (длительностью более 20 минут) подъемов сегмента ST как минимум в двух смежных отведениях ЭКГ. Включает инфаркт миокарда со стойкими подъемами сегмента ST и нестабильную стенокардию.
Острый инфаркт миокарда – признаки некроза кардиомиоцитов в клинических условиях, предполагающих наличие острой ишемии миокарда.
Острый некроз кардиомиоцитов – повышение и/или снижение содержания в крови биомаркеров некроза миокарда (предпочтительно сердечного тропонина), которое как минимум однократно превышает 99-й перцентиль значений у здоровых лиц.
(Отсроченная) инвазивная стратегия лечения острого коронарного синдрома без стойких подъемов сегмента ST на ЭКГ – диагностическая коронарная ангиография с намерением выполнить реваскуляризацию миокарда в срок от 24 до 72 часов после госпитализации.
Ранняя инвазивная стратегия лечения острого коронарного синдрома без стойких подъемов сегмента ST на ЭКГ – диагностическая коронарная ангиография с намерением выполнить реваскуляризацию миокарда в первые 24 часа после госпитализации.
Чрескожное коронарное вмешательство – восстановление кровотока в стенозированном участке коронарной артерии с использованием чрескожного введения необходимых для этого устройств. Включает чрескожную баллонную ангиопластику, коронарное стентирование и другие, менее распространенные методики. Как правило, если не указано иное, под чрескожным коронарным вмешательством подразумевают коронарное стентирование.
1. Краткая информация
1.1. Определение
Острый коронарный синдром (ОКС) — термин, обозначающий период обострения ишемической болезни сердца (ИБС), когда любая группа клинических признаков или симптомов позволяет подозревать острый инфаркт миокарда (ИМ) или нестабильную стенокардию. Включает в себя понятия «острый ИМ», «ИМ с подъемом сегмента ST ЭКГ (ИМпST)», «ИМ без подъема сегмента ST ЭКГ (ИМбпST)», ИМ, диагностированный по изменениям ферментов, по другим биомаркерам, по поздним ЭКГ-признакам, и нестабильную стенокардию.
Термин «ОКС» был введен в клиническую практику, когда выяснилось, что вопрос о применении некоторых активных методов лечения, в частности тромболитической терапии, должен решаться быстро, нередко до постановки окончательного диагноза ИМ. Установлено, что характер и срочность вмешательства для восстановления коронарной перфузии во многом определяются положением сегмента ST относительно изоэлектрической линии на ЭКГ: при смещении сегмента ST вверх (подъеме ST) методом выбора восстановления коронарного кровотока является чрескожное коронарное вмешательство (ЧКВ), но при невозможности ее проведения в соответствующие сроки эффективна и, соответственно, показана, тромболитическая терапия. Восстановление коронарного кровотока при ОКС с подъемом сегмента ST ЭКГ (ОКСпST) должно проводиться безотлагательно. При ОКС без подъема сегмента ST ЭКГ (ОКСбпST) тромболитическая терапия неэффективна, а сроки проведения ЧКВ (в редких случаях — операции КШ) зависят от степени риска заболевания. Изменения ЭКГ на начальном этапе не предопределяют окончательный диагноз. Однако они позволяют ответить на принципиально важный вопрос: показано ли в данном случае неотложное начало реперфузионной терапии?
1.2. Этиология и патогенез
ОКС, как правило, является следствием тромбоза коронарной артерии (КА). Тромб возникает чаще всего на месте разрыва так называемой ранимой (нестабильной) атеросклеротической бляшки (АБ) с большим липидным ядром, богатой воспалительными элементами и истонченной покрышкой, однако возможно образование окклюзирующего тромба и на дефекте эндотелия (эрозии) КА над АБ. Во многих случаях окклюзия развивается в месте гемодинамически незначимого стеноза КА. В отличие от ОКСпST при ОКСбпST отсутствует длительная окклюзия крупной эпикардиальной КА, вызывающая трансмуральную ишемию миокарда.
В КА больных с ОКС обычно находят несколько ранимых АБ, в том числе имеющих надрывы. Из-за высокого риска возникновения повторных окклюзий КА при лечении этих больных локальные воздействия в области АБ, обусловившей развитие клинической картины ОКС, должны комбинироваться с общими лечебными мероприятиями, направленными на снижение вероятности повреждения АБ и тромбоза.
Тромб может быть источником эмболий в дистальное сосудистое русло сердца. Эмболизация микрососудов миокарда сама по себе может приводить к образованию мелких очагов некроза. Кроме того, мелкие эмболы препятствуют восстановлению кровоснабжения миокарда (реперфузии) после устранения окклюзии крупной КА.
Ишемию миокарда могут спровоцировать или утяжелить анемия, гипоксемия, воспаление, инфекция, лихорадка, а также метаболические или эндокринные расстройства (в частности, гипертиреоз). Спазм, диссекция и тромбоз КА наряду с тахикардией и повышением АД могут возникнуть при применении кокаина и некоторых других препаратов.
У части больных с ОКСбпST развивается ишемический некроз (инфаркт) миокарда, размеры которого могут быть различными. Следствием достаточно обширного ИМ является процесс ремоделирования сердца. Образование очага некроза в миокарде сопровождается изменением размера, формы и толщины стенки левого желудочка (ЛЖ), а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии. Насосная функция изменившего форму ЛЖ ухудшается, и это способствует развитию сердечной недостаточности (СН). Наиболее выраженная форма ремоделирования ЛЖ при обширных ИМ связана с образованием аневризмы стенки ЛЖ.
1.3. Эпидемиология
Коды МКБ 10 не позволяют выделить больных с ОКСбпST, поэтому в отсутствие других систематических статистических данных оценить его распространенность в Российской Федерации не представляется возможным. В целом на ОКСбпST может приходиться до 70% всех случаев ОКС. В последние годы отмечается тенденция к росту частоты ИМбпST, чему может способствовать широкое использования чувствительных биомаркеров некроза миокарда. Краткосрочный прогноз при ИМбпST благоприятнее, чем при наличии стойких подъемов сегмента ST, однако в более отдаленной перспективе смертность при этих двух вариантах ОКС становится сопоставимой, что обычно объясняют преобладанием при ОКСбпST больных из старших возрастных групп с более выраженным коронарным атеросклерозом и большей распространенность сердечных и несердечных сопутствующих заболеваний.
1.4. Кодирование по МКБ 10
Стенокардия (120)
120.0 – Нестабильная стенокардия
Острый инфаркт миокарда (121)
121.0 – Острый трансмуральный инфаркт миокарда передней стенки
121.1 – Острый трансмуральный инфаркт миокарда нижней стенки
121.2 – Острый трансмуральный инфаркт миокарда других уточненных локализаций
121.3 – Острый трансмуральный инфаркт миокарда неуточненной локализации
121.4 – Острый субэндокардиальный инфаркт миокарда
121.9 – Острый инфаркт миокарда неуточненный
Повторный инфаркт миокарда (122)
122.0 – Повторный инфаркт миокарда передней стенки
122.1 – Повторный инфаркт миокарда нижней стенки
122.8 – Повторный инфаркт миокарда другой уточненной локализации
122.9 – Повторный инфаркт миокарда неуточненной локализации
Другие формы острой ишемической болезни сердца (124)
124.0 – Коронарный тромбоз, не приводящий к инфаркту миокарда
124.8 – Другие формы острой ишемической болезни сердца
124.9 – Острая ишемическая болезнь сердца неуточненная
1.5. Классификация
ОКСбпST диагностируют у больных с ангинозным приступом или другими неприятными ощущениями (дискомфортом) в грудной клетке, у которых отсутствует стойкий (сохраняющийся не менее 20 мин) подъем сегмента ST или «новая» (впервые возникшая) блокада ЛНПГ на ЭКГ. У них может отмечаться стойкая или преходящая депрессия сегмента ST, инверсия, сглаженность или псевдонормализация зубца Т. Иногда ЭКГ при поступлении бывает нормальной.
Во многих случаях обнаруживается неокклюзирующий (пристеночный) тромбоз КА. В дальнейшем у части больных появляются признаки некроза миокарда, обусловленные (кроме первоначальной причины развития ОКС) эмболиями мелких сосудов миокарда фрагментами тромба и материалом из разорвавшейся АБ.
Термин «ОКС» используется, когда диагностическая информация еще недостаточна для окончательного суждения о наличии или отсутствии очагов некроза в миокарде. Соответственно, ОКС — это рабочий диагноз в первые часы, тогда как понятия «ИМ» и «нестабильная стенокардия» (ОКС, не закончившийся появлением признаков некроза миокарда) сохраняются для использования при формулировании окончательного диагноза.
Термин «острый ИМ» используется при присутствии признаков некроза миокарда в клинической ситуации, указывающей на наличие ишемии миокарда. Если признаки некроза миокарда обнаруживают у больного с ОКС, у которого на начальных ЭКГ не было стойких подъемов сегмента ST, то это состояние обозначают как ИМбпST. В дальнейшем зависимости от ЭКГ-картины, максимального уровня сердечного тропонина или активности ферментов и данных визуализирующих методов диагноз уточняется: ИМ может оказаться крупноочаговым, мелкоочаговым, с зубцом Q, без зубца Q и т. д.
ОКСбпST может закончиться без развития очагов некроза миокарда; с развитием очагов некроза, но без формирования в последующем патологического зубца Q на ЭКГ; с формированием зубца Q. При ИМ с глубоким зубцом Q, особенно при формировании зубца QS, некроз обычно носит трансмуральный характер, захватывая на определенном участке всю толщу стенки ЛЖ. При ИМ без образования патологического зубца Q чаще находят поражение субэндокардиальных слоев стенки сердца. Обычно некроз при ИМ с Q-зубцом имеет больший размер, чем при ИМ без Q-зубца, в связи с чем их иногда трактуют как «крупноочаговый» и «мелкоочаговый» соответственно. Однако при патоморфологическом исследовании некроз при ИМ без зубца Q может оказаться сравнимым по размерам с таковым при ИМ c зубцом Q. Четких морфологических различий по размерам между «мелкоочаговым» и «крупноочаговым» ИМ не установлено.
Клиническая классификация типов ИМ
Тип 1. ИМ, развившийся без видимых причин (спонтанно) в результате первичного нарушения коронарного кровотока, обусловленного образованием эрозии, разрыва, трещины или диссекции АБ с появлением тромба в просвете коронарной артерии.
Тип 2. ИМ, развившийся в результате ишемии, связанной с повышением потребности миокарда в кислороде и/или уменьшением его доставки к миокарду, например, при спазме или эмболии КА, нарушениях ритма сердца, анемии, дыхательной недостаточности, АГ или артериальной гипотензии.
Тип 4а. ИМ, связанный с процедурой ЧКВ.
Тип4б. ИМ, связанный с тромбозом коронарного стента, документированным при КАГ или патологоанатомическом исследовании.
Тип 5. ИМ, связанный с операцией КШ.
2. Диагностика
В диагностике ОКСбпST рекомендовано опираться на данные анамнеза, наличие факторов риска (ФР) ИБС, особенности острых проявлений заболевания, характер изменений на ЭКГ и в некоторых случаях данные о локальной сократительной функции желудочков сердца [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: Другие методы обследования требуются для подтверждения ишемии миокарда при недостаточной информативности ЭКГ, исключения заболеваний со схожей клинической симптоматикой, выявления ИМ и оценки (стратификации) риска неблагоприятного течения заболевания.
2.1. Жалобы и анамнез
ОКСбпST рекомендовано диагностировать при наличии следующих симптомов: длительный (> 20 мин) ангинозный приступ в покое; впервые возникшая стенокардия, соответствующая как минимум II функционального класса (ФК) по классификации Канадского сердечно-сосудистого общества; утяжеление до этого стабильной стенокардии как минимум до III ФК по классификации Канадского сердечно-сосудистого общества (стенокардия crescendo); стенокардия, появившаяся в первые 2 недели после ИМ (постинфарктная стенокардия) [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: Типичные клинические проявления ишемии миокарда включают ощущение сдавления или тяжести за грудиной (что может быть описано как боль или дискомфорт) с возможной иррадиацией в левую руку, шею, нижнюю челюсть, эпигастрий. Иногда боль локализуется только в местах обычной иррадиации. Нередко встречаются дополнительные симптомы, такие как потливость, тошнота, боль в животе, одышка, потеря сознания. Атипичная симптоматика чаще отмечается у пожилых лиц, женщин, больных сахарным диабетом, при почечной недостаточности, деменции. Диагноз становится особенно трудным в случаях, когда изменения на ЭКГ отсутствуют, минимальны или связаны с другой патологией (гипертрофия ЛЖ, блокада ножек пучка Гиса). Вероятность ОКСбпSTвыше у пожилых лиц, мужчин, при наличии семейного анамнеза ИБС, у больных с сахарным диабетом, гиперлипидемией, АГ, почечной недостаточностью.
2.2. Физикальное обследование
Физикальное обследование рекомендовано для выявления симптомов, позволяющих оценить наличие и тяжесть других заболеваний, провоцирующих или осложняющих течение ОКС и способных повлиять на выбор подходов к лечению, оценить наличие осложнений и помочь в дифференциальной диагностике [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
2.3. Лабораторные методы исследования
У больных с подозрением на ОКСбпST рекомендовано определение уровня биохимических маркеров повреждения кардиомиоцитов в крови, предпочтительно сердечного тропонина Т или I с использованием высокочувствительных методов 1.
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарии: Помимо сердечного тропонина клиническое значение сохраняет только определение массы МВ-КФК (ее уровень в крови после ИМ снижается быстрее, чем сердечный тропонин, что может позволить точнее судить о сроках повреждения миокарда и ранних рецидивах ИМ). Преходящее повышение уровня сердечного тропонина в крови свидетельствует о некрозе кардиомиоцитов вне зависимости от причины, которая может быть связана как с первичным ограничением коронарного кровотока, так и другими, в том числе внесердечными факторами (Приложение Г3). Повышение уровня сердечного тропонина выше 99-го перцентиля здоровых лиц в условиях, указывающих на наличие ишемии миокарда, свидетельствует об остром ИМ.
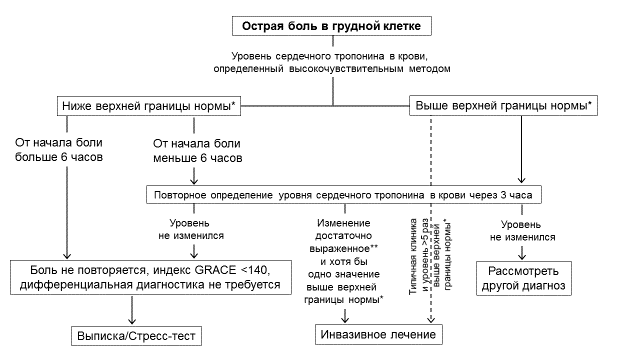
Для быстрого исключения ИМбпST рекомендовано использовать протокол с повторным определением уровня сердечного тропонина высокочувствительным методом через 3 ч (рисунок 1) [1].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Рисунок 1 – Алгоритм принятия решений с учетом уровней сердечного тропонина в крови, определенного высокочувствительными методами, оцененных при госпитализации и через 3 часа.
Примечания. * Верхняя граница нормы – 99-й перцентиль значений показателя у здоровых лиц для данного метода определения;
** величина изменения зависит от метода определения сердечного тропонина.
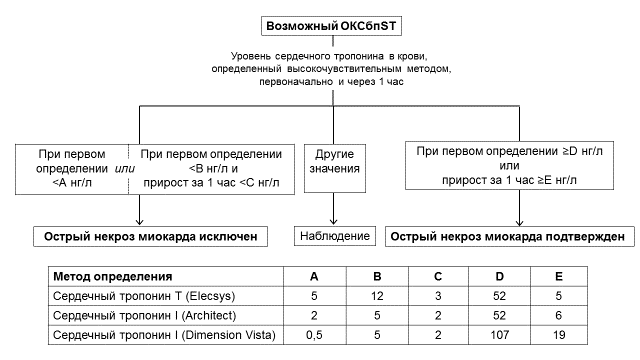
Для быстрого исключения или подтверждения ИМбпST рекомендовано использовать протокол с повторным определением сердечного тропонина высокочувствительным методом через 1 ч (рисунок 2) [1].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Рисунок 2 – Исключение и подтверждение наличия ИМ с учетом уровней сердечного тропонина в крови, оцененных при госпитализации и через 1 час.
Примечание. Представлены лабораторные методы определения реагентами разных фирм, проверенные в рамках данного протокола.
Если после двух определений уровня сердечного тропонина в крови высокочувствительным методом с интервалом в 1 ч ни подтвердить, ни отвергнуть ИМ не удается, при сохраняющемся клиническом подозрении на ОКС рекомендовано дополнительное определение через 3-6 ч [1].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Комментарии: У больных, обратившихся за помощью очень рано (когда после начала боли прошло не более 1 ч), второе определение уровня сердечного тропонина в крови следует выполнить через 3 ч. У больных с нормальным уровнем сердечного тропонина и сохраняющимся клиническим подозрением на ОКСбпSTследует предусмотреть дополнительные определения.
2.4. Инструментальные методы исследования
У больных с подозрением на ОКС рекомендуется регистрация ЭКГ как минимум в 12 отведениях в покое [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарий: О наличии ишемии миокарда свидетельствуют преходящие подъемы сегмента ST, а также преходящие или стойкие депрессии сегмента ST(особенно горизонтальные или косонисходящие) как минимум на 0,05 мВ. Выраженные (≥0,2 мВ) симметричные отрицательные зубцы Т в прекордиальных отведениях также предполагают наличие острой ишемии миокарда. К неспецифическим относят смещения сегмента STменее 0,05 мВ и инверсию зубца Т менее 0,2 мВ.
ЭКГ рекомендуется зарегистрировать в течение 10 мин на месте первого контакта с медицинским работником (как правило, до госпитально) и безотлагательно интерпретировать квалифицированным врачом [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
При неинформативной ЭКГ у больных с сохраняющимся подозрением на ОКС, продолжающимися или возобновляющимися симптомами, для выявления ишемических изменений ЭКГ рекомендуется регистрировать повторно (например, с интервалами в 15—30 мин в течение первого часа) [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Примечание: Крайне желательно сопоставить полученную ЭКГ с зарегистрированной до настоящего ухудшения, особенно у больных с длительно существующими изменениями на ЭКГ.
При неинформативной ЭКГ у больных с сохраняющимся подозрением на ОКС, продолжающимися или возобновляющимися симптомами, для выявления ишемических изменений рекомендовано мониторирование ЭКГ в 12 отведениях с оценкой смещений сегмента ST [1,2].
Уровень убедительности рекомендацийIIb (Уровень достоверности доказательств В).
У больных, госпитализированных с ОКСбпST, рекомендована трансторакальная эхокардиография (ЭхоКГ) [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: ЭхоКГ необходима для оценки общей и локальной сократимости левого желудочка (ЛЖ), определения прогноза заболевания и дифференциальной диагностики.
Для выявления ишемии миокарда у больных с подозрением на ОКС, без возобновляющихся приступов боли в грудной клетке, ишемических изменений на ЭКГ и с нормальным уровнем сердечного тропонина в крови рекомендовано выполнение неинвазивного стресс-теста [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарии: Стресс-тесты с визуализацией предпочтительнее нагрузочной пробы под контролем ЭКГ.
У больных с подозрением на ОКС, недостаточно информативной ЭКГ и/или нормальным уровнем сердечного тропонина в крови в качестве альтернативы коронарной ангиографии рекомендуется рассмотреть выполнение многодетекторной компьютерной томографии коронарных артерий с внутривенным введением контрастного вещества для исключения коронарной болезни сердца (и, соответственно, ОКС) [1,2].
Уровень убедительности рекомендацийIIA (Уровень достоверности доказательств А).
Комментарии: Нормальный результат многодетекторной компьютерной томографии с контрастированием коронарных артерий у больных с невысокой вероятностью ИБС позволяет с достаточной надежностью исключить ОКС. Значение этого метода у больных с имплантированным коронарным стентом или перенесших операцию коронарного шунтирования (КШ) не определено. Компьютерная томография позволяет также выявить другие угрожающие жизни причины боли в грудной клетке.
Больным с подозрением на ОКС рекомендована коронарная ангиография (КАГ). Ее целесообразность и срочность определяется тяжестью проявлений заболевания и суждением о риске неблагоприятного исхода [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарии: Основная задача КАГ – определение показаний для инвазивного лечения и выбор метода реваскуляризации. КАГ может оказаться полезной для выявления артерии и/или ее участка, ответственных за развитие данного эпизода ОКС; для подтверждения диагноза ОКС (обнаружение окклюзирующего или пристеночного тромбоза) или его исключения (обнаружение интактных артерий становится поводом для поиска альтернативных причин боли в грудной клетке) с возможностью избежать ненужного антитромботического лечения; для оценки ближайшего и отдаленного прогноза, особенно у больных, не подвергнутых реваскуляризации.
2.5. Стратификация риска
Для стратификации риска неблагоприятного исхода у больных с ОКСбпST рекомендована совокупная оценка анамнеза, клинических данных, ЭКГ, ЭхоКГ, результатов определения сердечного тропонина в крови, функции почек (расчетных значений клиренса креатинина или скорости клубочковой фильтрации) и, если необходимо, методик выявления ишемии миокарда с помощью визуализации сердца. [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Для стратификации риска неблагоприятного исхода у больных с ОКСбпST рекомендовано использовать индексы и шкалы [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Комментарии: Наиболее проста для применения шкала оценки риска TIMI(Приложение Г5), однако более точно оценить прогноз заболевания позволяет шкалаGRACE(Приложение Г6). Один из ее вариантов дает возможность осуществить стратификацию риска при госпитализации, другой — при выписке из стационара. Новая шкалаGRACE 2,0 характеризует прогноз заболевания на протяжении ближайших 3 лет без предварительного подсчета суммы баллов. Еще одной особенностью этой шкалы является возможность применения у больных с еще неизвестным уровнем креатинина в крови и классом поKillip. Для использования шкалыGRACE 2,0 необходим калькулятор, расположенный в сети Интернет по адресу http://www.gracescore.org/WebSite/default.aspx?ReturnUrl=%2f. Шкалы оценки рискаTIMIиGRACEпозволяют не только оценить прогноз заболевания, но и выделить категории больных, нуждающихся в более активном антитромботическом и инвазивном лечении.
Для оценки риска крупных кровотечений в стационаре у больных с ОКСбпST рекомендована шкала CRUSADE (Приложение Г8) [1,2].
Уровень убедительности рекомендацийIIb (Уровень достоверности доказательств В).
3. Лечение
3.1. Медикаментозная терапия
3.1.1. Обезболивание
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: Морфин обладает обезболивающим и анксиолитическим эффектами, вызывает венодилатацию, может немного уменьшить ЧСС за счет увеличения тонуса вагуса и понизить АД.
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств В).
3.1.2. Aнтиишемическое лечение
Для облегчения симптомов, связанных с ишемией миокарда, рекомендовано сублингвальное использование быстродействующих нитратов [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Внутривенная инфузия нитратов рекомендована при сохранении симптомов ишемии миокарда, а также у больных с возобновляющейся стенокардией, при признаках СН или неконтролируемой артериальной гипертензии (АГ) [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: При внутривенном введении доза нитратов осторожно титруется под контролем АД до исчезновения или хотя бы существенного уменьшения симптомов (стенокардия и одышка) или до снижения систолического АД на 10—15% при исходно нормальном АД и на 25—30% при АГ (но не ниже 95 мм рт. ст.). Увеличению дозы нитратов может препятствовать возникновение выраженной головной боли или артериальной гипотонии.
Применение нитратов рекомендовано при подозрении на вазоспастическую стенокардию, а также у больных с доказанной вазоспастической стенокардией [1,2].
Уровень убедительности рекомендацийIIa(Уровень достоверности доказательств B).
Нитраты не рекомендуются у больных с артериальной гипотонией, а также у недавно принявших ингибитор фосфодиэстеразы V (силденафил или варденафил в ближайшие 24 ч, тадалафил — в ближайшие 48 ч) [1,2].
Уровень убедительности рекомендацийIII (Уровень достоверности доказательств В).
Прием внутрь бета-адреноблокаторов, не обладающих внутренней симпатомиметической активностью, рекомендовано начать с первых часов лечения ОКСбпST и продолжить неопределенно долго в дальнейшем, если нет противопоказаний [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).
Если в начале лечения ОКСбпST применить бета-адреноблокаторы не удается из-за противопоказаний, рекомендовано регулярно оценивать состояние больного надо и при исчезновении ограничивающих факторов начать титровать дозу одного из препаратов этой группы [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
У больных, которые раньше получали бета-адреноблокаторы, их прием рекомендовано продолжить, если нет выраженной СН [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Комментарии: У стабилизированных больных с СН и фракцией выброса (ФВ) ЛЖ 2,5 мг/дл у мужчин или > 2,0 мг/дл у женщин) и гиперкалиемии (уровень калия в крови >5,0 ммоль/л), в добавление к терапевтическим дозам ингибиторов АПФ и бета-адреноблокаторов рекомендовано применение блокатора рецепторов альдостерона (предпочтительно эплеренона) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Нестероидные противовоспалительные средства (за исключением низких доз ацетилсалициловой кислоты (АСК) ** в качестве антиагреганта) не рекомендованы при ОКСбпST из-за неблагоприятного влияния на прогноз [1,2].
Уровень убедительности рекомендаций III (Уровень достоверности доказательств В).
Уровень липидов в крови натощак при ОКСбпST рекомендовано определить, как можно быстрее, предпочтительно в первые 24 ч после госпитализации [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств С).
У всех больных с ОКСбпST рекомендовано начать или продолжить лечение высокой дозой статинов (в частности, аторвастатином ** в суточной дозе 80 мг) вне зависимости от исходного уровня холестерина, если к ним нет противопоказаний если к ним нет противопоказаний и высокие дозы статинов хорошо переносятся [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
3.1.4. Антитромботическая терапия
При отсутствии противопоказаний АСК ** в дозе 75-100 мг 1 раз в сутки рекомендована всем больным с ОКСбпST неопределенно долго [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарии: Для достижения быстрого эффекта рекомендуется однократная нагрузочная доза АСК ** 150—300 мг. Для тех, кто не может проглотить таблетку, возможно внутривенное введение 150 мг АСК ** (эта доза эквивалентна 300 мг, даннымper os).
У всех больных с ОКСбпST в добавление к АСК ** рекомендован ингибитор Р2Y12-рецепторов тромбоцитов (двойная антитромбоцитарная терапия – ДАТТ), если нет противопоказаний (чрезмерный риск серьезных кровотечений) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарии: При неинвазивном лечении следует назначить ингибитор Р2Y12-рецепторов после того, как диагноз будет подтвержден. Единой точки зрения о целесообразности применения ингибитора Р2Y12-рецепторов до диагностической КАГ в случаях, когда планируется раннее инвазивное лечение ОКСбпST, нет.
Тикагрелор (нагрузочная доза 180 мг, поддерживающая — 90 мг 2 раза в сутки) при отсутствии противопоказаний (внутричерепное кровоизлияние в анамнезе, продолжающееся кровотечение) в добавление к АСК ** рекомендован всем больным со средним и высоким риском развития ишемических событий (в частности, с повышенным уровнем сердечного тропонина в крови), вне зависимости от начальной тактики лечения и предшествующего использования клопидогрела ** [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Клопидогрел ** (нагрузочная доза 300-600 мг, поддерживающая — 75 мг 1 раз в сутки) в добавление к АСК ** рекомендован больным, которые не могут получить тикагрелор или нуждаются в приеме пероральных антикоагулянтов [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
У больных с ОКСбпST рекомендовано продолжать ДАТТ в течение 1 года вне зависимости от тактики лечения и типа установленного стента, если нет противопоказаний (в частности, чрезмерного риска кровотечений) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Использования ДАТТ более 1 года рекомендовано у отдельных больных с высоким риском тромботических осложнений и низким риском кровотечений [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств А).
Комментарии: Имеются указания, что у больных высокого риска, переживших первый год лечения без осложнений, продление ДАТТ (сочетание АСК ** с тикагрелором в дозе 60 мг 2 раза в сутки или клопидогрелом ** в дозе 75 мг 1 раз в сутки) более 1 года существенно снижает количество ишемических событий. Однако при этом отмечено достоверное увеличение частоты крупных кровотечений.
Преждевременное прерывание антитромбоцитарной терапии не рекомендуется [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
В случаях, когда нельзя отложить хирургическое вмешательство или возникли геморрагические осложнения, рекомендовано продолжать ДАТТ как минимум 1 месяц после установки голометаллических стентов (ГМС) и как минимум 3 месяца после установки стентов, выделяющих лекарства (СВЛ), второго поколения [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств С).
Комментарии: В подобных ситуациях оперативное лечение следует проводить в многопрофильных стационарах с возможностью проведения КАГ и ЧКВ в случаях возникновения периоперационного ИМ.
У больных с высоким риском кровотечений рекомендовано продолжать ДАТТ как минимум 1 месяц после установки ГМС и 3-6 месяцев после установки СВЛ [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств А).
Комментарии: Если прерывание ДАТТ является абсолютно необходимым, следует иметь в виду, что альтернативного более безопасного варианта профилактики тромбоза стента нет. По мере возможности прием АСК ** следует продолжить, так как отмена обоих препаратов еще больше повышает риск тромбоза стента.
Перед неургентным крупным хирургическим вмешательством тикагрелор или клопидогрел ** рекомендовано отменить за 5 суток, если больной не относится к группе высокого риска возникновения ишемических осложнений [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств С).
Комментарии: При отсутствии возможности выдержать указанные сроки решение об оперативном лечении следует принимать консилиумом врачей разных специальностей, который должен оценить риски кровотечения и отмены ДАТТ, а также учесть тип хирургического вмешательства, риск рецидива ишемии миокарда, степень поражения коронарных артерий, время, прошедшее от начала ОКС и ЧКВ, характеристику установленных стентов. О последствиях преждевременного прерывания ДАТТ следует помнить и у больных с ОКСбпSTс консервативной тактикой лечения. При хирургических вмешательствах с низким риском кровотечения не следует досрочно прерывать ДАТТ.
У больных, получающих ДАТТ, с высоким риском желудочно-кишечного кровотечения (кровотечение или язва ЖКТ в анамнезе, прием НПВС, антикоагулянтов, кортикостероидов, а также имеющие как минимум два из нижеперечисленных факторов риска: возраст ≥ 65 лет, диспепсия, гастроэзофагеальный рефлюкс, Helicobacter pylori, хроническое употребление алкоголя) рекомендовано назначение ингибиторов протонного насоса [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
При широком применении ДАТТ ингибиторы ГП IIb/IIIa-рецепторов тромбоцитов рекомендованы в основном при тромботических осложнениях ЧКВ [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств C).
Комментарии: Основным осложнением, ограничивающим применение ингибиторы ГПIIb/IIIa-рецепторов тромбоцитов, являются кровотечения. Факторы, способствующие передозировке препаратов, — пожилой возраст, женский пол, почечная недостаточность, малая масса тела, сахарный диабет и ХСН. Применение ингибиторов ГПIIb/IIIa-рецепторовтромбоцитов может вызывать тромбоцитопению. Ингибиторы ГПIIb/IIIa-рецепторов тромбоцитов должны использоваться вместе с антиагрегантами и антикоагулянтами.
Применение парентеральных антикоагулянтов рекомендовано с момента постановки диагноза ОКСбпST [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Комментарии: У больных, получающих антагонисты витамина К с МНО >2,0 (2,5 при ЧКВ), прием подобранной дозы препарата следует продолжить; дополнительного парентерального введения антикоагулянтов не требуется. У принимающих пероральные антикоагулянты прямого действия в срок приема очередной дозы следует перейти на парентеральное введение антикоагулянтов.
При выборе парентерального антикоагулянта рекомендовано учитывать риск возможных ишемических осложнений и кровотечений [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Фондапаринукс натрия (2,5 мг в сутки подкожно) рекомендован вне зависимости от тактики лечения обладает наиболее благоприятным профилем эффективности и безопасности [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Эноксапарин натрия ** (1 мг/кг подкожно каждые 12 ч) вызывает больше кровотечений, чем фондапаринукс натрия, и рекомендован, когда фондапаринукс натрия недоступен [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Комментарии: Если больной получал эноксапарин натрия ** до ЧКВ, его следует продолжить и во время процедуры.
У больных, не получивших парентеральные антикоагулянты до КАГ, рекомендовано внутривенное введение нефракционированного гепарина (НФГ) ** (болюс 70-100 ЕД/кг или 50-70 ЕД/кг при одновременном применении антагонистов ГП IIb/IIIa-рецепторов) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
После завершения ЧКВ введение антикоагулянтов рекомендовано прекратить, если к ним нет иных показаний [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
При неинвазивном лечении ОКСбпST рекомендовано парентеральное введение антикоагулянтов вплоть до выписки, но не менее 48 часов и не более 8 суток [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Переход с НФГ ** на эноксапарин натрия ** и обратно не рекомендован, так как это повышает риск кровотечений [1,2].
Уровень убедительности рекомендаций III (Уровень достоверности доказательств С).
У больных, получающих фондапаринукс натрия, во время ЧКВ рекомендовано ввести болюс НФГ ** в дозе 70-85 ЕД/кг (при одновременного применения антагонистов ГП IIb/IIIa-рецепторов величина болюса 50-60 ЕД/кг) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Бивалирудин (внутривенно болюс 0,75 мг/кг и инфузия 1,75 мг/кг/ч) рекомендован для антитромботической поддержки ЧКВ в качестве альтернативы комбинации НФГ ** и антагонистов ГП IIb/IIIa-рецепторов тромбоцитов. Инфузию рекомендовано начинать одновременно с ЧКВ и продолжать до 4 ч после его завершения [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств В).
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств В).
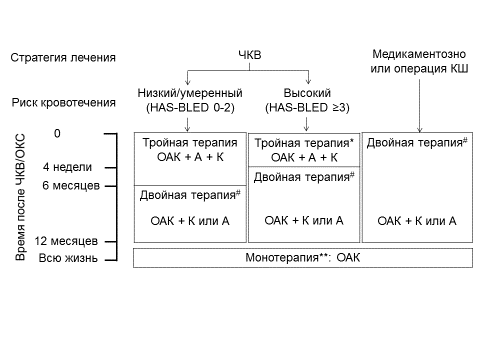
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Комментарии: Тройная антитромботическая терапия приводит к существенному увеличению риска кровотечений, поэтому ее длительность должна быть максимально сокращена. У больных с фибрилляцией предсердий для оценки риска инсульта и кровотечений рекомендуется использовать шкалы_CHA2DS2-VAScиHAS-BLED.Доза антагонистов витамина К в составе тройной антитромботической терапии должна быть минимально эффективной (МНО 2,0-2,5). Применение пероральных антикоагулянтов прямого действия после ОКС малоизучено и их нельзя использовать у больных с механическими протезами клапанов сердца и при гемодинамически значимом митральном стенозе. Для защиты желудка при назначении тройной терапии разумно использовать ингибиторы протонного насоса.
Тикагрелор в составе тройной антитромботической терапии не рекомендуется [1,2].
Уровень убедительности рекомендаций III (Уровень достоверности доказательств C).
У больных с ИМпST и фибрилляцией предсердий, подвергнутых ЧКВ, длительность и состав антитромботической терапии рекомендовано определять с учетом риска тромбоэмболических осложнений и кровотечений [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств C).
При низком риске кровотечений вне зависимости от типа установленного стента рекомендована длительность тройной антитромботической терапии 6 месяцев. У больных с высоким риском кровотечений рекомендована длительность тройной антитромботической терапии 1 месяц. В последующем вплоть до 1 года рекомендовано сочетание перорального антикоагулянта и одного антиагреганта (клопидогрела ** или АСК ** ) (рисунок 3) [1].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств C).
У ряда больных с высоким риском кровотечений и низким риском ишемических осложнений вместо тройной антитромботической терапии рекомендовано сочетание перорального антикоагулянта и клопидогрела ** [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств В).
При проведении ЧКВ у больных, получающих пероральные антикоагулянты прямого действия или антагонисты витамина К при значениях МНО ** вне зависимости от времени приема последней дозы перорального антикоагулянта. Лечение пероральными антикоагулянтами рекомендовано возобновить после завершения ЧКВ [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств C).
Комментарий: У больных, получающих антагонисты витамина К, при более высоких значениях МНО парентерального введения антикоагулянты во время ЧКВ не требуется.
У больных, получающих пероральные антикоагулянты, при КАГ и ЧКВ рекомендовано использовать лучевой доступ [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств A).
У больных, получающих пероральные антикоагулянты, рекомендовано использовать СВЛ нового поколения [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств B).
Больным с ОКСбпST, постоянно принимающим пероральные антикоагулянты, при консервативной тактике лечения в течение года рекомендуется комбинация антикоагулянта с одним антитромбоцитарным препаратом (клопидогрелом ** или АСК ** ) [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств C).
при низком риске тромбоза стента возможно использование сочетания ОАК и клопидогрела ** (без одновременного приема АСК ** );
# при очень высоком ишемическом риске можно рассмотреть продление тройной антитромботической терапии вплоть до 1 года (имплантация стентов, выделяющих лекарство, первой генерации, стентирование ствола левой коронарной артерии, проксимального стеноза ПМЖК, бифуркационного стеноза, повторный ИМ, большая сумма баллов по шкале GRACE и другие);
** при очень высоком риске коронарных осложнений возможно продление двойной антитромботической терапии за пределы 1 года (например, при стентировании ствола левой коронарной артерии, проксимального бифуркационного стеноза, при повторном ИМ).
3.2. Хирургическое лечение
У больных с ОКСбпST и признаками очень высокого риска неблагоприятного исхода рекомендовано проведение КАГ в пределах 2 ч от поступления с намерением выполнить реваскуляризацию миокарда [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств С).
Комментарии: К критериям очень высокого риска относятся гемодинамическая нестабильность или кардиогенный шок; повторяющаяся или продолжающаяся боль в грудной клетке, рефрактерная к медикаментозному лечению; угрожающие жизни желудочковые аритмии или остановка кровообращения; острая сердечная недостаточность с сохраняющимися стенокардией или смещениями сегмента ST на ЭКГ; повторные динамические изменения сегмента ST или зубца T, особенно преходящие подъемы сегмента ST.Неотложная инвазивная тактика должна быть реализована у таких больных независимо от уровня сердечных маркеров, изменений ЭКГ и количества баллов по различным шкалам риска. Больницы без возможности выполнить экстренное ЧКВ должны переводить таких больных в инвазивные центры в неотложном порядке. Больные, пришедшие в сознание после устранения остановки кровообращения, должны подвергнуться немедленной КАГ. Больным в коме, сохраняющейся, несмотря на восстановление кровообращения, требуется мультидисциплинарное консультирование и дообследование, если это возможно, с целью исключения некоронарных причин остановки кровообращения. Сразу вслед за этим, при отсутствии явных некоронарных причин, им следует выполнить КАГ. Для большинства больных может быть достаточно ЧКВ в области симптом-связанного стеноза. Оптимальным методом реваскуляризации у больных с шоком считается ЧКВ с восстановлением полноценного кровотока по всем измененным и доступным для ЧКВ артериям. При невозможности выполнить ЧКВ следует рассматривать выполнение операции КШ, которое является методом выбора при наличии механических осложнений ИМ. Значение баллонной контрпульсации у этих больных в настоящее время оспаривается, но считается оправданным при механических осложнениях ИМ. У отдельных больных для стабилизации состояния могут быть применены экстракорпоральная мембранная оксигенация и имплантируемые вспомогательные устройства для ЛЖ.
У больных с ОКСбпST и признаками высокого риска неблагоприятного исхода рекомендовано проведение КАГ в пределах 2-24 ч от поступления с намерением выполнить реваскуляризацию миокарда [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарии: К критериям высокого риска относятся подъем или снижение уровня сердечного тропонина в крови, соответствующие критериям ИМ; динамические изменения сегмента STили зубца T(с симптомами или без них); риск по шкалеGRACEвыше 140 баллов. У больных этой категории не должно быть признаков очень высокого риска при поступлении или в ходе наблюдения в стационаре. В последнем случае КАГ должна быть выполнена в неотложном режиме. Стационары без возможностей для выполнения ЧКВ должны переводить таких больных в инвазивные центры.
У больных с ОКСбпST и признаками умеренного риска неблагоприятного исхода рекомендовано проведение КАГ в пределах 24-72 ч от поступления с намерением выполнить реваскуляризацию миокарда [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств А).
Комментарии: К критериям умеренного риска относятся сахарный диабет; почечная недостаточность (СКФ ниже 60 мл/мин/1,73 м 2 ); ФВ ЛЖ ** ) [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств В).
При укорочении временного интервала между отменой блокатора P2Y12-рецепторов тромбоцитов и операцией КШ рекомендовано рассмотреть оценку функции тромбоцитов [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств В).
Прием АСК ** рекомендовано продолжать до операции КШ [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
Комментарии: Исключение составляют больные с особенно высоким риском тяжелой периоперационной кровопотери, например, с повторным КШ или с комбинированными, сложными операциями. Сюда же следует отнести больных, отказывающихся от переливания препаратов крови. Таким пациентам нужно прервать прием АСК ** за 3—5 дней до операции.
Лечение АСК ** рекомендовано возобновить через 6-24 ч после окончания операции КШ [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарий: У больных с непереносимостью АСК ** в эти сроки должен быть назначен клопидогрел ** в нагрузочной дозе 300 мг.
У больных с недавней установкой коронарного стента или неполной реваскуляризацией рекомендовано возобновить прием блокатора P2Y12-рецепторов тромбоцитов, как только это станет возможно, исходя из риска послеоперационных кровотечений [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств С).
3.3. Ведение больных в стационаре
Больных с несомненным ОКСбпST или с подозрением на него рекомендовано срочно госпитализировать (предпочтительно бригадой скорой медицинской помощи) в блок (палату) интенсивной терапии для лечения кардиологических больных стационара, в котором возможно инвазивное лечение ОКС [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Осуществлять интенсивное наблюдение за больными с симптомами ОКС, не имеющих признаков ишемии миокарда на ЭКГ, рекомендовано, пока не будет оценена динамика изменений ЭКГ и на основании повторного определения уровня сердечного тропонина в крови не будет исключен ИМбпST [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств В).
У больных с подозрением на ОКС, с нормальной ЭКГ в динамике и нормальным уровнем сердечного тропонина в ближайшие 72 ч рекомендовано выполнить нагрузочный тест под контролем ЭКГ либо стресс-тест с использованием ЭхоКГ или визуализацией перфузии миокарда [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств С).
Комментарии: При отсутствии указаний на ИБС в анамнезе могут быть достаточно рано выполнены многодетекторная компьютерная томография с контрастированием коронарных артерий или радиоизотопное определение перфузии миокарда в покое с использованием технеция-99m.
Уровень убедительности рекомендаций IIb(Уровень достоверности доказательств C).
Пока наличие ИМбпST не будет подтверждено или опровергнуто, рекомендовано осуществлять постоянное мониторирование ритма сердца [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
У гемодинамически стабильных больных с ИМбпST, не имеющих серьезных аритмий, с ФВ ЛЖ ≥40%, без критических стенозов крупных КА или неудачной попытки реваскуляризации миокарда рекомендовано мониторирование ритма сердца в палате интенсивной терапии продолжительностью до 24 ч или до выполнения ЧКВ (если оно произойдет раньше). В остальных случаях рекомендовано продлить пребывание в палате интенсивной терапии [1,2].
Уровень убедительности рекомендаций IIa (Уровень достоверности доказательств С).
Мониторирование ритма сердца рекомендовано у отдельных больных с нестабильной стенокардией, не имеющих признаков продолжающейся ишемии миокарда, в случаях, когда есть подозрение на спазм коронарных артерий или симптомы не позволяют исключить наличие аритмии [1,2].
Уровень убедительности рекомендаций IIи (Уровень достоверности доказательств C).
Комментарии: Больные с нестабильной стенокардией, без сохраняющихся или возобновляющихся симптомов, не имеющие других факторов риска неблагоприятного течения заболевания, могут быть выписаны по окончании периода оценки риска. Больные с ОКСбпST, обратившиеся за помощью в ранние сроки после возникновения симптомов, без выраженного повышения уровня сердечного тропонина в крови, с нормальной ФВ ЛЖ и единственным стенозом в КА, успешно устраненным при ЧКВ, могут быть выписаны из стационара уже на следующий день. Наличие многососудистого атеросклероза, когда полной реваскуляризации миокарда сразу (или вообще) добиться не удается, осложнений (например, сердечной недостаточности), тяжелого заболевания сердца, выраженной сопутствующей патологии, острого обширного некроза миокарда или преклонный возраст больного указывают на необходимость более длительного лечения в стационаре, продолжительность которого должна быть максимально индивидуализирована.
3.4. Особые группы больных
3.4.1. Сахарный диабет
У больных сахарным диабетом рекомендуется принимать во внимание более высокий риск развития контраст-индуцированной нефропатии, что необходимо учитывать при определении показаний к проведению исследований с введением рентгеноконтрастных препаратов, выборе их объема, а также при принятии решения об использовании активной профилактики (гидратация), когда это позволяет состояние больного [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Диагноз сахарного диабета при поступлении определяется на основании обычных критериев (уровень глюкозы натощак ≥7 ммоль/л) или уровня гликированного гемоглобина (HbAlc ≥6,5%) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Комментарий: В некоторых случаях ближе к выписке с диагностической целью оправдано проведение нагрузки с глюкозой.
При ОКС не рекомендовано стремятся к снижению содержания глюкозы в крови менее 7-8 ммоль/л и менять обычную для больной терапии, если она ≤10 ммоль/л [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Комментарий: Особенно осторожно снижать уровень гликемии следует у пожилых лиц с давним диабетом, в том числе у пациентов, находящихся на лечении инсулином. Очень высокие цифры гликемии (> 20-25 ммоль/л) требуют, как правило, введения инсулина, в том числе и внутривенно. В последующем, после стабилизации состояния, возможно возвращение к обычной для пациента противодиабетической терапии, в том числе отказ от инъекций инсулина и переход на прием пероральных препаратов.
У больных с ОКСбпST и сахарным диабетом рекомендована ранняя инвазивная тактика лечения [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарий: Есть основания предполагать, что при многососудистом поражении после стабилизации состояния операция КШ — предпочтительный метод реваскуляризации в этой группе больных. Важное условие предпочтительности такого метода лечения — опытная бригада хирургов.
При ЧКВ рекомендуются СВЛ [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарий: Особенно хорошие результаты (по стабильности сопоставимые, по некоторым данным, с результатами КШ) получены при использовании современных СВЛ.
У больных с ОКСбпST и сахарным диабетом рекомендована такая же медикаментозная терапия (в том числе антитромботическая) как у больных без диабета, при условии тщательного контроля и учета состояния функции почек [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
3.4.2. Хроническая болезнь почек
Функцию почек рекомендовано определить у всех больных с ОКСбпST [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
При хронической болезни почек рекомендовано выбирать дозу лекарственных средств с учетом выраженности почечной недостаточности [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств В).
При выраженной почечной недостаточности хронической болезни почек рекомендовано использовать НФГ ** и антагонисты витамина К (при определенном клиренсе креатинина/СКФ другие антикоагулянты противопоказаны) [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
При хронической болезни почек рекомендовано уделять особое внимание профилактике контраст-индуцированной нефропатии [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств С).
Комментарий: Это относится как к «экономии» контрастных препаратов при КАГ и ЧКВ ( ** * в дозе 75-100 мг 1 раз в сутки [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
В первых 1 год рекомендовано продолжить прием тикагрелора в дозе 90 мг 2 раза в сутки или клопидогрела ** 75 мг 1 раз в сутки [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
У больных с высоким риском тромботических и низким риском геморрагических осложнений рекомендовано использовать ДАТТ более 1 года [1,2].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств А).
Комментарии: Имеются указания, что у больных высокого риска, переживших первый год лечения без осложнений, продление ДАТТ (сочетание АСК ** с тикагрелором в дозе 60 мг 2 раза в сутки или клопидогрелом ** в дозе 75 мг 1 раз в сутки) более 1 года существенно снижает количество ишемических событий. Однако при этом отмечено достоверное увеличение частоты крупных кровотечений.
У больных с высоким риском тромботических и низким риском геморрагических осложнений рекомендовано к АСК ** и клопидогрелу ** на срок до 1 года добавить ривароксабан ** в дозе 2,5 мг 2 раза в сутки [1].
Уровень убедительности рекомендаций IIb (Уровень достоверности доказательств B).
Рекомендована интенсивная терапия статинами (целевой уровень ХС ЛНП в крови ≤70 мг/дл=1,8 ммоль/л), которая должна продолжаться неопределенно долго [1].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Если целевого уровня ХС ЛНП в крови не удается достичь с помощью статинов и диеты, к терапии рекомендовано присоединить эзетимиб [1].
Уровень убедительности рекомендаций IIа (Уровень достоверности доказательств B).
Ингибиторы АПФ рекомендованы больным со сниженной сократительной функцией ЛЖ (ФВ ≤40%) или с клиническими проявлениями СН и/или при сопутствующей артериальной гипертензии (целевой уровень АД ≤140/90 мм рт.ст., при сопутствующем сахарном диабете 130/85 мм рт.ст.) или при сахарном диабете. Блокаторы ангиотензиновых рецепторов могут заменять ингибиторы АПФ, если больной плохо переносит последние [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Бета-адреноблокаторы рекомендованы больным со сниженной функцией ЛЖ (ФВ ≤40%) или клиническими проявлениями СН [1,2].
Уровень убедительности рекомендаций I (Уровень достоверности доказательств А).
Комментарий: Необходимость профилактического приема бета-адреноблокаторов после адекватной реваскуляризации и без признаков левожелудочковой недостаточности не доказана.
Антагонисты альдостерона (эплеренон) рекомендованы больным со сниженной сократительной функцией ЛЖ (ФВ ≤40%) в сочетании с СН и/или сахарным диабетом, если нет выраженного нарушения функции почек или гиперкалиемии [1,2].
Уровень убедительности рекомендацийI (Уровень достоверности доказательств В).