мкб 10 анасарка код у взрослых
Анасарка
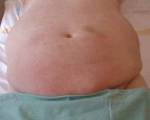
Анасарка — это генерализованные отеки подкожно-жировой клетчатки в сочетании с накоплением жидкости в полостях тела. Анасарка проявляется отечностью и пастозностью всего тела, увеличением живота, одышкой. Для диагностики используют лабораторные методики (анализы крови и мочи, печеночные пробы), инструментальные исследования (ЭхоКГ, УЗИ брюшной полости и органов забрюшинного пространства). Лечение включает выведение избыточной жидкости диуретиками, введение белковых растворов и препараты для терапии ведущего заболевания. При необходимости проводят лапароцентез, перикардиоцентез, плевральную пункцию.
МКБ-10
Общие сведения
Анасарка (от греческого «ana» — через, под и «sarkos» — мясо) не выделяется в отдельную нозологическую единицу, входит в состав отечного синдрома. Состояние развивается при декомпенсации основной патологии и серьезных нарушениях гемодинамики. Анасарка может возникать у пациентов любого возраста. Считается, что женщины больше предрасположены к генерализованным отекам, что обусловлено особенностями гормонального фона. Частота анасарки составляет 1-2% от всех больных, страдающих отечным синдромом.
Причины анасарки
Отеки являются одним из самых распространенных симптомов в терапевтической практике, встречаются при большом количестве заболеваний и патологических состояний. Генерализованная отечность, к которой относится анасарка, отмечается при тяжелых системных болезнях, сопровождающихся нарушениями кровообращения и водно-электролитным дисбалансом. Основные причины анасарки:
Патогенез
Патогенетические механизмы анасарки включают изменение показателей гидростатического и онкотического давления, а также нарушения электролитного обмена. При повышении гидростатического давления крови наблюдается переход жидкой части плазмы из сосудов в ткани. Избыточная жидкость накапливается в межклеточном пространстве. В патогенезе большое значение имеет концентрация натрия — при увеличении содержания ионов Na в клетчатке возникают отеки.
Онкотическое давление обусловлено белками крови, поэтому при гипопротеинемии внутрисосудистая жидкость переходит в периферические ткани с более высоким содержанием протеинов. Состояние усугубляется при повреждении эндотелия сосудистой стенки, которое способствует повышенной потере белка и усиливает отеки. Вторичные механизмы возникновения анасарки представлены дискоординацией работы РААС, стимуляцией симпатической нервной системы.
Классификация
В клинической практике анасарку не подразделяют на отдельные виды, но этот синдром включает несколько клинических проявлений, каждый из которых имеет свое название. Помимо генерализованного отека подкожной клетчатки (собственно анасарка), при патологическом состоянии определяются локальные скопления транссудата в отдельных полостях тела:
Отдельно рассматривают врожденную анасарку, с которой сталкиваются неонатологи при тяжелом течении гемолитической болезни плода.
Симптомы анасарки
Для патологии характерно постепенное развитие. Сначала появляются локальные периферические отеки, локализация которых определяется этиологией синдрома. Затем они увеличиваются и приобретают генерализованный характер. При кардиальных причинах анасарки больные замечают отеки на ногах и пастозность тканей. Кожа бледно-синюшного цвета, холодная на ощупь. Почечные отеки заметны по утрам и локализуются в основном на лице.
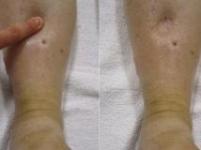
При прогрессировании процесса наблюдается тотальная отечность и пастозность мягких тканей, сглаживаются контуры тела. Из-за отека пальцев становится трудно надевать или снимать кольца. При надавливании на кожу остается «ямка», которая расправляется очень медленно. Отмечается увеличение массы тела, в тяжелых случаях — по 0,5-1 кг в день и более. У мужчин возникает сильный отек мошонки, у женщин — половых губ и промежности.
Живот увеличивается в размерах, зачастую на коже видна расширенная сеть венозных сосудов. В горизонтальном положении больного живот дряблый («лягушачий»), а в вертикальном — отвислый. Вследствие повышения внутрибрюшного давления выбухает пупок. Типичны жалобы на сильную одышку, невозможность вдохнуть полной грудью. Симптомы усугубляются в положении лежа, поэтому пациенты стараются сесть, свесив ноги и опираясь руками о край кровати.
Осложнения
Анасарка сопровождается выраженными расстройствами сердечно-сосудистой и дыхательной систем, тяжесть которых накладывается на симптомы основного заболевания. Вследствие повышение гидростатического давления в легочных капиллярах развивается застойная пневмония, а при быстром нарастании клинической симптоматики существует риск отека легких. Гидроперикард может осложняться тампонадой сердца и острой сердечной недостаточностью.
Нарушение кровотока и сгущение крови при анасарке способствует формированию тромбов в венах нижних конечностей. При отрыве тромботических сгустков существует вероятность ТЭЛА, инфаркта миокарда, инфарктов почечных сосудов. Тяжелая анасарка чревата парадоксальным гиповолемическим шоком, когда объем циркулирующей крови снижается до 50-60% от нормы, а объем отечной жидкости достигает 20-25 литров.
Диагностика
Анасарка является междисциплинарным состоянием, поэтому обследованием пациента занимаются врачи разных специальностей. Учитывая наиболее частые причины отечности, первичный осмотр проводит нефролог и терапевт-кардиолог. При наличии соответствующих показаний привлекают других узких специалистов. Наличие анасарки можно установить после физикального осмотра, для определения ее этиологии назначается ряд исследований:
Лечение анасарки
Консервативная терапия
Обычно лечение проводится в отделениях кардиологии или нефрологии, при тяжелой форме — в палатах интенсивной терапии, где имеется современное оборудование и обеспечивается постоянное медицинское наблюдение. По показаниям выполняют коррекцию основных жизненных функций, обеспечивают кислородную поддержку. Для терапии анасарки используют следующие медикаментозные препараты:
Хирургическое лечение
Для быстрого удаления транссудата из полости брюшины проводится лапароцентез. Процедура направлена на постепенное уменьшение тяжести асцита и облегчение состояния больного. С учетом количества жидкости в брюшной полости назначают 1-3 процедуры. Лапароцентез является лечебно-диагностическим методом, поскольку исследование полученного транссудата позволяет установить причину отечного синдрома.
Повышенное ЦВД при гидроперикарде также требует хирургического лечения. Методом выбора является пункция (перикардиоцентез) с аспирацией 100-200 мл отечной жидкости, после чего функция сердца восстанавливается. Реже используются другие операции — подмечевидная или торакоскопическая перикардиостомия, торакотомия. Удаление выпота из плевральной полости осуществляется с помощью пункции.
Прогноз и профилактика
После купирования анасарки и стабилизации витальных функций у большинства пациентов наступает клиническое улучшение. Врачи дают относительно благоприятный прогноз при условии соблюдения рекомендаций и комплексном лечении основной патологии, вызвавшей отеки. Меры первичной профилактики анасарки не разработаны. Вторичная профилактика заключается в раннем выявлении и терапии отечного синдрома, коррекции гемодинамики.
Экстракраниальные заболевания брахиоцефальных артерий
Общая информация
Краткое описание
Определение: Экстракраниальные заболевания брахиоцефальных артерий – это стенозы, окклюзии и патологические деформации сонных и позвоночных артерий[1].
Название протокола: Экстракраниальные заболевания брахиоцефальных артерий
Код протокола:
Код (ы) МКБ-10:
I70.0 Атеросклероз аорты
I70.8 Атеросклероз других артерий
I70.9 Генерализованный и неуточненный атеросклероз
I73.8 Другие уточненные болезни периферических сосудов
I73.9 Болезнь периферических сосудов неуточненная
I77.3 Мышечная и соеденительно-тканная дисплазия артерий
I65.0 Закупорка и стеноз позвоночной артерии, не приводящая к инфаркту мозга
I65.2 Закупорка и стеноз сонной артерии, не приводящая к инфаркту мозга
I65.3 Закупорка и стеноз множественных и двусторонних прецеребральных артерии, не приводящая к инфаркту мозга
I65.8 Закупорка и стеноз других прецеребральных артерии, не приводящая к инфаркту мозга
I65.8 Закупорка и стеноз неуточненной прецеребральной артерии, не приводящая к инфаркту мозга
I67.2 Церебральный атеросклероз
I67.7 Церебральный артериит, не классифицированный в других рубрика
I67.8 Другие уточненные поражения сосудов мозга
I67.9 Цереброваскулярная болезнь неуточненная
I72.0 Аневризма сонной артерии
I72.1 Аневризма артерии верхних конечностей
I74.2 Эмболия и тромбоз артерии верхних конечностей
I74.8 Эмболия и тромбоз других артерий
I77.2 Разрыв артерии
I77.8 Другие уточненные изменения артерий и артериол
I79.1 Неспецифический аортоартериит
M31.4 Синдром Такаясу
Сокращения, используемые в протоколе:
| АД – артериальное давление КТ – компьютерная томография КТА – компьютерно-томографическая ангиография ЛПВП – липопротеины высокой плотности ЛПНП – липопротеины низкой плотности МНО – международное нормализованное отношение МРА – магнитно-резонансная ангиография МРТ – магнитно-резонансная томография МСКТА – мультиспиральная компьютерно-томографическая ангиография ПНМК – преходящее нарушение мозгового кровообращения ТГД – триглицериды ТИА – транзиторная ишемическая атака УЗДГ – ультразвуковая допплерография УЗИ – ультразвуковое исследование УД – уровень доказательности |
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: врачи общей практики, терапевты, неврологи, ангиохирурги, нейрохирурги, интервенционные рентгенхирурги, радиологи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация патологической извитости [3,4]:
· удлинение артерии – удлинение внутренней сонной или позвоночной артерии, которое приводит к образованию изгибов по ходу сосуда;
· кинкинг – перегиб артерии под острым углом;
· койлинг – образование петли сонной или позвоночной артерии.
Диагностика
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· коагулограмма (АЧТВ, МНО, Фибриноген, ПВ, ПТИ);
· КТ/МРТ головного мозга при наличии в анамнезе ОНМК;
· КТА/МРА при пролонгированном стенозе, извитости/другой анатомических особенностей экстракраниальных артерии.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· сбор жалоб, анамнеза заболевания и жизни;
· физикальное обследование;
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ, общий белок, мочевина, креатинин, электролиты, глюкоза крови);
· коагулограмма (АЧТВ, МНО, Фибриноген, ПВ, ПТИ);
· УЗАС сонных артерий;
· группа крови и резус фактор;
· ЭКГ;
· реакция Вассермана;
· определение HBsAg в сыворотке крови ИФА-методом;
· определение суммарных антител к вирусу гепатита «C» в сыворотке крови ИФА-методом;
· исследование крови на ВИЧ методом ИФА.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· ангиография сосудов шеи.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб, анамнеза заболевания и жизни;
· физикальное обследование;
· ЭКГ.
Диагностические критерии [9]:
Жалобы и анамнез
Жалобы:
· головная боль;
· шум в ушах;
· головокружение;
· слабость или онемение какой-либо части тела: языка, лица, руки или ноги, чаще с одной стороны;
· нарушение зрения;
· расстройство речи.
Анамнез:
· сведения о ранее перенесенном ОНМК или ТИА;
· поражение других сосудистых бассейнов (ИБС, атеросклероз артерий нижних конечностей, аневризма аорты и др.);
· наследственная гиперлипидемия;
· сопутствующий сахарный диабет;
· вредные привычки (курение, злоупотребление спиртными напитками);
· артериальная гипертония;
· тромбофилия;
· избыточный вес.
Физикальное обследование:
общий осмотр:
· усиленная пульсация сосудов шеи;
· дефицит неврологического статуса (гемипарезы, нарушение речи и т.д.) при наличии в анамнезе ОНМК, ТИА.
пальпация:
· асимметричная пульсация сонных, позвоночных и поверхностных височных артерий;
· отсутствие или снижение пульса на сонных, лучевых артериях.
аускультация:
· сосудистый шум в проекции бифуркации сонной артерии;
· сосудистый шум в проекции позвоночной артерии;
· сосудистый шум в проекции подключичной артерии;
· разница АД с обеих сторон верхних конечностей.
Лабораторные исследования
биохимические анализы:
· повышение уровня общего холестерина;
· повышение уровня ЛПВП;
· повышение ЛПНП;
· повышение ТГД;
· повышение коэффициента атерогенности.
коагулограмма:
· повышение свертываемости крови.
Инструментальные исследования.
УЗАС сонных артерий:
· увеличение скорости кровотока в местах препятствия току крови – стеноз, перегиб сосуда;
· изменения потока крови (турбулентность, т.е. «завихрение» потока крови при прохождении ее через сужение сосуда, перегиб, аневризму);
· утолщение стенки артерии, выявление атеросклеротических бляшек;
· оценка состояния атеросклеротической бляшки (ее стабильность/нестабильность);
· наличие тромбов в сосудах;
· наличие аномалий отхождения сосудов;
Ангиография сосудов:
· изменение внутренней стенки сосудов вследствие атеросклеротического процесса;
· патологическая извитость экстракраниальных артерий.
КТА (или МСКТА):
· изменение диаметра внутренней стенки артерий вследствие атеросклеротического процесса;
· патологическая извитость экстракраниальных артерий.
Показания для консультации узких специалистов:
· консультация кардиолога при нарушении сердечного ритма, высокое АД, боли в области сердца;
· консультация терапевта при наличии заболеваний терапевтического профиля;
· консультация офтальмолога при нарушении остроты и полей зрения;
· консультация эндокринолога при наличии заболеваний со стороны эндокринной системы;
· консультация нефролога при наличии сопутствующих заболеваний мочеполовой системы;
· консультация акушера-гинеколога у женщин при наличии беременности или генитальной патологии;
· консультация кардиохирурга при наличии пороков или сосудистых поражений сердца;
· консультация аритмолога с целью уточнения дальнейшей тактики ведения при наличии аритмии.
Дифференциальный диагноз
Дифференциальный диагноз
| Синдром | Каротидный бассейн | Вертебробазилярный бассейн |
| Моторный дефицит | Слабость или паралич на противоположной стороне тела | Слабость или паралич на противоположной стороне тела |
| Сенсорный дефицит | Онемение, утрата чувствительности или парестезии на противоположной стороне тела | Двустороннее или непостоянные онемение, утрата чувствительности или парестезии |
| Речевой дефект | Дизартрия или дисфазия | Дизартрия в сочетании с другими стволовыми признаками |
| Нарушение зрения | Односторонняя полная или частичная слепота (amaurosis fugax) на той же стороне, окклюзия центральной артерии сетчатки или ее ветвей | Полная или частичная утрата зрения с обеих сторон |
| Атаксия | — | Неустойчивость, нарушение равновесия, не обусловленные вертиго |
| Дропатаки | — | Эпизодическая утрата мышечного тонуса без потери сознания |
Лечение
· профилактика развития первичного или вторичного инсульта.
Тактика лечения
Немедикаментозное лечение
Режим – I, II, III;
Диета – №10.
Медикаментозное лечение:
Гиполипидемическая терапия (выбор препаратов остается на усмотрение врача) (УД –B)[20]:
· ловастатин 20-80 мг 1 раз в сутки перорально;
· аторвастатин 10 и 20 мг 1 раз в сутки перорально;
· парвастатин 10 и 20 мг 1 раз в сутки перорально;
· симвастин 10-20 мг, можно увеличивать до 80 мг/сутки 1 раз в сутки перорально;
· флувастатин: 20-40 мг (до 80 мг) 1 раз сутки перорально.
Гиполипидемическая терапия назначаются на срок от 4-6 месяцев до 1 года в зависимости от общего уровня холестерина крови.
Антиагрегантная терапия (выбор препаратов остается на усмотрение врача):
· ацетилсалициловая кислота таблетки 100 мг, 150 мг 1 раз в сутки перорально (УД – А) [20];
· дипиридамол 25 мг, 75 мг 1 раз в сутки перорально (УД – B)[20];
· клопидогрель 75 мг, 300 мг 1 раз в сутки перорально (УД – B)[20];
Антиагрегантная терапия назначаются на длительный срок (при отсутствии противопоказаний применение препаратов пожизненное) кратность, и длительность назначения препаратов в зависимости от массы тела пациента, от лабораторных показателей и др.
Другие виды лечения: нет.
Показания к операции:
· гемодинамически значимый стеноз или окклюзия прецеребральной артерии с декомпенсацией коллатерального кровотока;
· стенозы более 70% с проявлениями декомпенсации дисциркуляторной энцефалопатии;
· симптомный ипсилатеральный стеноз более 50% с клиникой ТИА;
· наличие гемодинамически значимой патологической извитости одной или нескольких экстракраниальных артерий.
Противопоказания к операции:
· наличие тяжелой или рассеянной внутричерепной патологии;
· наличие кист головного мозга.
Дальнейшее ведение:
· наблюдение у кардиолога, ангиохирурга 2 раза в год;
· ультразвуковое обследование брахиоцефальных артерий 1 раз в год;
· консервативная сосудистая терапия ежегодно у невропатолога.
Индикаторы эффективности лечения:
· регресс и/или уменьшение неврологических симптомов у пациентов;
· устранение стеноза/окклюзии прецеребральной/патологической извитости артерии по данным инструментальным данным (ангиография, МРА, ангиографии или ультразвуковой допплерографии).
Препараты (действующие вещества), применяющиеся при лечении
| Аторвастатин (Atorvastatin) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Дипиридамол (Dipyridamole) |
| Клопидогрел (Clopidogrel) |
| Ловастатин (Lovastatin) |
| Правастатин (Pravastatin) |
| Симвастатин (Simvastatin) |
| Флувастатин (Fluvastatin) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для экстренной госпитализации [5]:
· транзиторная ишемическая атака, малый инсульт при наличии критического стеноза/острой окклюзии в течение 24 ч. после начала заболевания;
· эмболоопасные «нестабильные» бляшки.
Показания для плановой госпитализации:
· «симптомные», «асимптомные» стенозы сонных артерий более 60-70 %.
· гемодинамически значимые патологические извитости экстракраниальных артерий;
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Коспанов Нурсултан Айдарханович – кандидат медицинских наук, главный внештатный ангиохирург МЗ РК, заведующий отделом ангиохирургии РГП на ПХВ «ННЦХ им. А.Н.Сызганова».
2) Каменова Салтанат Уалихановна – доктор медицинских наук, профессор, заведующая кафедрой интернатуры и резидентуры по неврологии РГП на ПХВ «Казахский национальный университет имени С.Д. Асфендиярова».
3) Сагандыков Ирлан Нигметжанович – кандидат медицинских наук, заведующий отделением сосудистой хирургии АО «Национальный научный центр онкологии и трансплантологии».
4) Жусупов Сабит Муталяпович – кандидат медицинских наук, заведующий отделением сосудистой хирургии КГП на ПХВ «Павлодарская городская больница №1», главный внештатный сосудистый хирург Управления Здравоохранения Павлодарской области.
5) Гурцкая Гульнара Марсовна – кандидат медицинских наук, доцент кафедры общей фармакологии АО «Медицинский Университет Астана», клинический фармаколог.
Указание на отсутствие конфликта интересов: нет
Рецензенты: Бесбаев Абдимажит Тасыбекович – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С. Д. Асфендиярова».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Когда отеки «выходят из-под контроля»: анасарка
Появление отеков на ногах к концу долгого рабочего дня вряд ли может кого-то удивить. И даже легкая отечность по утрам, как правило, не привлекает внимания. Но, если отеки становятся все заметнее и «расползаются» по всему телу – откладывать обследование не стоит. В тяжелых случаях возникает анасарка – отек кожи и подкожной клетчатки, обычно сочетается с накоплением жидкости в полостях тела. Это признак срыва компенсационных механизмов по целому ряду заболеваний, чаще всего связан с застойной сердечной недостаточностью.
Отеки и почки
Причин такой патологии может быть достаточно много – от перегрузки почек «работой» (резкое увеличение потребляемой жидкости) до серьезных патологий (гломерулонефрит, повреждение почечных сосудов при диабете и другие).
В последнем случае:
Отеки, в этом случае, как правило, начинаются с лица, так как именно здесь подкожно-жировая клетчатка является особенно рыхлой и «впитывающей». И, по мере прогрессирования, спускаются на тело и конечности.
А проверить состояние почек можно с помощью:
Отеки и сердце
Отеки сердечного происхождения связаны с ослаблением работы сердца по «перекачке» крови и формированию пульсового давления. И, в этом случае, венозная кровь «застаивается» в сосудах и в итоге, ее жидкая часть (плазма) просачивается в ткани.
Сердечные отеки чаще начинаются с ног, поскольку здесь венозная кровь движется снизу-вверх, и более других локаций нуждается в «здоровой» насосной функции сердца. А способствующим отекам фактором на этом уровне являются еще и заболевания вен.
Причиной сердечной «слабости» может быть поражение мышечного аппарата сердца или его клапанов (врожденные пороки, перенесенные стрептококковые и некоторые другие инфекции). И, без внимания, патология приводит к выраженным нарушениям дыхания и отеку легких.
А для выявления недостаточности сердца показан анализ крови на натрийуретический пептид (BNP) и УЗИ органа.
Отеки и печень
Может показаться странным, но печень является «виновницей» отеков не реже других органов.
Заподозрить печеночное происхождение отеков можно на основании анамнестических данных (частое употребление алкоголя, перенесенные или хронические заболевания печени), а также характерному «асцитическому» животу. Когда отечная жидкость скапливается в брюшной полости, и на фоне нормальной или сниженной массы тела выделяется только увеличенный живот.
В этом случае следует проверить печень на предмет хронического гепатита (минимум, анализ крови на АЛТ, АСТ, билирубин прямой или комплекс «Обследование печени, базовый») и дистрофические изменения (анализ крови «НЭШ-Фибротест»).
Правда, белковая недостаточность также может быть следствием дефицитного питания, патологий пищеварения, нарушающих усвояемость нутриента или сопровождать онкологические процессы («раковое» истощение).
А оценить уровень альбумина и глобулинов можно с помощью анализа крови на белковые фракции.
Отеки и щитовидная железа
Дефицит Т4 и Т3 гормонов «щитовидки» резко замедляет все виды обменных процессов, и водно-солевой обмен – не исключение.
Жидкость, в этом случае, накапливается в подкожно-жировой клетчатке, создавая впечатление «одутловатости».
Правда «смертельной» опасности такие отеки чаще не представляют. Но все же служат веским поводом для проверки здоровья железы, поскольку сопровождаются рядом других отклонений по целому ряду систем и органов (сердце, углеводный и жировой обмен, иммунитет и прочие).
Грозные последствия отеков
Медленное прогрессирование нелеченого отечного синдрома может быть признаком ухудшения состояния пациента при хронических заболеваниях.
Внезапное появление и быстрое нарастание отеков должно вызывать еще большую настороженность, поскольку может быть признаком тромбоза глубоких вен (чаще конечности) или чрезмерной аллергической реакции. При возникновении таких отеков, следует незамедлительно обратиться за помощью.