код по мкб 10 бурсит тазобедренного сустава
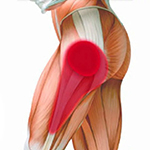
Бурсит большого вертела (бедренной кости)
Рубрика МКБ-10: M70.6
Содержание
Определение и общие сведения [ править ]
Этиология и патогенез [ править ]
Причинами этого считают локальные микротравмы и перегрузки при сколиозах поясничного отдела позвоночника, односторонних коксартрозах и гонартрозах, иногда отложение кристаллов гидроксиапатита.
Клинические проявления [ править ]
Боли локализуются не в паховой области, а в области большого вертела бедренной кости и позади него, иногда иррадиируют по боковой поверхности бедра вдоль подвздошно-большеберцового тракта, усиливаются в положении на больном боку. При пальпации выявляют болезненность в области вертела и сразу позади него. Припухлость позади большого вертела выявляют редко. Боли усиливаются при активной резистивной наружной ротации и аналогичном отведении. Пассивные движения не ограничены и малоболезненны.
Бурсит большого вертела (бедренной кости): Диагностика [ править ]
Для точной диагностики необходимо УЗИ, так как подобные симптомы бывают при часто встречающихся энтезопатиях мышц, прикрепляющихся в этой области (ягодичных и мышцы, натягивающей широкую фасцию бедра).
Дифференциальный диагноз [ править ]
Бурсит большого вертела (бедренной кости): Лечение [ править ]
Для снятия болевого синдрома применяют НПВС (диклофенак, ибупрофен и прочие).
Блокада при вертельном бурсите и тендините большого вертела
Определяют точки наибольшей болезненности над областью большого вертела бедренной кости. При тендините эта точка находится тотчас над верхушкой большого вертела. В найденную точку вводят смесь, состоящую из 5-7 мл раствора местного анестетика и 1 мл раствора глюкокортикоида длительного действия. Иногда с интервалом 6-12 мес проводят еще 1-2 повторные инъекции.
После лечебной или диагностической блокады в течение 4-6 ч соблюдают постельный режим.
При строгом учете показаний, обоснованном выборе вида лечебной блокады и лекарственных препаратов, соблюдении правил проведения инъекций и техники избранной лечебной блокады осложнения встречают редко.
Если консервативное лечение не даёт результатов, применяется оперативное лечение.
Поражение надколенника (педиатрия)
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
• определение резус фактора; • контрольная рентгенография коленного сустава в 2-х проекциях.
• крепитация в коленных суставах, чувство неустойчивости в коленном суставе, периодическую припухлость, слабость и судороги в мышцах голени и бедра[3].
Анамнез:
• наличие в анамнезе травмы (или нескольких травм) коленного сустава, приводившие к вывиху надколенника.
Дифференциальный диагноз
2-х стороний полиартрит.
2-х стороний полиартрит
Лечение
ванкомицин: 15 мг/кг/сут., не более 2 г/сут. в 4 введения, внутривенно, каждая доза должна вводиться не менее 60 мин.
10-14 лет: разовая доза 0,3-0,5 мл (3-5 мг), суточная – 1-1,5 мл (10-15 мг).
Медикаментозное лечение оказываемое на амбулаторном уровне: не проводится.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятности проведения):
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство оказываемое в стационарных условиях
• профилактика миграции металлоконструкций (точное выполнение методики операций, использование качественных, зарегистрированных в Республике Казахстан металлоконструкций и инструментов).
Рекомендации по навыкам здорового образа жизни: плавание, закаливание, занятие спортом плавание [2].
Подагрический артрит
В последние годы специалисты отмечают рост заболеваемости подагрой. Лечение далеко не всегда способно предупредить очередной подагрический приступ. Часто это связано с непониманием пациентами необходимости лечения подагрического артрита в состоянии ремиссии, что приводит к хронизации патологического процесса и постепенной утрете функции суставов.
Общие сведения о заболевании
Подагрический артрит – это системное заболевание обмена веществ, связанное с отложением солей мочевой кислоты в суставных и околосуставных тканях. Болеют чаще мужчины после 40 лет. У женщин подагра встречается реже и начинается позже – в постменопаузальном периоде после 50-60 лет. Всего подагрой страдают около 2,5% данных контингентов населения. С возрастом этот процент значительно увеличивается и к 80 годам составляет 9% у мужчин м 6% у женщин. Код по МКБ-10 — М10.
Подагрический артрит коморбиден (часто сочетается) с заболеваниями почек и хронической почечной недостаточностью, сердечно-сосудистыми заболеваниями (стенокардией, высоким АД), сахарным диабетом 2-го типа, ожирением.
Несмотря на то, что лечение этого заболевания разработано, держать под контролем атаки подагры удается далеко не всегда. В основном это происходит из-за непонимания пациентами механизма развития (патогенеза) подагры и отказа или нерегулярного проведения поддерживающей терапии.
Подробнее об артрите, его симптомах и лечении в этой статье.
Причина и механизм развития (этиология и патогенез) заболевания
Причиной подагрического артрита является нарушение пуринового обмена. Пурины – это химические соединения, составляющие основу нуклеиновых кислот, необходимых для образования молекул ДНК и РНК. При распаде клеток пурины разлагаются до мочевой кислоты (МК). Последняя попадает в межклеточное пространство и в плазму крови, соединяется там с натрием, образуя соль – моноурат натрия (МУН).
При избытке уратов, когда они уже не могут растворяться в окружающей жидкости (концентрация МУН более 0,4 ммоль/л), соли кристаллизуются, откладываются в суставных и околосуставных тканях и окружаются белковыми кольцами. Такое образование называется тофусом. Высвобождение МУН из тофуса вызывает иммунологическую реакцию: в синовиальной оболочке и суставной жидкости появляется большое количество нейтрофилов (один из видов лейкоцитов, отвечающих за клеточный иммунитет).
Нейтрофилы заглатывают кристаллы МУН, что вызывает выброс провоспалительных (вызывающих и поддерживающих воспаление) цитокинов и развитие острой воспалительной реакции в синовиальной оболочке. Острые атаки в виде синовитов протекают очень болезненно, но не оставляют после себя каких-либо последствий. Длительное хроническое течение заболевания с частыми повторными атаками приводит к разрушению суставного хряща, разрастанию костной ткани, деформации и нарушению функции сустава. Отложение МУН в почках вызывает снижение их функции.
Факторы, способствующие повышению уратов в крови:
Классификация
По причинам возникновения подагрический артрит делится на формы:
По механизму накопления МУН подагра делится на типы:
По степени тяжести:
Симптомы подагрического артрита
Появлению первых симптомов подагрического артрита предшествует порой длительное увеличение концентрации уратов в крови. Поэтому мужчинам после 40 лет, а женщинам после наступления менопаузы нужно периодически проверять содержание солей мочевой кислоты (МК) в крови. Особенно важно это для тех, у кого близкие родственники страдают подагрой. Подагрический артрит развивается при концентрации в крови уратов свыше 0, 4 ммоль/л. Но при наличии такого показателя артрит проявляется только у пятой части больных, остальные могут не подозревать о наличии у себя риска развития подагры.
Первичные признаки
Первый приступ острого подагрического артрита начинается внезапно. Появляются резкие боли в пораженном суставе, ткани над ним отекают, кожа краснеет. Боли очень сильные. Может повышаться температура тела, нарушаться общее состояние больного.
В половине случаев подагрический артрит начинается с поражения одного сустава. Обычно это первый плюснефаланговый сустав стопы. Могут также поражаться коленный, локтевой, мелкие суставы кисти и др.
Явные симптомы
Атака подагрического артрита продолжается от 2 дней до 2 – 3 недель. Затем наступает полная ремиссия без каких-либо последствий. Следующий приступ обычно развивается в течение года, но иногда ремиссия продолжается несколько лет.
Острый подагрический артрит может рецидивировать в течение ряда лет, но постепенно его течение становится хроническим. Асимметрично поражается несколько суставов, в том числе, обязательно I плюснефаланговый на нижних конечностях.
Под кожей на разгибательной поверхности суставов, а также в области ушных раковин появляются тофусы – мелкие поверхностные узелки или более крупные подкожные узлы, имеющие хрящевую консистенцию. Они безболезненные, но могут воспаляться во время обострения подагрического артрита. В таком случае они становятся болезненными и иногда прорываются на поверхность кожи в виде беловатой массы.
Могут появиться приступы мочекаменной болезни – ураты отлагаются на стенках мочевыводящих путей, а также в почках, что приводит к нарушению их функции.
Когда нужно срочно обращаться к врачу
За медицинской помощью нужно обращаться, если:
Чем опасно заболевание
Подагрический артрит опасен тем, что может осложниться:
Стадии подагрического артрита
Подагрический артрит протекает в 4 стадии:
Если подагрический артрит не лечить
Что делать при обострениях
При появлении сильных суставных болей в сочетании с резким отеком и покраснением тканей, повышением температуры тела, недомоганием, следует:
Локализации
При подагре чаще всего развивается подагрический артрит суставов нижних конечностей. Могут быть и другие локализации, в том числе, поражение суставов верхних конечностей. Для подагры также характерно асимметричные суставные поражения.
Подагрический артрит нижних конечностей
При первичной подагрической атаке в патологический процесс в половине случаев вовлекается 1-ый плюснефаланговый сустав стопы. И даже если этот сустав не поражается самым первым, в дальнейшем в нем все равно развивается подагрический артрит. Околосуставные ткани отекают, кожа краснеет. В дальнейшем на тыльной поверхности стопы появляются мелкие и крупные тофусы.
Подагрический артрит голеностопного сустава встречается реже, в большинстве случаев это происходит при повторных атаках. Голеностоп воспаляется, отекает и краснеет, воспаление переходит на пятку. Возникает сильная боль и невозможность наступить на стопу.
Колено поражается часто, поражения асимметричные, часто сочетаются с поражение м 1-го плюснефалангового и локтевого суставов. Сильные боли, отек и покраснение сочетаются вначале с нарушением функции конечности из-за болей, но при длительном течении подагры происходит суставная деформация и анкилоз (неподвижность).
Тазобедренный подагрический артрит встречается редко, покраснение и отек не так заметны под мощным слоем мышц и связок. Но боли могут быть сильные.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический артрит верхних конечностей
Мелкие суставные сочленения кисти и пальцев воспаляются часто, при этом пальцы делаются похожими на сосиски. Боли, воспаление и отек очень сильные. На тыле кисти появляются крупные тофузы.
Не менее часто поражается локоть. Поражения асимметричные и часто сочетаются с вовлечением мелких суставчиков кисти и стопы. На разгибательной поверхности плеча и предплечья появляются мелкие и крупные тофусы.
Плечевой подагрический артрит развивается гораздо реже, но протекает болезненно. Отек и покраснение не выражены, на сгибательной поверхности плеча появляются тофусы.
Тофусное поражение позвоночника
В середине 50-х годов прошлого века было впервые выявлено поражение позвоночника при подагре. При этом происходит разрастание тофусов в мягких тканях и суставах позвоночника с разрушением их структур.
Чаще всего поражается поясничный отдел, затем – шейный. В спине появляются боли, которые часто принимаются за симптомы остеохондроза. При разрушении позвонков и сдавливании спинномозговых нервов и спинного мозга появляются неврологические симптомы. При поражении шейного отдела – это парезы и параличи верхних конечностей, корешковые боли.
При поражении пояснично-крестцового отдела может осложняться сдавливанием конечного отдела спинного мозга – конского хвоста. При этом нарушается функция органов малого таза – происходит непроизвольное мочеиспускание, дефекация, нарушения потенции.
Диагностика
Несмотря на то, что подагрический артрит имеет ярко выраженную симптоматику, правильный диагноз при первой атаке удается поставить только 10% больных. В остальных случаях выставляется диагноз других видов артритов. Диагностическими критериями подагры являются:
Лечение подагрического артрита
Целью лечения подагрического артрита является улучшение исходов заболевания. Для этого применяются в основном медикаментозные методы лечения. Немедикаментозные методы имеют вспомогательное значение.
Медикаментозное лечение
Основными задачами медикаментозного лечения подагрического артрита являются:
Лечение острого приступа артрита
В купировании приступа подагрического артрита используют препараты:
Снижение содержания мочевой кислоты в крови в межприступный период
Вне приступов пациентам, страдающим подагрическим артритом, назначают длительные курсы уратснижающей терапии (УСТ), понижающие содержание мочевой кислоты (МК) в сыворотке крови, предупреждающие образование кристаллов МК в тканях. При низком содержании МК в крови уже имеющиеся в тканях кристаллы постепенно рассасываются. При наличии хронического подагрического артрита, тофусов содержание МК снижают до минимального (ниже 0,3 ммоль/л), что способствует ускоренному устранению тофусов. При отсутствии тофусов допустимо содержание МК равное 0,36 ммоль/л.
Для уратснижающей терапии при подагрическом артрите применяют следующие группы лекарственных препаратов:
Пегуриказа – это уриказа с полиэтиленгликолем, который подавляет повышенную аллергенность. Более современный препарат, но он также применяется строго по показаниям.
Артроз
Чтобы не допустить инвалидности, артроз нужно лечить. Из этой статьи вы узнаете все об этом заболевании. В Москве его успешно лечат в медицинском центре «Парамита».
Что такое артроз
Артроз – это заболевание суставов дегенеративно-дистрофического характера с постепенным разрушением хрящевой и разрастанием костной ткани. Процесс сопровождается деформацией, нарушением суставной функции и болями. В последнее время чаще применяется термин остеоартроз (остеоартрит ОА) – группу заболеваний, в основе которых лежит не чисто дистрофические, а дистрофически-воспалительные процессы, приводящие к постепенному разрушению сустава. Все больше специалистов считают, что причины артрозов и остеоартрозов, механизмы их развития одинаковы, то есть, по сути это одно и то же заболевание.
По статистике в разных странах артрозами страдает от 10 до 20% населения. Возрастные нарушения в опорно-двигательном аппарате к 80 годам имеют практически все. При этом больные далеко не всегда вовремя обращаются к врачу и долго лечатся самостоятельно, что приводит к инвалидизации. Тогда как правильно подобранное лечение может избавить от страданий и приостановить прогрессирование заболевания. Коды артроза по МКБ 10: M15-M19.
Причины и механизм развития артроза
Причины развития суставного дегенеративно-дистрофического процесса многообразны. Артроз – это заболевание, начинающееся постепенно на фоне врожденных особенностей строения соединительной ткани, а также длительного микротравмирования, перенесенных острых суставных повреждений и заболеваний. Почти все хронические воспалительные процессы (артриты) со временем переходят в дегенеративно-дистрофические с периодическими рецидивами воспаления. Наконец, самая большая группа артрозов – возрастные.
Факторами, предрасполагающими к развитию и прогрессированию данного патологического процесса являются:
Под действием всех перечисленных причин начинают постепенно разрушаться клетки хряща, покрывающего суставные поверхности костей. Хрящ сначала истончается, теряет свою эластичность, а затем растрескивается. Подхрящевая костная ткань начинает тереться о такую же полуразрушенную костную поверхность на другой стороне сочленения и разрушаться. Реакцией костной ткани на такой процесс является ее разрастание, особенно по краям сустава, что приводит к ограничению подвижности и суставной деформации.
Особенностью клеток суставных тканей является способность реагировать на любые, даже незначительные травмы. Разрушенные клетки продуцируют провоспалительные (вызывающие и поддерживающие воспалительный процесс) цитокины. Поэтому разрушение хрящей и костей сопровождается асептическим воспалительным процессом в синовиальной оболочке (синовитом) и выпотом воспалительной жидкости в суставную полость. Периодически развивающееся воспаление способствует еще более активному отмиранию клеток твердых тканей и прогрессированию заболевания.
Процесс длительный, поначалу он никак себя не проявляет, так как хрящевая ткань не содержит нервных окончаний, поэтому болевых ощущений на ранних стадиях у больных нет. Они появляются при травмировании расположенной под хрящом надкостницы и при обострении воспалительных процессов (надкостница и синовиальная оболочка очень хорошо иннервированы).
Тяжелее протекает артроз, развивающийся на фоне хронических воспалительных процессов. Происходит полное разрушение суставных тканей с формированием анкилоза (неподвижности) и инвалидизацией. Возрастные нарушения протекают не так агрессивно и редко приводят к тяжелым нарушениям.
В группе риска женщины после 50 лет, мужчины после 40 лет, лица, страдающие эндокринной патологией и хроническими артритами, а также лица, занимающиеся тяжелым физическим трудом, профессиями, связанными с длительным пребыванием в положении стоя, спортсмены (тяжелоатлеты и занимающиеся травмоопасными видами спорта). Для данных лиц особое значение имеет профилактика артроза.
Симптомы артроза
Признаки артроза появляются не сразу, а через несколько лет после начала дегенеративно-дистрофического процесса или когда присоединяется воспаление.
Первые признаки
Начинается незаметно с болевых ощущений в конечностях на фоне физических нагрузок. Утром, после длительного пребывания в состоянии покоя в суставах появляются так называемые «стартовые боли» в сочетании с легким сковыванием. Все это проходит после начала активных движений. Болевые ощущения ноющие, тупые, не слишком интенсивные. Все это приводит к тому, что больные на ранних стадиях редко обращаются к врачу, предпочитая лечиться народными средствами. Тогда как именно на этой стадии проще всего приостановить прогрессирование заболевания.
Явные симптомы
Болезненность усиливается, становится постоянной, не дает уснуть по ночам, нарастает при изменении погоды. Часто болит вся конечность. Пожилые люди отмечают ломоту в костях, ноющие боли в мышцах и суставах. Особенно часто развивается артроз суставов нижних конечностей – коленного и тазобедренного. Больной быстро устает при ходьбе, суставы при артрозе с трудом сгибаются, формируется тугоподвижность.
Опасные признаки артроза
К опасным симптомам относятся:
Чем опасен артроз
Поэтому в последние годы стали выделять такое заболевание, как остеоартроз или остеоартрит (ОА) в зависимости от того, какой процесс преобладает в суставе – дегенеративно-дистрофический или воспалительный. Именно ОА является причиной тяжелых нарушений функции конечности.
Стадии артроза
Клинико-рентгенологические стадии артроза по классификации Келлгрена–Лоуренса:
Возможные осложнения
Артроз – это заболевание, осложняющееся:
Обострения артроза
Для дегенеративных заболеваний характерно медленное прогрессирующее течение. Усиление болевого синдрома появляется при сырой холодной и ветреной погоде, а также при появлении воспаления. Воспалительные процессы протекают с небольшой припухлостью и умеренным усилением болезненности. Как правило, воспалительный процесс носит асептический характер, но при наличии очагов инфекции и хронических заболеваний возможно инфицирование. Поэтому при появлении при артрозе симптомов воспаления лучше обратиться к врачу. Самостоятельно можно сделать следующее:
Локализации и клинические формы
Артроз развивается преимущественно в наиболее нагружаемых суставах – коленных и тазобедренных. Но после травмы или на фоне артрита деградационно-дистрофические процессы могут прогрессировать в любом суставе.
Классификация остеоартроза
Существует несколько классификаций. Самыми известными являются:
Артроз нижних конечностей
Из-за высокой нагрузки ноги страдают в первую очередь:
Артроз верхних конечностей
Артроз в суставах рук развивается реже. Основные особенности локализаций в отдельных суставах:
Внутрисуставные инъекции гиалуроновой кислоты
Трохантерит
Трохантерит – это группа заболеваний параартикулярных мягких тканей, расположенных в области вертела бедренной кости. Включают энтезопатии отводящих мышц, бурсит сухожильной сумки. Проявляются прогрессирующими болями по наружной стороне тазобедренного сустава, которые усиливаются или появляются при движениях, лежа на больном боку. Наблюдается ограничение движений. Выявляются триггерные точки. Болезнь диагностируется на основании жалоб, данных осмотра, результатов аппаратных исследований. Лечение включает лекарственную терапию, немедикаментозные методики.
МКБ-10
Общие сведения
Трохантерит – достаточно распространенная патология. Выявляется у 0,5-0,6% взрослых людей. Пациенты с этим заболеванием составляют 25-30% от общего количества больных, обратившихся к врачу по поводу болей в бедре. Поражает преимущественно людей старшей возрастной группы и спортсменов. Женщины страдают чаще мужчин. Несмотря на название, «трохантерит» не обозначает воспаления соответствующей костной структуры, поэтому западные специалисты предпочитают нейтральное обобщающее наименование «болевой синдром области большого вертела».
Причины трохантерита
Поражения параартикулярных тканей могут быть первично воспалительными или первично дегенеративными. В первом случае трохантерит возникает на фоне воспалительных поражений сустава, во втором – формируется вследствие однократной крупной либо повторных небольших травм. Часто развивается при других болезнях опорно-двигательного аппарата, может быть самостоятельной патологией. Основными предрасполагающими факторами считаются:
Определенную роль в возникновении трохантерита играет избыток массы тела, из-за которого увеличивается нагрузка на тазобедренный сустав, прилегающие структуры. Особенно опасен быстрый набор веса, поскольку мышцы, сухожилия, связки не успевают приспособиться к возрастающей нагрузке, чаще перегружаются и травмируются.
Патогенез
Энтезопатии развиваются на фоне воспалительно-дегенеративных изменений в точках прикрепления сухожилий к кости. Собственные артерии в энтезах отсутствуют, питательные вещества поступают из сосудов, кровоснабжающих зону большого вертела и сухожилия. Энтезисы отличаются высокой механической прочностью в сочетании с низкой эластичностью.
Значительная нагрузка на сухожилие вызывает разрыв небольшого количества волокон энтеза. Из-за недостаточного кровоснабжения полное восстановление зачастую становится невозможным, на месте воспаления формируется участок рубцовой ткани. Из-за небольшой площади повреждения микротравмы протекают бессимптомно, остаются незамеченными, однако, чем больше рубчиков образуется в энтезисе, тем сильнее снижается его устойчивость к нагрузкам, тем выше становится вероятность последующих разрывов, расширения зон дегенерации.
Причиной возникновения более редкого варианта трохантерита – вертельного бурсита является длительное, постоянное механическое раздражение бурсы. В норме в сумке содержится небольшое количество жидкости, вследствие негативных воздействий ее объем увеличивается, развивается асептическое воспаление. При сопутствующих обменных расстройствах у людей пожилого возраста в бурсе могут откладываться соли, которые вызывают травматизацию стенок, поддерживая воспалительный процесс.
Симптомы трохантерита
Поражения периартикулярных тканей бедренной области существенно различаются по выраженности симптоматики, могут быть одно- либо двухсторонними. Иногда трохантериты протекают без болей, проявляются только щелчками при движениях. Присоединение болевого синдрома, как правило, свидетельствует о развитии воспалительного процесса. Характерными особенностями являются типичная локализация болей, их нарастание с течением времени, уменьшение объема активных движений при полном или практически полном сохранении диапазона пассивных.
Энтезит большого вертела встречается чаще бурсита вертельной сумки. Нередко сопутствует дегенеративным поражениям тазобедренного сустава, диагностируется преимущественно у пожилых людей. Проявляется болью с эпицентром в зоне чуть ниже тазобедренного сустава, отдающей по наружной поверхности бедра. Типичная жалоба – невозможность лежать на стороне поражения. В других положениях в покое боль исчезает либо уменьшается, при ходьбе, движениях ногой – усиливается.
Бурсит вертельной сумки по клинической картине напоминает энтезит. Среди больных преобладают спортсмены. Может манифестировать внезапно, но чаще развивается медленно, постепенно. Пациенты предъявляют жалобы на боли при подъеме по лестнице, вставании со стула, сгибании бедра. Как и в случае энтезопатии, болевой синдром усиливается при лежании на пораженном боку. По ночам люди просыпаются от боли после случайного поворота на больную сторону. Основным отличием от поражений энтезиса является постоянный характер болезненных ощущений после формирования полной клинической картины.
При осмотре больных трохантеритом внешние изменения малозаметны. У некоторых пациентов выявляется нерезко выраженный ограниченный отек. Область большого вертела резко болезненна при пальпации. Возможна иррадиация в поясницу, наружную поверхность бедра. На бедре обнаруживаются триггерные точки. В отличие от коксартроза, ограничение внутренней ротации, а также сильные боли при сгибании, внутренней и наружной ротации бедра отсутствуют. У больных энтезитом обнаруживается болезненность при сопротивлении активному отведению ноги.
Диагностика
Определение характера патологии находится в ведении врачей-ревматологов и ортопедов-травматологов. Важнейшую роль в постановке диагноза трохантерит играет подробный опрос и детальный внешний осмотр пациента. В ходе беседы выявляют предрасполагающие факторы (занятия спортом, профессиональная деятельность с однообразными движениями и большими нагрузками на ногу, болезни суставов, травмы, аномалии развития конечности). Тщательно собирают жалобы, акцентируя внимание на обстоятельствах появления болей.
В процессе физикального исследования выявляют локальную болезненность вертела при пальпации, наличие триггерных точек, иногда – нерезко выраженный отек. Сравнивают объем активных и пассивных движений, обращают внимание на наличие болезненности при сопротивлении движениям. В рамках обследования могут назначаться:
При указании на возможную связь с другими патологиями проводят расширенное обследование. Для исключения коксартроза оценивают состояние тазобедренного сустава по данным рентгенографии, КТ ТБС. При подозрении на спондилоартриты назначают ОАК, биохимический анализ крови для определения неспецифических признаков воспаления, СРБ, ревматоидного фактора. В зависимости от предполагаемого типа спондилоартрита пациента направляют на консультацию к гастроэнтерологу, урологу, венерологу, выполняют рентгенографию позвоночника, исследования ЖКТ и сердечно-сосудистой системы.
Лечение трохантерита
Терапевтические мероприятия комплексные, осуществляются в амбулаторных условиях. Больным трохантеритом рекомендуют ограничить нагрузку на ногу, избегать переутомления, при занятиях спортом или профессиональной деятельности, уделять больше внимания разминке для разогрева мышц и суставов, соблюдать технику, изменить двигательные стереотипы. Применяются следующие методы:
Прогноз
Прогноз достаточно благоприятный. Коррекция режима двигательной активности, своевременное начало лечения, рациональный подбор терапевтических методов позволяют существенно уменьшить либо полностью устранить симптоматику. Следует помнить, что данная зона остается уязвимой к перегрузкам и травмам, поэтому при нарушениях режима признаки патологии могут появиться снова. Течение трохантеритов на фоне других заболеваний в значительной степени зависит от характера основной патологии.
Профилактика
Профилактические мероприятия включают разумное ограничение физических нагрузок, соблюдение правил построения тренировок, техники выполнения движений. Необходимо своевременно лечить провоцирующую патологию, контролировать вес, бережно относиться к сухожильно-связочному аппарату при наличии коллагеноза.