код мкб врожденная катаракта у детей
Врожденные аномалии [пороки развития] хрусталика (Q12)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Катаракта
Общая информация
Краткое описание
Катаракта – любые врожденные или приобретенные помутнения капсулы или вещества хрусталика, сопровождающиеся ухудшением его оптических свойств [1].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| H25 | Старческая катаракта |
| H26 | Другие катаракты |
| H28.0 | Диабетическая катаракта |
| Q12.0 | Врожденная катаракта |
| H 26.1 | Травматические и посттравматические катаракты |
| H 27.1 | Сублюксация хрусталика |
| Н 27.1 | Люксация хрусталика |
Дата разработки/пересмотра протокола: 2013 год (пересмотр 2017 г.)
Сокращения, используемые в протоколе:
| ИОЛ | – | интраокулярная линза |
| ОСТ | – | оптическая компьютерная томография |
| УБМ | – | ультразвуковая биомикроскопия |
| ЭФИ | – | электрофизиологическое исследование |
Пользователи протокола: офтальмологи, врач общей практики, педиатры, врачи скорой помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По времени возникновения:
По локализации:
· ядерная;
· кортикальная;
· зонулярная;
· субкапсулярная;
· капсулярная (передняя, задняя);
· полная.
По стадии (возрастная катаракта):
· начальная;
· незрелая;
· зрелая;
· перезрелая (морганиева) [2].
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез
· безболезненное прогрессирующее снижение корригированной и некорригированной остроты зрения,
· пелена перед глазами,
· искажение формы предметов,
· изменение рефракции,
· ухудшение цветовосприятия,
· нарушение глубинного восприятия, бинокулярного зрения [3,4].
· при набухающей катаракте наличие острых сильных болей в глазу, с иррадиацией в соответствующую половину головы.
Физикальное обследование: нет.
Лабораторные исследования: нет.
Показания для консультации специалистов:
при наличии общей патологии необходимо заключение соответствующего узкого специалиста об отсутствии противопоказаний к хирургическому лечению. В обязательном порядке заключение отоларинголога и стоматолога на предмет отсутствия хронических очагов инфекции.
Диагностический алгоритм при катаракте:
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Бринзоламид (Brinzolamide) |
| Бромфенак (Bromfenac) |
| Гиалуронат натрия (Sodium hyaluronate) |
| Гипромеллоза (Hypromellose) |
| Дексаметазон (Dexamethasone) |
| Декспантенол (Dexpanthenol) |
| Декстран (Dextran) |
| Диклофенак (Diclofenac) |
| Дорзоламид (Dorzolamide) |
| Левофлоксацин (Levofloxacin) |
| Лидокаин (Lidocaine) |
| Моксифлоксацин (Moxifloxacin) |
| Непафенак (Nepafenac) |
| Оксибупрокаин (Oxybuprocaine) |
| Офлоксацин (Ofloxacin) |
| Проксиметакаин (Proxymetacaine) |
| Сульфацетамид (Sulfacetamide) |
| Тимолол (Timolol) |
| Тобрамицин (Tobramycin) |
| Тропикамид (Tropikamid) |
| Фенилэфрин (Phenylephrine) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения зависит от степени помутнения хрусталика. При незначительном снижении зрения и начальных помутнениях возможно наблюдение в динамике с проведением медикаментозного лечения с целью замедления прогрессирования катаракты. При наличии показаний к хирургическому лечению, направление в дневной стационар или круглосуточный стационар.
Немедикаментозное лечение:
Режим – III Б.
Диета – стол №15 (при отсутствии сопутствующих заболеваний), соответствующая коррекция аметропии.
Медикаментозное лечение: на амбулаторном уровне проводится при начальных стадиях катаракты с целью уменьшения ее прогрессирования, с назначением препаратов, стимулирующих обменные процессы. А также, с целью фармакологического сопровождения послеоперационного периода с назначением противовоспалительных и антибактериальных препаратов.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Глюкокортикоиды для местного применения в офтальмологии | Дексаметазон капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | В |
| Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Левофлоксацин капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | В |
| М-холинолитик | Тропикамид капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | С |
| Глюкокортикоиды для системного применения | Дексаметазон | Субконъюнктивальные | В |
| Местноанестезирующее средство | Проксиметакаин капли глазные | Инстиляции в конъюнктивальную полость | В |
| Лекарственная группа | Международное непатентованное наименование ЛС | Показания | Уровень доказательности |
| Глюкокортикоиды для системного применения | Дексаметазон | Субконъюнктивальные и парабульбарные инъекции | В |
| Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Бромфенак капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | С |
| Противомикробное бактериостатическое средство, сульфаниламид | Сульфацетамид капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | В |
| Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Моксифлоксацин капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | В |
| Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Офлоксацин капли глазные | Инстилляции в конъюнктивальный мешок по 2 капли 5 раз в день 14 дней | В |
| Средство для местного применения в офтальмологии | Оксибупрокаин глазные | Инстилляции в конъюнктивальный мешок | В |
Хирургическое вмешательство:
· факоэмульсификация катаракты с или без имплантации ИОЛ.
· фемтолазерная экстракция катаракты с имплантацией интраокулярной линзы (ФЛЭК с имплантацией ИОЛ)
· туннельная экстракапсулярная экстракция катаракты с или без имплантации ИОЛ
Показания:
· наличие помутнений хрусталика
Противопоказания:
· наличие в анамнезе абсолютных противопоказаний по соматическому состоянию, наличие сублюксации 3-4 степени и люксации хрусталика.
Дальнейшее ведение
· в течение от 2 недель до 1 месяца после операции инстилляция антибактериальных и противовоспалительных препаратов;
· при необходимости подбор очковой коррекции;
· при наличии мониторинг сопутствующего заболевания.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Лечение при катаракте
· ФЭК+ИОЛ
· Фемтолазерная экстракция катаракты с имплантацией интраокулярной линзы (ФЛЭК с имплантацией ИОЛ)
· Туннельная экстракапсулярная экстракция катаракты с или без имплантации ИОЛ

· Факоэмульсификация катаракты с имплантацией ВКК и ИОЛ
· Факоэмульсификация катаракты с или без имплантации ИОЛ с рансклеральной фиксацией
· Фемтолазерная экстракция катаракты с имплантацией интраокулярной линзы (ФЛЭК с имплантацией ИОЛ) +ВКК
· Туннельная экстракапсулярная экстракция катаракты с или без имплантации ИОЛ с трансклеральной фиксацией
· Интракапсулярная экстракция катаракты с передней витрэктомией + имплантация ИОЛ с трансклеральной фиксацией
Немедикаментозное лечение:
Режим 4;
Диета: с учетом наличия или отсутствия сопутствующих заболеваний;
соответствующая коррекция аметропии.
Медикаментозное лечение: В послеоперационном периоде проводится фармакологическое сопровождение с назначением антибактериальной и противовоспалительной терапии. При высоком внутриглазном давлении назначаются дегидратационная и местная гипотензивная терапия.
· Предоперационная подготовка
· Перечень основных лекарственных средств (имеющих 100% вероятность применения)
· Перечень дополнительных лекарственных средств (менее 100% вероятность применения)
· факоэмульсификация катаракты с или без имплантации ИОЛ;
· фемтолазерная экстракция катаракты с имплантацией интраокулярной линзы (ФЛЭК с имплантацией ИОЛ);
· факоэмульсификация катаракты с имплантацией ВКК и ИОЛ;
· факоэмульсификация катаракты с или без имплантации ИОЛ с трансклеральной фиксацией;
· туннельная экстракапсулярная экстракция катаракты с или без имплантации ИОЛ;
· туннельная экстракапсулярная экстракция катаракты с или без имплантации ИОЛ с трансклеральной фиксацией;
· экстракапсулярная экстракция катаракты с или без имплантации ИОЛ;
· интракапсулярная экстракция катаракты с передней витрэктомией + имплантация ИОЛ с трансклеральной фиксацией.
Дальнейшее ведение:
· амбулаторное наблюдение у офтальмолога в сроки 10 дней, 1, 3, 6, 12 месяцев со дня операции;
· инстилляция антибактериальных и противовоспалительных препаратов в течение от 2 недель до 1 месяца после операции;
· при необходимости подбор очковой коррекции в сроки от 3 месяцев со дня операции;
· при наличии сопутствующего заболевания регулярный мониторинг последнего.
Индикаторы эффективности лечения:
· отсутствие воспалительной реакции глаза в раннем послеоперационном периоде;
· нахождение ИОЛ при ее имплантации в капсульном мешке, в сулькусе или в передней/задней камере в зависимости от выбранной модели ИОЛ;
· восстановление прозрачности оптических сред глаза в результате удаления катаракты.
Улучшение зрительных функций, в результате хирургического лечения катаракты характеризуется:
· улучшение корригированной остроты зрения;
· улучшение некоррегированной остроты зрения и уменьшением зависимости от очков;
· улучшение способности читать и работать вблизи;
· улучшение чувствительности к слепящим засветам;
· улучшение глубинного восприятия и бинокулярного зрения, устранением анизометропии и наличием хорошей функциональной остроты зрения на обоих глазах;
· улучшением цветовосприятия.
Улучшение физических возможностей, в результате хирургического лечения катаракты характеризуются:
· повышением способности осуществлять повседневную деятельность;
· повышением способности сохранить или возобновить трудовую деятельность;
· повышением мобильности (ходьба, вождение).
Улучшение психического здоровья и эмоционального благополучия, как результат хирургического лечения может быть охарактеризовано:
· улучшением самооценки самостоятельности;
· улучшением способности избегать травм;
· увеличением социальных контактов и способности участвовать в социальных мероприятиях;
· освобождением от страха слепоты;
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации
(уровень дневного стационара, кроме случаев, подлежащих лечению по ВТМУ):
· снижение зрительных функций, которое больше не удовлетворяет потребностям пациента и оперативное вмешательство подразумевает разумную вероятность улучшения зрения;
· наличие клинически значимой анизометропии при наличии катаракты;
· помутнения хрусталика, затрудняющие оптимальную диагностику и лечение патологии заднего отрезка глаза;
· факогенные увеиты или вторичная глаукома (факолизис, факоанафилаксия);
· хрусталик способствует закрытию угла передней камеры (факоморфический);
· сублюксация хрусталика с элементами катаракты и/или с офтальмогипертензией.
Показания для экстренной госпитализации (уровень дневного стационара, кроме случаев, подлежащих лечению по ВТМУ):
· набухающая катаракта.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
1) Булгакова Альмира Абдулхаковна – кандидат медицинских наук, врач высшей категории АО «Казахский научно-исследовательский институт глазных болезней».
2) Тулетова Айгерим Серикбаевна – кандидат медицинских наук, врач высшей категории, директор АО «Казахский научно-исследовательский институт глазных болезней» филиал г. Астана.
3) Жакыбеков Руслан Адилович – кандидат медицинских наук, врач высшей категории АО «Казахский научно-исследовательский институт глазных болезней» филиал г. Астана.
4) Урих Константин Александрович – кандидат медицинских наук, врач высшей категории РОО «Казахстанское общество офтальмологов».
5) Байгабулов Марат Жандарбекович – врач высшей категории АО «Казахский научно-исследовательский институт глазных болезней».
6) Смагулова Газиза Ажмагиевна – кандидат медицинских наук, доцент, заведующая кафедрой пропедевтики внутренних болезней и клинической фармакологии РГП на ПХВ «Западно-Казахстанский государственный медицинский университет им. М. Оспанова» – клинический фармаколог
Указание на отсутствие конфликта интересов: нет.
Рецензент:
Утельбаева Зауре Турсуновна – доктор медицинских наук, профессор кафедры офтальмологии РГП на ПХВ «Казахский Национальный медицинский университет им. С.Д. Асфендиярова».
Условия пересмотра протокола: пересмотр протокола через 5 лет и/или при появлении новых методов диагностики/лечения с более высоким уровнем доказательности.
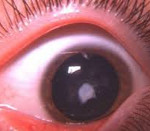
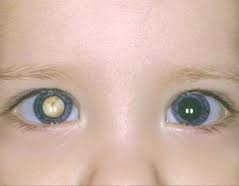
Врожденная катаракта
Врожденная катаракта – частичное или полное помутнение хрусталика глаза, развивающееся внутриутробно. В разной степени проявляется с момента рождения ребенка: от едва заметного белесоватого пятна до полностью пораженного хрусталика. Врожденная катаракта характеризуется снижением зрения либо полной его утратой, также у детей отмечается косоглазие и нистагм. Первичная диагностика проводится пренатально, после рождения диагноз подтверждает офтальмоскопия и щелевая биомикроскопия. Показано хирургическое лечение; ленсвитрэктомия проводится в первые месяцы жизни при неосложненных случаях.
МКБ-10
Общие сведения
Врожденная катаракта – патология органа зрения, часто встречающаяся в клинике многих детских болезней. В 36% случаев возникает в результате перенесенных внутриутробных инфекций. Общая частота врожденной катаракты в популяции – 1-9 случаев на 10000 новорожденных. Доля данного заболевания среди всех дефектов органа зрения – 60%. Гендерных различий в заболеваемости не обнаружено, за исключением генетических мутаций, которые чаще проявляются у мальчиков, в то время как девочки часто остаются носителями измененного гена бессимптомно. В настоящее время проблеме врожденной катаракты в педиатрии уделяется особое внимание. Заболевание вызывается множеством причин, поэтому усилия врачей направлены на профилактику и раннюю диагностику катаракты. Совершенствуются методы хирургического лечения. Все меры направлены на сохранение зрения ребенка для лучшей социальной адаптации.
Причины врожденной катаракты
Чаще всего врожденная катаракта сопутствует группе TORCH-инфекций, в которую входят краснуха, токсоплазмоз, вирус герпеса и цитомегаловирусная инфекция. При этом она не является единственным симптомом. Для каждого заболевания характерны свои особые признаки. Вторая по частоте причина врожденной катаракты – обменные нарушения у ребенка: галактоземия, болезнь Вильсона, гипокальциемия, сахарный диабет и другие. Изредка заболевание встречается в связи с генетическими мутациями по аутосомно-доминантному и аутосомно-рецессивного типу. Мутации, сцепленные с X-хромосомой, отмечаются еще реже.
В случае хромосомных патологий (синдром Дауна, синдром кошачьего крика, точечная хондродисплазия, синдром Халлермана-Штрайфа-Франсуа и др.) врожденная катаракта также не является единственным симптомом. Как правило, ей сопутствуют нарушения физического и умственного развития и другие проявления, специфические для конкретной нозологии. Экзогенно воздействующими причинами заболевания могут служить антибиотикотерапия беременной женщины, терапия стероидными гормонами, лучевая терапия и влияние других тератогенных факторов. Отдельно выделяют врожденную катаракту недоношенных.
Помутнение хрусталика происходит по одному из двух механизмов. Во-первых, изначально неправильная закладка органа зрения. Характерна для внутриутробных инфекций на ранних стадиях беременности, хромосомных патологий и вообще любого тератогенного воздействия, если оно имеет место в первые недели беременности, когда у плода формируется система органов зрения. Второй механизм – это поражение уже сформированного хрусталика. Часто происходит при обменных нарушениях (галактоземия, сахарный диабет и др.), воздействии внешних повреждающих факторов во время беременности (второй-третий триместр). В любом случае изменяется строение белка хрусталика, из-за чего он постепенно оводняется и затем теряет свою прозрачность, вследствие чего развивается врожденная катаракта.
Классификация врожденной катаракты
Капсулярная врожденная катаракта – это снижение прозрачности передней или задней капсулы хрусталика. Сам хрусталик при этом не затронут. Нарушение зрения чаще незначительно, однако встречается и слепота, если повреждение капсулы обширно, либо поражены и передняя, и задняя капсула одновременно.
При полярной катаракте изменения затрагивают переднюю или заднюю поверхность хрусталика. Капсула чаще всего также вовлечена в процесс. Для этого вида характерно двустороннее поражение. Степень нарушения зрения сильно варьирует.
Слоистая катаракта – это помутнение одного или нескольких центральных слоев хрусталика. Самый распространенный вариант врожденной катаракты, как правило, поражение двустороннее. Зрение обычно снижено значительно.
Ядерной катарактой называют помутнения центральной части хрусталика – его ядра. Такая разновидность встречается при всех наследственных причинах заболевания. Поражение двустороннее, зрение снижается вплоть до полной слепоты.
Полная врожденная катаракта характеризуется помутнением всего хрусталика. Степень помутнения варьирует, но чаще такая форма заболевания полностью лишает ребенка зрения. Поражение двустороннее.
По происхождению врожденная катаракта делится на наследственную и внутриутробную. Первая из них передается ребенку от одного из родителей, вторая развивается у плода непосредственно во время беременности. Атипичной (полиморфной) считают катаракту сложной формы. Выделяют одностороннюю и двустороннюю катаракту, также заболевание классифицируется по степени снижения зрения (выделяют I-III степени). Некоторые классификации отдельно обозначают осложненную форму катаракты, однако так можно назвать любое помутнение хрусталика, сопровождающееся заболеваниями других органов.
Симптомы врожденной катаракты
Основной симптом – помутнение хрусталика той или иной степени. В клинической картине может проявляться заметным белым пятном на фоне радужки, однако чаще бывают случаи врожденной катаракты, когда данный признак отсутствует. При одностороннем поражении отмечается косоглазие, как правило, сходящееся. Иногда вместо него обнаруживают патологическое ритмическое дрожание глазного яблока. Почти у всех детей с двусторонней врожденной катарактой отмечается нистагм. Примерно в двухмесячном возрасте здоровые дети уже могут следить взглядом за предметом, но при заболевании этого не происходит, либо малыш все время поворачивается в сторону предмета только здоровым глазом.
Диагностика врожденной катаракты
Первичная диагностика проводится во время планового УЗИ-скрининга беременных женщин. Уже во втором триместре хрусталик визуализируется на УЗИ темным пятном (в норме). Бывают случаи, когда на втором УЗИ еще не удается достоверно исключить или подтвердить диагноз, и тогда это можно сделать в третьем триместре. Важно понимать, что на данном этапе диагноз невозможно подтвердить на 100%, но заболевание можно заподозрить, и статистика показывает, что метод в высокой степени достоверен.
После рождения ребенка педиатр сможет заметить только интенсивное помутнение хрусталика центральной локализации. Чаще всего диагностировать катаракту при физикальном осмотре не удается. Осмотр детского офтальмолога обязателен для всех новорожденных. Специалист сможет заподозрить и подтвердить диагноз врожденной катаракты, заметив даже незначительное нарушение проходимости света через хрусталик. Также врач обнаружит косоглазие и нистагм. Поскольку врожденная катаракта сопутствует многим внутриутробным инфекциям, обменных нарушениям, хромосомным патологиям, то при диагностике данных заболеваний ребенок будет обследоваться для исключения глазных дефектов.
Для диагностики врожденной катаракты используются следующие инструментальные методы: офтальмоскопия, щелевая биомикроскопия, УЗИ глазного яблока. Все они позволяют верифицировать изменение прозрачности хрусталика и исключить схожие по клинике заболевания. В частности, ретинопатии у детей также характеризуются ухудшением зрения и косоглазием, однако в этом случае причиной является поражение сетчатки глаза, и осмотр при помощи офтальмоскопа позволит это установить. Опухоли наружного отдела глаза могут существенно снижать зрение, как и врожденная катаракта. Дифференцировать их помогает визуальный осмотр, офтальмоскопия, методы УЗИ и рентген-диагностики.
Лечение врожденной катаракты
Консервативные методы лечения оправданы только при незначительном помутнении хрусталика. В терапии используются цитопротекторы и витамины. Однако чаще всего врожденная катаракта лечится оперативно. Хирургическое удаление необходимо провести как можно раньше, чтобы обеспечить условия для правильного развития глаз. Операция по удалению катаракты – ленсвитрэктомия – считается наименее травмоопасной в детском возрасте, поэтому проводится чаще всего. Состояние после удаления хрусталика называется афакией и требует длительного динамического наблюдения и коррекции зрения.
Афакия корригируется при помощи очков либо контактных или интраокулярных линз. Наблюдение у офтальмолога необходимо с целью исключения возможных послеоперационных осложнений, в частности, глаукомы. Несколько десятилетий назад список осложнений был более обширный, но с внедрением ленсвитрэктомии основную их часть удалось свести к минимуму. Так, крайне редко встречаются случаи отслойки сетчатки, отека роговицы, эндофтальмита и амблиопии.
Прогноз и профилактика врожденной катаракты
Современные методы хирургического лечения обеспечивают благоприятный прогноз в большинстве случаев. Удаление пораженного хрусталика в возрасте до полугода (лучше в первые недели и месяцы) и дальнейшая коррекция зрения способствуют хорошей социальной адаптации детей во взрослой жизни. Стоит отметить, что монокулярная врожденная катаракта поддается лечению намного хуже и по настоящее время дает наибольшее количество всех осложнений, связанных с этим заболеванием. Кроме того, катаракта крайне редко встречается изолированно, поэтому прогноз определяется также и сопутствующими заболеваниями: инфекциями, обменными нарушениями, хромосомными патологиями и т. д.
Профилактика врожденной катаракты проводится во время беременности. Необходимо исключить контакт женщины с инфекционными больными, минимизировать воздействие тератогенных факторов (алкоголь, курение, лучевые методы диагностики и терапии и др.). Женщинам, страдающим сахарным диабетом, показано наблюдение эндокринолога на протяжении всей беременности. Хромосомные патологии в большинстве случаев диагностируются до родов, и далее женщина уже может принять решение о прерывании беременности или осознанном вынашивании ребенка. Специфическая профилактика врожденной катаракты отсутствует.