код мкб трофобластическая болезнь
Аномалия зачатия плода (пузырный занос)
Общая информация
Краткое описание
Название протокола: Аномалия зачатия плода
Пузырный занос относится к трофобластической болезни, является ее доброкачественным вариантом. Для пузырного заноса характерно пролиферация синцитио-и цитотрофобласта, ослизнение и исчезновение сосудов стромы. При полном пузырном заносе подобные изменения захватывают все плодное яйцо, элементы эмбриона отсутствуют. При частичном ПЗ изменения трофобласта носят очаговый характер, могут сохраняться элементы эмбриона/плода[2, 3].
Частота молярной беременности примерно 3:1000 и 1:1000 [4].
Пузырный занос в 1,3 раза чаще наблюдается у подростков и в 10 раз чаще у женщин старше 40 лет.
Код (коды) по МКБ-10:
О01 Пузырный занос
О01.0 Пузырный занос классический
О01.1 Пузырный занос частичный и неполный
О01.9 Пузырный занос неуточненный
Сокращения используемые в протоколе:
АД – артериальное давление
ВОЗ – Всемирная Организация Здравоохранения
ПЗ – пузырный занос
ТН – трофобластическая неоплазма
УЗИ – ультразвуковое исследование
ХГЧ – хорионический гонадотропин
ЭКГ – электрокардиография
Дата разработки протокола: 2015 год.
Категория пациентов: беременные женщины.
Пользователи протокола: врачи общей практики, акушеры-гинекологи, онкогинекологи, врачи скорой неотложной медицинской помощи, фельдшеры.
Оценка на степень доказательности приводимых рекомендаций [1].
Таблица №1 Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация[4]:
· пузырный занос классический (полный);
· пузырный занос частичный и неполный.
Классификация ВОЗ трофобластичеких заболеваний[4]:
· предраковые: частичная и полная молярная беременность;
· злокачественные: инвазивная молярная беременность, хориокарцинома.
Гистологическая классификация [5,6]:
· полный пузырный занос;
· частичный пузырный занос;
· инвазивный пузырный занос;
· хориокарцинома;
· трофобластическая опухоль плацентарного ложа;
· эпителиоидноклеточнаятрофобластическая опухоль.
Примечание: инвазивный пузырный занос, хориокарцинома, опухоль плацентарного ложа и эпителиоидноклеточная опухоль относятся к трофобластической неоплазме (ТН).
Клиническая картина
Cимптомы, течение
Диагностические критерии:
Жалобы и анамнез [5,6,7]:
Жалобы:
· влагалищные кровянистые выделения (90%);
· отхождение элементов пузырного заноса (редко);
· боли внизу живота (35%).
Анамнез:
· задержка менструации;
· после 18-20 недель отсутствие шевеления плода (при полном ПЗ).
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Дополнительные диагностические мероприятия на амбулаторном уровне
· УЗИ органов брюшной полости (при подозрении на хориокарциному);
· рентгенография легких (при подозрении на хориокарциному)[7].
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Минимальный перечень обследования, проводимые для подготовки оперативному лечению при экстренной госпитализации (повтор минимальной обследования проводятся в случае, если дата исследований превысила более 14 суток при направлении пациента на плановую госпитализацию):
· общий анализ крови;
· общий анализ мочи;
· коагулограмма (ПТИ, фибриноген, МНО, АЧТВ);
· биохимический анализ крови (общий белок, билирубин, АлАТ, АсАТ, креатинин, остаточный азот, мочевина, сахар);
· реакция Вассермана в сыворотке крови;
· определение HBsAg в сыворотке крови ИФА-методом;
· определение суммарных антител к вирусу гепатита C в сыворотке крови ИФА-методом;
· определение группы крови по системе АВО;
· определение резус-фактора крови;
· ЭКГ.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· цветовое доплеровское картирование органов малого таза (для определения уровня инвазии);
· в случаях аномальной плаценты (подозрение на мезенхимальную гиперплазию плаценты) рекомендуется пренатальное тестирование на кариотип плода(УД-С) [9];
· УЗИ органов брюшной полости (при подозрении на хориокарциному)[9];
· рентгенография легких (при подозрении на хориокарциному) [7]
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
· сбор жалоб и анамнез;
· оценка состояния больной (АД, пульс, частота дыхания).
Инструментальные исследования:
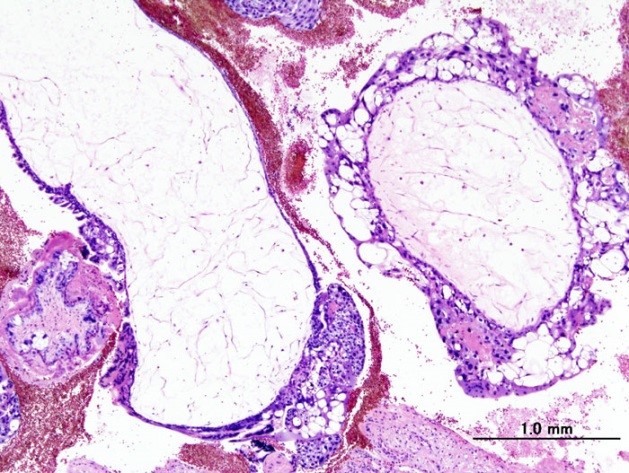
УЗИ малого таза: при полном ПЗ визуализируются увеличения матки, отсутствие эмбриона, наличие в полости матки гомогенной мелкокистозной ткани. У половины пациентов обнаруживаются двусторонние лютеиновые кисты яичников. При неполном ПЗ может определяться эмбрион (часто с признаками отставания в развитии) и очаговый отек ворсин хориона[7].
Показания для консультации узких специалистов:
· консультация онкогинеколога – при подозрении на ТН (уровень ХГЧ более 20 ООО МЕ/л в течение 4—8 недель после удаления ПЗ, наличие гистологических злокачественных изменений в биологическом материале) [4];
· консультация онколога – при подозрении на метастазы в органах;
· консультация терапевта – при подготовке к оперативному лечению пациента;
· консультация анестезиолога-реаниматолога при подготовке к оперативному лечению.
Лабораторная диагностика
Дифференциальный диагноз
| Симптомы | Нозологическая форма | |||
| Непузырный занос | Пузырный занос | Угроза прерывания беременности | Физиологическая беременность | |
| Задержка менструации | + | + | + | + |
| Кровянистые выделения из влагалища | +/- | +/-, иногда с элементами ПЗ, напоминающих плод винограда | +/- | — |
| Болевой симптом (тянущие/схваткообразные боли внизу живота) | +/- | редко | + | — |
| ХГЧ в сыворотке крови* | ниже предполагаемого срока беременности | превышает нормативные показатели в 5-10 раз | редко ниже нормы | соответствует сроку беременности |
| Бимануальное обследование | размеры матки меньше срока гестации | размеры матки обычно превышают срок гестации, консистенция матки мягкая, двусторонние кисты яичников, легко рвующиеся, | размеры матки соответствует сроку беременности | размеры матки соответствуют сроку беременности |
| Признаки раннего токсикоза и преэклампсии | Отсутствуют | более выраженные признаки раннего токсикоза, раннее начало преэклампсии | +/- | +/- |
| УЗИ | плод не визуализирует-ся | отсутствие эмбриона/плода (при полномПЗ), множество гомогенной мелкокистозной ткани, в 50% двусторонние лютеиновые кисты | плод соответствует сроку беремен-ности, утолщение | плод соответствует сроку беременности |
максимальное повышение ХГЧ в сыворотке крови при физиологической беременности в 9- 10 недели беременности (не выше 150000 мЕд/мл), затем концентрация его снижается.
Лечение
хирургическое удаление пузырного заноса из полости матки.
Немедикаментозное лечение:
Режим – I, II, III.
Диета – стол №15.
Медикаментозное лечение:
Утеротонические препараты:
· окситоцин 10 ЕД на 1000,0 растворе натри хлорид со скоростью 60 капель в минуту после опорожнения полости матки (УД–А) [11].
Антибактериальная терапия: смотреть КП «Осложнения, вызванные абортом, внематочной и молярной беременностью» протокол №10 от 4 июля 2014 г.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
· раствор натрия хлорида 0,9% 400 мл внутривенное капельное вливание при сильном маточном кровотечении.
Другие виды лечения:нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
· вакуум-эвакуация ПЗ с полости матки является методом выбора для эвакуации молярной беременности(УД-А) [4,6,7].
· ручная аспирация ПЗ с полости матки более безопаснее и сопровождается меньшей кровопотерей (УД-А) [4,6,7].
· выскабливании ПЗ с полости матки с металлической кюреткой высок риск перфорации стенки матки. Необходимо подготовить 3 шприца-эвакуатора для быстрого удаления содержимого полости матки (УД III- C) [9].
Индикаторы эффективности лечения:
· нормализация уровня ХГЧ в сыворотке крови;
· отсутствие патологических изменений органов малого таза по данным УЗИ и бимануального исследования.
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Показания для экстренной госпитализации:
· кровотечение из половых путей.
Показания для плановой госпитализации:
· беременные женщины спузырным заносом по данным УЗИ без кровотечения.
Профилактика
Дальнейшее ведение
· еженедельное исследование сывороточного уровня ХГЧ до получения 3-х последовательных отрицательных результатов, затем каждые 8 недель в течение года (УД –B)[4].
· УЗИ органов малого таза – после эвакуации ПЗ через 2 недели, далее – ежемесячно до нормализации уровня ХГ;
· обязательное ведение пациенткой менограммы не менее 3 лет после ПЗ;
· после опорожнения ПЗ рекомендуется барьерный метод контрацепции до нормативных значений ХГЧ [7];
· после нормализации значений ХГЧ гормональная контрацепция является методом выбора у большинства пациентов (УД–C)[4];
· применение ВМС не рекомендован ввиду риска перфорации матки [7];
· после снятия с диспансерного наблюдения продолжить регулярное посещение гинеколога (2 раза в год).
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Рыжкова Светлана Николаевна–доктор медицинских наук, руководитель кафедры акушерства и гинекологии факультета последипломного и дополнительного образования РГП на ПХВ «ЗКГМУ им. М. Оспанова», врач высшей категории.
2) СейдуллаеваЛайлаАлтынбековна–кандидат медицинских наук,доцент кафедры акушерства и гинекологии интернатуры АО «МУА», врач высшей категории
3) Гурцкая Гульнара Марсовна – кандидат медицинских наук, доцент кафедры общей фармакологии АО «Медицинский университет Астаны», клинический фармаколог.
Указание на отсутствие конфликта интересов: нет
Рецензенты: Калиева Лира Кабасовна– доктор медицинских наук, заведующая кафедрой акушерства и гинекологии №2, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиарова».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Трофобластическая болезнь
Заболевание представляет собой группу редких доброкачественных и злокачественных опухолей, в основе которых лежит аномальный рост и развитие трофобласта.
Что это такое
Трофобластическая болезнь — уникальная группа опухолей женского организма, возникновение которых всегда ассоциировано с беременностью. Они могут возникнуть как во время беременности, так и после её завершения независимо от срока окончания беременности и её исхода. Это может быть благополучно протекавшая беременность, завершившаяся родами, самопроизвольный выкидыш или прерывание на любом сроке беременности. При этом сроки развития заболевания могут составлять от нескольких дней до нескольких лет.
Источником трофобластических опухолей являются трофобласты – клетки, которые окружают эмбрион и участвуют в процессе его прикрепления к стенке матки, а затем – в образовании плаценты во время беременности. При чрезмерном размножении трофобластов возникает опухоль.
Частота развития данной патологии составляет не более 1 % случаев среди всех злокачественных заболеваний женских половых органов. Наиболее склонны к заболеванию женщины, у которых беременность наступила до 21 года или после 35 лет.
Уникальной особенностью этих неоплазий является высокая частота излечения даже при наличии отдаленных метастазов, при этом у большинства пациенток после завершения лечения сохраняется репродуктивная функция.
Классификация
Трофобластическая болезнь – собирательное понятие доброкачественных и злокачественных опухолей. В число первых входит морфологическое изменение, из-за которого возникает:
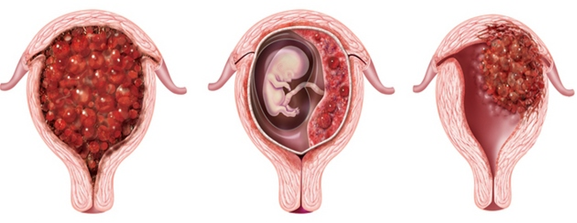
Полный пузырный занос
Эти доброкачественные опухоли диагностируются у 70 % больных, при этом как при полном, так и неполном пузырном заносе наблюдается только разрастание трофобластической ткани и превращение ворсинок хориона в пузырьки. Однако в 20 % случаев трофобласты приобретают способность к малигнизации и метастазированию. По мере распространения злокачественных клеток в окружающие ткани различают инвазивный пузырный занос, диссеминированный пузырный занос, хорионкарционому, трофобластическую опухоль плацентарного ложа и эпителиоидную трофобластическую опухоль.
 | ||
 | |
Стадии
В зависимости от степени распространения процесса различают 4 стадии заболевания:

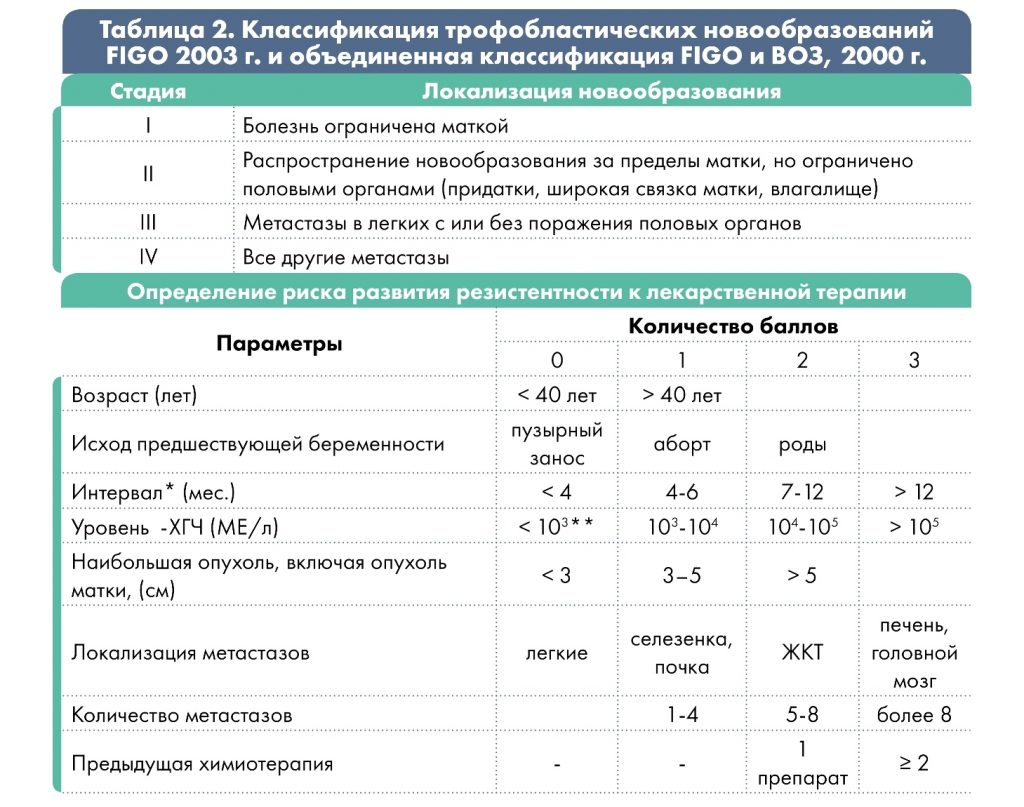
* интервал между окончанием предыдущей беременности и началом химиотерапии;
** низкий уровень β-ХГЧ может быть при трофобластической опухоли на месте плаценты.
При сумме баллов ≤ 6 – низкий риск развития резистентности опухоли; ≥ 7 баллов – высокий.
Лечение
Лечение доброкачественной опухоли невозможно без прерывания беременности. Выполняется аборт, а далее патологические ткани удаляются вакуумным аспиратором. После процедуры на протяжении месяца контролируется уровень β-ХГЧ. Женщина еженедельно сдает анализ крови, пока не получит отрицательный результат три раза подряд. Далее контрольные анализы проводятся ежемесячно в течение года. Важно после эвакуации пузырного заноса выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза.
Если анализ β-ХГЧ остаётся положительным или обнаруживается злокачественная опухоль, то пациентка нуждается в продолжении лечения. Больную следует направить в специализированный центр, имеющий опыт работы и знающий данную патологию, что крайне важно для определения прогноза и эффективности терапии.
Ведущий метод лечения – химиотерапия, которая должна быть начата в кратчайшие сроки. Основные показания для ее проведения:
Врач выбирает рекомендованную схему терапии, основываясь на особенности анамнеза и характеристики опухолевого процесса, т.е. в зависимости от группы риска резистентности опухоли к химиотерапии. Группа риска определяется по шкале FIGO (2000 г.) с учётом результатов обследования: менее 6 баллов соответствует низкому риску, 7 и более баллов – высокому риску.
Если риски рецидива заболевания минимальны, то назначается монотерапия препаратом метотрексат. При высоких рисках рецидива опухоли используется комбинация препаратов, включающих этопозид, дактиномицин, метотрексат, винкристин и циклофосафамид.
Количество циклов химиотерапии определяется индивидуально и зависит от степени снижения уровня β-ХГЧ после каждого цикла. При нормализации уровня специфического маркера дополнительно проводится 2-4 цикла химиотерапии в том же режиме для консолидации полученного эффекта.
Если опухоль приобретает резистентность и нет нормализации уровня маркера, то требуется переход к противоопухолевым препаратам второй линии, например, такие комбинации как дактиномицин, этопозид + дактиномицин + метотрексат + цисплатин или цисплатин + паклитаксел + этопозид.
В некоторых случаях прибегают к хирургическому лечению с последующим проведением адъювантной химиотерапии. Основные показания к оперативному вмешательству являются:
Лучевая терапия используется только при метастазах в головном мозге.
Прогноз
Правильное и своевременное выявление заболевания, а также адекватное лечение в настоящее время позволяют достичь 100 % ремиссии на протяжении пяти лет при простом пузырном заносе и более 90 % – при хорионкарциноме без наличия метастазов.
Повторное развитие опухоли возможно в течение первых 36 месяцев до 10 % случаев. Частота излечение рецидива составляет около 75 %.
Фертильность
После завершения лечения у большинства женщин сохраняется репродуктивная функция. Планировать повторную беременность для пациенток с I-II стадией разрешается через год после последнего цикла химиотерапии, а для больных с III-IV стадией – через полтора-два года. Такие сроки установлены с целью правильной интерпретации наступления беременности или рецидива заболевания, а также для профилактики развития аномалий плода.
Профилактика
После удаления пузырного заноса необходимо следить за уровнем β-ХГЧ, а также выполнить рентгенографию органов грудной клетки и УЗИ органов малого таза. После завершения лечения уровень β-ХГЧ определяется каждые две недели на протяжении первых трех месяцев, затем ежемесячно в течение года. В дальнейшем контрольный анализ крови проводится раз в два месяца, а еще через год – один раз в четыре месяца.
Обязательна контрацепция в течение первого года после нормализации уровня β-ХГЧ. Специалисты рекомендуют в качестве метода контрацепции выбирать комбинированные оральные контрацептивы.
Авторская публикация:
Ульрих Е. А.
Врач высшей категории онкогинекологического отделения ФГБУ «Национальный медицинский исследовательский центр онкологии им. Н.Н. Петрова» Минздрава России, доктор медицинских наук, профессор, профессор кафедры онкологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Под научной редакцией:
Берлев И. В.
Заведующий научным отделом онкогинекологии ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, заведующий кафедрой акушерства и гинекологии СЗГМУ им. И.И. Мечникова, заслуженный врач Российской Федерации, доктор медицинских наук, профессор
Под научной редакцией:
Урманчеева А. Ф.
Ведущий научный сотрудник ФГБУ «Национальный медицинский исследовательский центр онкологии им. Н.Н. Петрова» Минздрава России, заслуженный врач Российской Федерации, доктор медицинских наук, профессор, профессор кафедры онкологии ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Под научной редакцией:
Проценко С. А.
Заведующая отделением химиотерапии и инновационных технологий ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, ведущий научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации, доктор медицинских наук, профессор
Под научной редакцией:
Телетаева Г. М.
Врач-онколог отделения химиотерапии и инновационных технологий, научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, кандидат медицинских наук