код мкб дефект межжелудочковой перегородки 10 у детей
Хирургическое или интервенционное лечение дефекта межжелудочковой перегородки у детей
Общая информация
Краткое описание
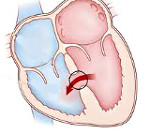
Дефект межжелудочковой перегородки – отверстие (или множественные отверстия) в перегородке между левым и правым желудочками сердца.
І. ВВОДНАЯ ЧАСТЬ
Название протокола: Хирургическое или интервенционное лечение дефекта межжелудочковой перегородки у детей.
Код протокола:
Код (-ы) МКБ-10:
Q21.0 – Врожденный дефект межжелудочковой перегородки
Дата разработки протокола: апрель 2013 года.
Сокращения, используемые в протоколе:
АлТ –аланинаминотрансфераза
АоК – аортальный клапан
АсТ – аспартатаминотрансфераза
ВПС – врожденные пороки сердца
ДКХО – детское кардиохирургическое отделение
ДМЖП – дефект межжелудочковой перегородки
ИК – искусственное кровообращение
ИФА – иммуноферментный анализ
КТ – компьютерная томография
ЛА – легочная артерия
ЛГ – легочная гипертензия
МРТ – магнитно-резонансная томография
СМЭКГ – суточное ЭКГ-мониторирование
ЭКГ – электрокардиограмма
ЭхоКГ – эхокардиография
PVR – pulmonary vascular resistance
SVR – systemic vascular resistance
Qp/Qs – отношение легочного кровотока к системному
Категория пациентов: новорожденные, грудные дети, дети до 18 лет с дефектом межжелудочковой перегородки, находящиеся на стационарном лечении.
Пользователи протокола: кардиохирурги, кардиологи, детские кардиологи, интервенционные кардиологи, неонатологи, педиатры.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация[5]:
Виды дефектов межжелудочковой перегородки:
1. Приточный
2. Перимембранозый
3. Субартериальный (подлегочный, надгребешковый, инфундибулярный)
4. Мышечный (трабекулярный)
Диагностика
ІІ. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных диагностических мероприятий
Минимум обследования при госпитализации в стационар (пациент):
1. Исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа
2. Исследование кала на яйца гельминтов
3. Консультация детского ЛОР-врача, детского стоматолога, детского кардиолога
4. Рентгенография органов грудной клетки в одной проекции
5. Мазок из зева на патфлору
6. Микрореакция или реакция Вассермана (RW)
7. HBsAg, антител к гепатиту В, С (ИФА)
8. Исследование крови на ВИЧ
9. Эхокардиография
10. ЭКГ
11. Общий анализ мочи
12. Общий анализ крови (6 параметров)
13. Определение общего белка, глюкозы, креатинина, мочевины, АлТ, АсТ – по показаниям
14. ТТГ, Т3, Т4 – при синдроме Дауна (трисомия по 21 хромосоме)
Минимум обследования при госпитализации в стационар (сопровождающее лицо):
1. Исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа
2. Исследование кала на яйца гельминтов
3. Микрореакция или реакция Вассермана (RW)
4. Флюорография
Основные диагностические мероприятия в стационаре
Основные диагностические мероприятия в стационаре:
1. Общий анализ мочи
2. Общий анализ крови
3. Биохимический анализ крови (определение общего белка, глюкозы, электролитов, АлТ, АсТ, С-реактивного белка, мочевины, креатинина, билирубина)
4. Коагулограмма (протромбиновое время, фибриноген, фибриноген, МНО, АЧТВ, агрегация тромбоцитов)
5. Определение группы крови и резус – фактора
6. ЭКГ
7. Эхокардиография (трансторакальная)
8. Обзорная рентгенография органов грудной клетки
9. Микробиологическое исследование (мазок из зева), чувствительность к антибиотикам
Дополнительные диагностические мероприятия:
10. МРТ
11. Эхокардиография (чрезпищеводная)
12. Мультислайсная КТ-ангиография
13. Катетеризация полостей сердца
14. Холтеровское мониторирование
15. Нейросонография
16. ИФА, ПЦР на внутриутробные инфекции, гепатиты В,С
17. УЗИ органов брюшной полости, забрюшинного пространства, плевральной полости
18. ФГДС
19. Pro-BNP
20. КЩС
21. Кровь на стерильность и гемокультуру
22. Кал на дисбактериоз
Диагностические критерии
Жалобы и анамнез: одышка при нагрузке, частые легочные инфекции, симптомы прогрессирующей сердечной недостаточности, отставание в физическом развитии.
Физикальное обследование:
Внешний осмотр и пальпация: Систолическое дрожание вдоль нижней половины левого края грудины. Деформация грудной клетки («сердечный горб») при больших ДМЖП и значительной дилатации ЛЖ.
Аускультация: У лиц c ЛГ отмечается значительное преобладание легочного компонента II тона, что определяется как акцент II тона в точке аускультации ЛА средней или высокой интенсивности (3-5/6) голосистолический или ранний систолический шум сброса крови через ДМЖП вдоль нижней половины левого края грудины. У пациентов с подартериальным ДМЖП может выслушиваться диастолический шум недостаточности аортального клапана из-за образования «грыжи» полулунных створок. У пациентов с ЛГ в проекции ЛА может выслушиваться диастолический шум гемодинамической недостаточности клапана ЛА на фоне ее выраженной дилатации (шум Грехема-Стилла).
Лабораторные исследования: изменения не специфичны.
Инструментальные исследования:
ЭКГ: гипертрофия ЛЖ, электрическая ось сердца
Обзорная рентгенография органов грудной клетки: тень сердца увеличена, удлинение сердечной тени в переднезадней проекции, имеет место центральное и периферическое усиление сосудистого рисунка легких, легочная артерия расширена.
Эхокардиография: Позволяет определить место дефекта и величину лево-правого шунта: перерыв изображения межжелудочковой перегородки, лево-правый (иногда право-левый) сброс крови при цветном допплеровском исследовании, дилатация ЛЖ, ПЖ различной степени, дилатация ЛА и межжелудочковый градиент.
КТ-ангиография/МРТ: по показаниям для выявления сопутствующих ВПС.
Катетеризация полостей сердца: по показаниям для расчета гемодинамических параметров, определения операбельности.
Показания для консультации специалистов
Показанием для консультации специалистов является наличие у пациента сопутствующих патологий других органов и систем за исключением ССС. Консультация может осуществляться как в до-, так и в послеоперационном периоде.
Дифференциальный диагноз
Дифференциальный диагноз:
1. Открытый артериальный проток с легочной гипертензией.
2. Инфундибулярный стеноз легочной артерии.
3. Митральная недостаточность.
4. Субаортальный стеноз аорты.
5. Функциональный шум (дисфункция хорд митрального клапана).
6. Атриовентрикулярный септальный дефект.
7. Двойное отхождение магистральных сосудов от правого желудочка.
8. Умеренный или тяжелый субаортальный стеноз.
Основным диагностическим методом верификации ДМЖП является трансторакальная эхокардиография. Этот же метод исследования является основным для проведения дифференциального диагноза между приведенными ниже клиническими диагнозами.
Лечение
Цели лечения
Закрытие ДМЖП и профилактика развития осложнений.
Тактика лечения
Определение критериев операбельности, исключение сопутствующей патологии препятствующих оперативному вмешательству, профилактика осложнений послеоперационного периода. Предоперационная подготовка: дообследование, установление точного диагноза, выявление сопутствующей патологии, коррекция последней, выбор способа хирургического лечения, проведение операции, послеоперационное ведение. При возможности одномоментная радикальная коррекция после определения оптимальных сроков для коррекции данного порока, либо установка окклюдера при интервенционном лечении.
Немедикаментозное лечение: режим постельный, диета.
Медикаментозное лечение
При наличии сердечной недостаточности – терапия сердечной недостаточности. Препараты выбора сердечные гликозиды в сочетании с диуретиками и ингибитором АПФ (дигоксин 5-10 мкг/кг/сутки в 2 приема, верошпирон 2-4 мг/кг/сутки, гипотиазид 2-4 мг/кг/сутки, эналаприл 0,1 мг/кг/сутки).
Другие виды лечения: Интервенционное лечение.
Эндоваскулярная окклюзия, как современный метод, может быть использован у детей с весом >10 кг, имеющих трабекулярный ДМЖП.
Эндоваскулярная окклюзия может быть использована при наличии перимембранозного ДМЖП с достаточным расстоянием от аортального и трехстворчатого клапанов, а также – от зоны проводящей системы.
Операция Мюллера (бэндинг) показана при наличии множественных ДМЖП по типу «швейцарского сыра» (класс I); наличии очень больших ДМЖП по типу единственного желудочка (класс IIа); у младенцев с весом 1,5:1: операция в возрасте 2-4 лет.
— Небольшой отточный ДМЖП ( 10 единиц Вуда и с отношением легочного сосудистого сопротивления к системному сосудистому сопротивлению >0,5 повсеместно признаются неоперабельными. При определении операбельности у пациентов с данными, находящимися в промежутке между вышеперечисленными значениями, следует опираться на данные, полученные во время проб с вазодилататорами (учитывая возможную погрешность) и на клинические данные (возраст пациента, размеры тени сердца на рентгенограмме и т.д.). Такие случаи следует обсуждать со специализированными центрами.
Таблица 1 – Уровень сложности по базовой шкале Аристотеля
| Процедура, операция | Сумма балов (базовая шкала) | Уровень сложности | Смертность | Риск осложнений | Сложность |
| Пластика дефекта межжелудочковой перегородки с помощью заплаты | 6.0 | 2 | 2.0 | 2.0 | 2.0 |
| Пластика множественных дефектов межжелудочковой перегородки | 9.0 | 3 | 3.0 | 2.5 | 3.5 |
| Бэндинг легочной артерии | 6.0 | 2 | 2.0 | 2.0 | 2.0 |
| Баллы БША | Смертность | Риск осложнений. Длительность пребывания в ОИТ | Сложность |
| 1 | 0-24часов | Элементарная | |
| 2 | 1-5% | 1-3 дней | Простая |
| 3 | 5-10% | 4-7 дней | Средняя |
| 4 | 10-20% | 1-2 недели | Существенная |
| 5 | >20% | >2 недель | Повышенная |
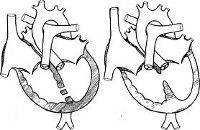
Виды хирургической коррекции:
1. Пластика дефекта заплатой из аутоперикарда
2. Пластика дефекта заплатой из ксеноперикарда
3. Пластика дефекта синтетической заплатой
4. Сужение легочной артерии
5. Пластика дефекта фенестрированной заплатой из аутоперикарда либо ксеноперикарда, либо синтетической заплатой Gortex.
Выбор материала для заплаты определяется оперирующим хирургом.
Результат считается удовлетворительным при отсутствии значительных жалоб. Аускультативно имеется незначительный систолический шум по левому краю грудины, по данным ЭХОКГ – имеется резидуальный (межшовный) дефект допустимых размеров, с высоким межжелудочковым градиентом, нет жидкости в перикарде, плевральных полостях.
Результат считается неудовлетворительным при сохраняющейся клинике сердечной недостаточности, Аускультативно – глухость тонов, имеется систолический шум по левому краю грудины, по данным ЭХОКГ – имеется резидуальный дефект с большим лево-правым шунтом, с низким межжелудочковым градиентом, наличие жидкости в перикарде, плевральных полостях. Наличие нестабильности грудины. Показана повторная операция.
Профилактические мероприятия: не предусмотрены.
Дальнейшее ведение
Длительность наблюдения пациентов с корригированным ДМЖП при отсутствии нарушений гемодинамики составляет 1-2 года. Перед снятием с учета выполняются ЭКГ, ультразвуковое исследование сердца. Пациенты с исходной ЛГ II-III степени наблюдаются не менее 5 лет для исключения прогрессирования легочной гипертензии. При необходимости проводится медикаментозная терапия легочной гипертензии с увеличением сроков наблюдения. Профилактика бактериального эндокардита, преходящей атриовентрикулярной блокады: необходимо длительное наблюдение без ограничения сроков (ЭКГ 1 раз в 6 месяцев, СМЭКГ). В случае регистрации в послеоперационном периоде непродолжительной атриовентрикулярной блокады СМЭКГ должно проводиться 1 раз в год. Профилактика эндокардита проводится по показаниям в первые 6 месяцев или более после хирургической коррекции порока, в случае наличия резидуальных шунтов в МЖП.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: Нормализация внутрисердечной гемодинамики, исчезновение симптомов сердечной недостаточности, отсутствие признаков острого воспаления, первичное заживление послеоперационной раны.
Дефект межжелудочковой перегородки (Q21.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Выделяют четыре возможные локализации дефекта межжелудочковой перегородки (ДМЖП):
Этиология и патогенез
Формирование сердца с камерами и крупными сосудами происходит к концу первого триместра. Основные пороки развития сердца и крупных сосудов связаны с нарушением органогенеза на 3-8 неделе развития плода.
Приблизительно ко второму месяцу жизни ребенка снижаются толщина мышечной стенки, сосудистое сопротивление и давление в МКК (до 20-30 мм.рт.ст.). Давление в правом желудочке становится меньше, чем в левом, что приводит к сбросу крови слева направо, а значит и шуму.
Эпидемиология
Факторы и группы риска
Факторы риска, влияющие на формирование врожденных пороков сердца у плода
Семейные факторы риска:
— наличие детей с врожденными пороками сердца (ВПС);
— наличие ВПС у отца или ближайших родственников;
— наследственные заболевания в семье.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Дефект межжелудочковой перегородки у плода
У некоторых детей выслушивается очень нежный систолический шум, который лучше определяется в положении лежа. При физической нагрузке шум значительно уменьшается или даже полностью исчезает. Это объясняется тем, что благодаря мощному сокращению мышц сердца при нагрузке, отверстие в межжелудочковой перегородке у детей полностью закрывается и поток крови через него завершается. Признаков сердечной недостаточности при болезни Толочинова-Роже нет.
В зависимости от степени нарушения гемодинамики наблюдается очень большая вариабельность клинического течения ДМЖП у детей, которая требует различного терапевтического и хирургического подхода к таким детям.
Диагностика
3. Катетеризация сердца проводится при высоком легочном артериальном давлении (по результатам ЭхоКГ) для определения легочного сосудистого сопротивления.
Дифференциальный диагноз
Осложнения
Лечение
Для детей, поддающихся терапии, возможна отложенная операция. Хирургическое лечение, как правило, не показано детям с маленькими ДМЖП, достигшим шести месяцев без признаков сердечной недостаточности, легочной гипертензии или задержки развития. Коррекция порока обычно не показана при соотношении легочного и системного кровотоков (Qp/Qs) менее чем 1,5:1,0.
Прогноз
Во внутриутробном периоде дефект межжелудочковой перегородки не влияет на гемодинамику и развитие плода поскольку давление в желудочках равное и большого сброса крови не возникает.
Раннее ухудшение состояния ребенка после рождения маловероятно, поэтому родоразрешение в специализированном учреждении не является обязательным. Порок относится ко 2-й категории тяжести.
В постнатальном периоде:
— при небольших дефектах течение благоприятное, совместимое с длительной активной жизнью;
— при больших ДМЖП возможна гибель ребенка в первые месяцы жизни; критические состояния в этой группе развиваются у 18-21% больных, но в настоящее время летальность на первом году жизни не превышает 9%.
Профилактика
Профилактика возникновения врожденных пороков сердца (ВПС) очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди людей, относящихся к группе повышенного риска заболевания. К примеру, в случае, когда 3 человека, состоящие в прямом родстве, имеют ВПС, вероятность появления следующего случая составляет 65-100% и беременность не рекомендуется. Нежелателен брак между двумя людьми с ВПС. Помимо этого необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, которая может привести к развитию ВПС.
Профилактика неблагоприятного развития ВПС:
— своевременное выявление порока;
— обеспечение надлежащего ухода за ребенком с ВПС;
— определение оптимального метода коррекции порока (чаще всего, это хирургическая коррекция).
Обеспечение необходимого ухода является важной составляющей в лечении ВПС и профилактике неблагоприятного развития, так как около половины случаев смерти детей до 1-го года во многом обуславливаются недостаточно адекватным и грамотным уходом за больным ребенком.
Специальное лечение ВПС, (в том числе, кардиохирургическое) должно проводиться в наиболее оптимальные сроки, а не немедленно по выявлению порока, и не в самые ранние сроки. Исключение составляют только критические случаи угрозы жизни ребенка. Оптимальные сроки зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки – врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба». Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ. При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства.
МКБ-10
Общие сведения
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови. В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Причины дефекта межжелудочковой перегородки
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр.). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Особенности гемодинамики при дефекте межжелудочковой перегородки
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Классификация дефекта межжелудочковой перегородки
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют:
Симптомы дефекта межжелудочковой перегородки
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия, расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия. В нижних отделах легких выслушиваются застойные хрипы.
Диагностика дефекта межжелудочковой перегородки
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография.
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии. У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW). Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины.
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики. Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца. Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС.
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией.
Лечение дефекта межжелудочковой перегородки
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком. В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте. В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет.
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов.
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным. К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и др.) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки.
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте.
Течение беременности при дефекте межжелудочковой перегородки
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка. Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности. У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца.
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания.
Прогноз при дефекте межжелудочковой перегородки
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет. При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений.
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни. Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере. Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита.