код 111 в медицине расшифровка
О сердце
Слово «гипертензия» в буквальном смысле переводится с латинского как «сверхнапряжение». Какие стадии и степени есть у гипертензии и сколько факторов риска влияет на ее развитие — подробно в нашей статье.
Классификации гипертензии и разница между ними
Врачи различают три степени и три стадии заболевания. Эти понятия часто путают, однако между ними есть существенная разница.
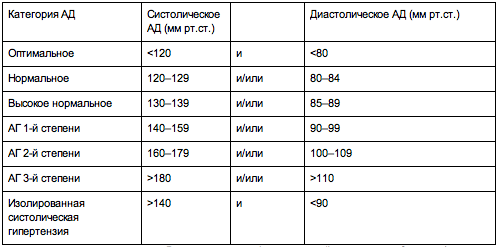
Степени артериальной гипертензии
Это классификация по уровням артериального давления (АД): верхнего (систолического) и нижнего (диастолического).
Расширенная классификация уровней артериального давления (в соответствии с Национальными клиническими рекомендациями по лечению гипертонии). Считать кровяное давление «чисто техническим показателем» ошибочно: чем выше его постоянный уровень, тем серьезнее ситуация
Стадии артериальной гипертензии
Здесь деление на категории идет уже по серьезности изменений в организме: насколько выражены эти изменения и как сильно страдают органы-мишени — кровеносные сосуды, сердце и почки. Их поражение — отдельный критерий для оценки риска.
Термин «гипертоническая болезнь» предложен Г.Ф.Лангом в 1948 г. и соответствует термину «эссенциальная гипертензия» (гипертония), который используется в зарубежных странах.
На любой из стадий заболевания давление также может соответствовать любой степени — от первой до третьей. Это очень индивидуально, поэтому, помимо показателей на тонометре, следует ориентироваться на данные обследования. Конкретные показатели всегда принимаются во внимание при назначении терапии, рекомендациях и прогнозах.
Артериальная гипертензия Ⅰ стадии
При регулярном посещении врача и соблюдении правил жизни гипертоника не требует серьезного медицинского вмешательства, если нет ухудшения здоровья.
Прогноз зависит от уровня АД и количества факторов риска: курение, ожирение, уровень холестерина и т.д.
Артериальная гипертензия Ⅱ стадии
Если вовремя не скорректировать процесс лекарственными препаратами, болезнь может прогрессировать и перейти в третью стадию. Избежать этого можно лишь одним способом: контролировать состояние своей сердечно-сосудистой системы и регулярно проходить обследование.
Артериальная гипертензия Ⅲ стадии
В этом состоянии требуются препараты не только для снижения давления, но и для лечения сопутствующих заболеваний. Рекомендация актуальна и для первых двух стадий гипертонической болезни, если у пациента диагностирован диабет, болезни почек или другие патологии.
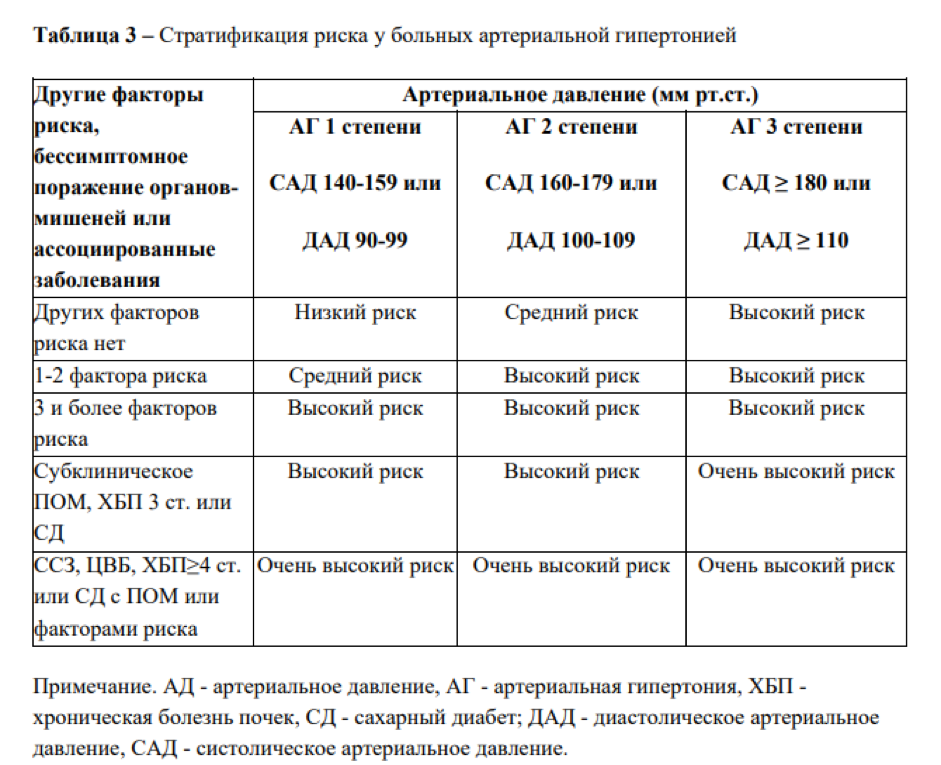
Артериальная гипертензия — 4 группы риска
Чтобы уберечь сердце и сосуды от поражения и не пропустить состояние, когда будет уже поздно, нужно знать, от каких факторов зависит течение болезни.
4 группы факторов риска:
Между факторами риска и классификацией по тяжести заболевания есть прямая связь. Наглядно она показана в Национальных Клинических Рекомендациях Минздрава РФ «Артериальная гипертония у взрослых».
Для определения своей группы риска нужно знать уровень АД и стадию заболевания.
Группы высокого и очень высокого риска
Эти состояния считаются самыми серьезными и требуют особого внимания.
При сочетании более трех факторов риска и артериальной гипертензии 2 степени пациент попадает в группу высокого риска. Также к ней относятся все, у кого существенно выражен хотя бы один показатель из следующих:
повышение уровня общего холестерина от 8 ммоль/л (310 мг/дл),
гипертония третьей степени (систолическое артериальное давление выше или равно 180 мм рт. ст., диастолическое — выше 110 мм рт.ст.),
хроническая болезнь почек третьей стадии,
гипертрофия левого желудочка,
сахарный диабет без поражения органов-мишеней.
К группе очень высокого риска относят пациентов с любым из следующих факторов:
Атеросклеротические заболевания сердца и сосудов, подтвержденные клинически или в ходе визуализирующих исследований (АССЗ). Это может быть стабильная стенокардия, коронарная реваскуляризация (аортокоронарное шунтирование и другие процедуры реваскуляризации артерий), инсульт и транзиторные ишемические атаки, ранее перенесенный острый коронарный синдром (инфаркт или нестабильная стенокардия), а также заболевание периферических артерий. Обязательно учитываются результаты визуализирующих исследований, значимые для прогноза клинических событий: значительный объем бляшек на коронарных ангиограммах или сканах компьютерной томографии (многососудистое поражение коронарных артерий со стенозом двух основных эпикардиальных артерий более чем на 50 %) или по результатам УЗИ сонных артерий.
Сахарный диабет с поражением органов-мишеней, или наличием как минимум трех значимых факторов риска из указанных в следующей части статьи, сюда же приравнивается сахарный диабет первого типа ранней манифестации и длительного течения (более 20 лет).
Артериальная гипертензия (гипертоническая болезнь) у детей
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Большинство исследователей разделяют мнение, что условия для возникновения сердечно-сосудистых заболеваний у взрослых существуют уже в детском и подростковом возрасте. В связи с недостаточной эффективностью профилактических программ у взрослых необходимы поиск новых превентивных мероприятий и проведение их в более молодых возрастных группах.
Код по МКБ-10
Код по МКБ-10
Причины артериальной гипертензии у детей
У детей до 10 лет повышение артериального давления чаще обусловлено почечной патологией. У старших детей АД повышается в период полового созревания (в 12-13 лет у девочек и в 13-14 лет у мальчиков), при ожирении, наличии вегетативной дисфункции, гипертрофии левого желудочка, повышенном уровне холестерина и триглицеридов.
Причины артериальной гипертензии у детей и подростков
Нозологическая форма, синдром
Гипертиреоз, гиперпаратиреоз, синдром Кушинга, первичный гиперальдостеронизм и др.
Неврозы, психогенные и нейровегетативные расстройства
Ширина манжеты для детей (рекомендация ВОЗ)

Симптомы артериальной гипертензии у детей
Внезапное и значительное повышение АД, которое сопровождается яркой клинической картиной, принято называть гипертоническим кризом. Чаще доминирует неврологическая симптоматика в виде головной боли, «мушек» или пелены перед глазами, парестезий, тошноты, рвоты, слабости, проходящих парезов, афазии и диплопии.
Принято различать нейровегетативный криз (1-го типа, адреналовый) и водно-солевой (криз 2-го типа, норадреналовый). Для криза 1-го типа характерны внезапное начало, возбуждение, гиперемия и влажность кожи, тахикардия, учащенное и обильное мочеиспускание, преимущественное повышение систолического АД с увеличением пульсового. При 2-м типе криза наблюдаются постепенное начало, сонливость, адинамия, дезориентированность, бледность и одутловатость лица, общая отечность, преимущественное повышение диастолического АД с уменьшением пульсового.
Криз, который сопровождается судорогами, называют также эклампсией. Больные вначале жалуются на пульсирующую, острую, распирающую головную боль, наблюдаются психомоторное возбуждение, многократная рвота без облегчения, внезапное ухудшение зрения, потеря сознания и генерализованные тонико-клонические судороги. Закончиться такой приступ может кровоизлиянием в мозг, смертью больного. Обычно такие приступы регистрируются при злокачественных формах гломерулонефрита и в терминальной стадии ХПН.
Где болит?
Что беспокоит?
Методика определения и оценки величины артериального давления
Артериальное давление обычно измеряют с помощью сфигмоманометра (ртутного или анероидного) и фонендоскопа (стетоскопа). Цена делений шкалы сфигмоманометра (ртутного или анероидного) должна составлять 2 мм рт.ст. Показания ртутного манометра оценивают по верхнему краю (мениску) ртутного столбика. Определение артериального давления при помощи ртутного манометра считают «золотым стандартом» среди всех методов измерения артериального давления с использованием других устройств, поскольку оно наиболее точное и надежное.
Повышенное артериальное давление выявляется при профилактических медицинских осмотрах в среднем у 1-2 % детей в возрасте до 10 лет и у 4,5-19 % детей и подростков в возрасте 10-18 лет (Е. И. Волчанский, М. Я. Ледяев, 1999). Однако гипертоническая болезнь развивается в дальнейшем лишь у 25-30 % из них.
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение артериальной гипертензии у детей
Основными антигипертензивными препаратами являются диуретики, бета-адреноблокаторы, антагонисты кальция, ингибиторы ангиотензинпревращающий фермент (АПФ), антагонисты ангиотензина II и а-адреноблокаторы.
При эссенциальной АГ (включая вегетососудистую дистонию) можно назначать:
Лечение при гипертоническом кризе у детей
При остром приступе артериальной гипертензии (кризе) необходимо снижение АД в течение 1-2 ч до «рабочего» давления (только при эклампсии скорость снижения АД может быть увеличена, хотя и это небезопасно). Из-за угрозы ортостатического коллапса больным необходим строгий постельный режим не менее 2 ч после введения одного из следующих препаратов:
Лечение при феохромоцитоме
При эклампсии на фоне ОПН или ХПН назначают:
При отсутствии эффекта необходимы срочная гемофильтрация, гемодиализ.
В большинстве случаев при повышении у детей АД врач располагает достаточным временем, чтобы подобрать наиболее эффективный препарат, оценив его действие. Неотложные мероприятия требуются при выявлении у пациентов угрозы развития или явной симптоматики эклампсии (гипертония + судорожный синдром). Но и в данном случае не следует применять сразу весь перечисленный спектр препаратов. С учетом оценки результатов предшествующих лечебных воздействий врач строит программу по принципу «шаг за шагом», стремясь к снижению АД не до пресловутой «нормы», а до наиболее приемлемой за последнее время величины, к которой больной адаптировался в ходе болезни. Важно помнить, что резкое падение АД (в 2 раза и более) может вызвать ишемию мозга, почек и новый виток гипертензии, способный обусловить ОСН.
Гипертензивная болезнь сердца, осложненная сердечной недостаточностью
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Сердечная недостаточность – симптомокомплекс, характеризующийся слабостью, одышкой, задержкой жидкости, который развивается вследствие различных заболеваний сердечно-сосудистой системы, приводящих к:
— неспособности сердца перекачивать кровь со скоростью, необходимой для удовлетворения метаболических потребностей тканей, или же обеспечению этих потребностей только при повышенном давлении наполнения;
— хронической гиперактивации нейрогормональных систем.
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация ВОЗ/МОАГ 1999 г.
Категории нормального АД:
— оптимальное АД
Степень 1
САД 140-159
ДАД 90-99
Степень 2
САД 160-179
ДАД 100-109
Степень 3
САД >180
ДАД >110
Классификация гипертонического сердца (Frohlich, 1987 г.)
— 1 стадия – отсутствуют клинические признаки гипертонического сердца, но с помощью специальных методов исследования выявляются признаки повышенной нагрузки на миокард, увеличение потребности миокарда в кислороде и напряжения миокарда, ранние признаки нарушения диастолической функции миокарда левого желудочка, в частности, в снижение индекса опорожнения левого предсердия.
— 2 стадия – увеличение левого предсердия (по данным ЭКГ и ЭХОКГ).
— 3 стадия – развитие гипертрофии левого желудочка (по данным ЭКГ, ЭХОКГ, рентгенографии), при этом отсутствуют клинические признаки недостаточности кровообращения.
— 4 стадия – развитие сердечной недостаточности вследствие прогрессирования гипертонической болезни сердца, часто присоединяется ишемическая болезнь сердца.
| Функциональные классы ХСН (могут изменяться на фоне лечения) | Стадии ХСН (меняются на фоне лечения) |
| I ФК | I стадия |
| Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиением. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой |
в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением.
нагрузками сопровождается появлением симптомов.
физической активности.
Степени
Описание
Диастолическая дисфункция левого желудочка
Диастолическая дисфункция левого желудочка в сочетании с его
Застойная сердечная недостаточность (выраженная одышка, Rtg –
признаки отека легких, что соответсвует ХСН III-IV ФК) при
нормальной фракции выброса левого желудочка (50% и больше)
Застойная сердечная недостаточность с низкой фракцией выброса
левого желудочка (меньше 50%)
| Факторы риска сердечно-сосудистых заболеваний | Поражение органов-мишеней | Сопутствующие (ассоциированные) клинические состояния |
| 1. Используемые для стратификации риска: — Величина САД и ДАД (степень 1-3) — Возраст: — мужчины >55 лет — женщины > 65лет — Курение — Уровень общего холестерина в крови >6,5 ммоль/л — Сахарный диабет — Семейные случаи раннего развития сердечно-сосудистых заболеваний 2. Другие факторы, неблагоприятно влияющие на прогноз*: — Сниженный уровень холестерина ЛПВП — Повышенный уровень холестерина ЛПНП — Микроальбуминурия (30-300 мг/сут) при сахарном диабете — Нарушение толерантности к глюкозе — Ожирение — Сидячий образ жизни — Повышенный уровень фибриногена в крови — Социально- экономические группы с высоким риском — Географический регион высокого риска | — Гипертрофия левого желудочка (ЭКГ, ЭхоКГ, рентгенография) |
— Протеинурия и/или
небольшое повышение
креатинина плазмы (106 –
177 мкмоль/л)
— Ультразвуковые или
рентгенологические
признаки атеросклеротического
поражения сонных, подвздошных и бедренных
артерий, аорты
— Генерализованное или
очаговое сужение артерий
сетчатки
заболевания:
— Ишемический инсульт
— Геморрагический
инсульт
— Транзиторная
ишемическая атака.
Заболевания сердца:
— Инфаркт миокарда
— Стенокардия
— Реваскуляризация
коронарных сосудов;
— Застойная сердечная
недостаточность.
Заболевания почек:
— Диабетическая
нефропатия
— Почечная недостаточность
(креатинин > 177мкмоль/л).
Сосудистые заболевания:
— Расслаивающая
аневризма
— Поражение
периферических
артерий с клиническими
проявлениями.
— Выраженная
гипертоническая
ретинопатия
— Геморрагии или
экссудаты;
— Отек соска
зрительного нерва.
Диагностика
Критерии диагностики:
1. Подтверждение наличия АГ и установление ее стабильности (повышении АД выше 140/90 мм.рт.ст. у больных неполучающих регулярную гипотензивную терапию в результате как минимум трех измерений в различной обстановке).
2. Исключение вторичной артериальной гипертонии.
3. Стратификация риска АГ (определение степени повышения АД, определение устранимых и неустранимых факторов риска, поражения органов-мишеней и ассоциированных состояний).
4. Выявление заболеваний, приводящих к развитию сердечной недостаточности на фоне АГ: перенесенный инфаркт миокарда, стенозирующий атеросклероз коронарных артерий, сахарный диабет, тяжелые инфекции, пароксизмальная мерцательная аритмия и трепетание предсердий.
5. Симптомы сердечной недостаточности: одышка, сердцебиение, повышенная утомляемость, задержка жидкости в организме.
7. ЭХОКГ-признаки сердечной недостаточности – укорочение миокарда в средней части левого желудочка, снижение фракции выброса меньше 40%. Рентгенологические признаки застойных явлений в легких.
Перечень основных диагностических мероприятий:
Лечение
Тактика лечения
2. Физическая реабилитация (ходьба или велотренинг). Нагрузка строго дозирована и индивидуальна. Расчет нагрузки: 30-60 мин активных занятий при ЧСС, составляющей 75% максимальной. Применение данного метода повышает толерантность к нагрузкам, аэробную способность организма и переносимость лекарственных средств.
3. Психологическая и социальная реабилитация.
4. Медикаментозная терапия.
4.1 Снижение АД
4.2 Разгрузка сердца: объемная – диуретики.
Диуретики необходимо применять с ИАПФ, использовать вместе с антагонистами альдостерона, назначать ежедневно в минимальных дозах, позволяющих добиться необходимого положительного диуреза (для активной фазы лечения +800 мл).
Гидрохлортиазид. Назначается в дозах по 50-100 мг/сут утром. Максимальная доза 200 мг/сут. Препарат принимается ежедневно или через день. Возможны кратковременные перерывы (3-5 дней).
Фуросемид. Доза устанавливается индивидуально в каждом конкретном случае. В процессе лечения режим дозирования корригируется в зависимости от величины диуретического эффекта и динамики состояния больного. При приеме внутрь средняя начальная доза 40-80 мг/сут, поддерживающая 20-40 мг/сут. При необходимости быстрого улучшения самочувствия препарат вводится в/в или в/м, начальная доза 20-50 мг. При одновременном приеме с ИАПФ препараты калия не назначаются.
4.4 Миокардиальная – бета-адреноблокаторы (метопролол). Применяют только дополнительно к ИАПФ. Назначают терапию с 1/8 средней терапевтической дозы (для метопролола 12,5 мг). Дозу повышают медленно (в 2 раза, не чаще чем через 2 недели) до достижения оптимальных суточных доз (для метопролола до 200 мг/сутки).
Кардиотонические средства (сердечные гликозиды) при ХСН уменьшают выраженность симптоматики, заболеваемость (число госпитализаций в связи с обострением ХСН) и не влияют на прогноз. Назначаются в малых дозах (дигоксин до 0,25 мг/сутки) при мерцательной аритмии и трепетании предсердий. При синусовом ритме назначать с осторожностью и в малых дозах.
Перечень дополнительных лекарственных средств:
1. Статины (симвастатин).
Вспомогательные лекарственные средства эффект которых и влияние на прогноз больных не доказаны, но их применение диктуется определенными клиническими ситуациями.
2. Периферические вазодилататоры (нитраты) не являются средствами лечения ХСНА. Назначают только при сопутствующей стенокардии, когда есть уверенность, что именно они избавляют пациента от приступов стенокардии.
3. Нитроглицерин – быстродействующие формы: под язык 0,3-0,6 мг, табл. и капс., повторяют по потребности. Принимают внутрь, не разжевывая, запивая водой, лучше после еды, 1-2 табл. (капс.) 2 раза/сут. (обычно утром и в полдень), в отдельных случаях до 4 раз/сут, но не более 12 табл. в день. Может применяться в виде аэрозоля для сублингвального применения, 1-2 дозы (0,4-0,8 мг) под язык. Нитроглицерин в/в инфузионно 5-200 мкг/мин (титруется с учетом изменения САД, которое должно быть больше 90мм.рт.ст.). Дозу повышают до получения желаемого гемодинамического эффекта или побочных проявлений (головная боль, тошнота). Необходим мониторинг АД.
4. Изосорбида динитрат – внутрь, не разжевывая, запивая водой, лучше после еды. Кратность зависит от длительности действия: таблетки средней продолжительности действия 3-4 раза в день по 1-30 мг на прием; препараты пролонгированного действия 20 мг 2-3 раза в сутки, препараты пролонгированного действия 40 и 60 мг 2 раза в сутки, препараты пролонгированного действия 120 мг 1 раз в сутки. Аэрозоль для сублингвального приема в положении сидя 1-3 дозы (1.25-3.75 мг) п/я. Лекарственные формы для наклеивания на десну 20-40 мг 1-3 раза в сутки. В/в инфузионно 2-10 мг/ч. и более (титруется с учетом изменения САД, которое должно быть больше 90мм.рт.ст.).
5. Блокаторы кальциевых каналов (амлодипин) назначают дополнительно к ИАПФ при клапанной регургитации и легочной гипертензии. Начальная доза составляет 5 мг 1 раз в сутки, средняя поддерживающая доза 10 мг/сут.
6. Антиаритмические средства (амиодарон) применяют при опасных для жизни желудочковых аритмиях. Внутрь в течение 1-й недели 200 мг 3 раза в сутки, в течение 2-й недели 200 мг 2 раза в сутки, далее уменьшение дозы до поддерживающей 100-400 мг в сутки. В/в инфузия: 5-7 мк/кг за 20-120 мин. под контролем ЭКГ и АД, при необходимости продолжение инфузии 1.2-1,8 г/сут. (Предлагается включить данный препарат в список жизненно важных препаратов как препарат выбора для купирования пароксизмальных наджелудочковых и желудочковых тахикардиях, мерцательной аритмии, желудочковой тахикардии и фибрилляции желудочков. Высокоэффективен как средство первичной и вторичной профилактики внезапной аритмической смерти у постинфарктных больных и при ХСНА).
7. Ацетилсалициловая кислота по 75-160 мг 1 раз в сутки.
Перечень основных медикаментов:
1.*Гидрохлортиазид 25 мг, табл.
2. *Фуросемид 40 мг, табл.
3. *Эналаприл 2,5 мг, 10 мг, табл.
4. *Периндоприл 4 мг, табл.
5. *Лизиноприл 2,5 мг, 5 мг, 10 мг, 20 мг табл.
6. *Спиронолактон 25 мг, 50 мг, табл.
7. *Дигоксин 62,5 мкг, 250 мкг, табл.
8. Моэксиприл 7,5 мг, 15 мг, табл.
Перечень дополнительных медикаментов:
1. Эпросартан 300 мг, табл.
2. *Ацетилсалициловая кислота 100 мг, 500 мг табл.
3. Симвастатин 5-80 мг, табл.
4.*Ловастатин 10 мг, 20 мг, 40 мг, табл.