гиперспленизм код по мкб 10
Гиперспленизм: причины, симптомы, диагностика, лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Код по МКБ-10
Причины гиперспленизма
Гиперспленизм является вторичным процессом, который может быть обусловлен спленомегалией, вызванной самыми разнообразными причинами.

Что нужно обследовать?
Как обследовать?
Лечение гиперспленизма
Лечение направлено на основное заболевание. Однако, если гиперспленизм является единственной, наиболее серьезной манифестацией заболевания (например, болезнь Гоше), может быть показано проведение абляции селезенки путем спленэктомии или лучевой терапии. Поскольку интактная селезенка обладает защитными функциями против инфекций с инкапсулированными бактериями, спленэктомии следует избегать, если это возможно, а больных, подвергнутых спленэктомии, необходимо вакцинировать против инфекций, вызываемых Streptociccus pneumoniae, Neisseria meningitidis, Haemophilus influenzae. После спленэктомии больные особенно чувствительны к развитию тяжелого сепсиса, поэтому при развитии лихорадки такие больные должны быть осмотрены врачом с назначением эмпирической антибиотикотерапии.
Показания для спленэктомии или лучевой терапии при гиперспленизме
Гемолитический синдром, при котором укороченная выживаемость эритроцитов с внутриклеточными нарушениями еще больше сокращается из-за спленомегалии
Врожденный сфероцитоз, талассемия
Выраженная панцитопения на фоне массивной спленомегалии
Липидные болезни накопления (размер селезенки может быть в 30 раз больше нормы)
Сосудистый инсульт с вовлечением селезенки
Рецидивирующие инфаркты, кровотечения из варикозных вен пищевода, ассоциированные с интенсивным венозным возвратом селезенки
Механическая травматизация других органов брюшной полости
Желудок с ранним насыщением, левая почка с обструкцией чашечек
Гиперспленизм ( Гиперспления )
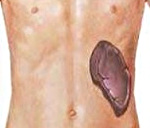
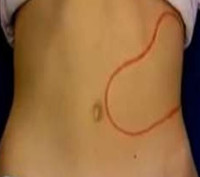
Гиперспленизм – это патологическое состояние, характеризующееся усиленной деструкцией в синусоидах селезенки форменных элементов крови (эритроцитов, тромбоцитов, лейкоцитов). Является следствием увеличения селезенки. Клиническая картина определяется основным заболеванием, а также цитопеническим синдромом – анемия, кровотечения, инфекции. Диагноз ставится по наличию спленомегалии, данным УЗИ или КТ брюшной полости, лабораторного подтверждения снижения одного из типов клеток крови. Лечение зависит от болезни, вызвавшей гиперспленизм. При крайне выраженной цитопении проводится спленэктомия (удаление селезенки).
МКБ-10
Общие сведения
Гиперспленизм – не самостоятельное заболевание, а клинико-лабораторный синдром, который является специфическим закономерным осложнением длительной спленомегалии. Однако иногда он может развиться и при нормальных размерах селезенки. В норме селезенка служит своеобразным фильтром, в котором задерживаются и разрушаются клетки крови, перестающие выполнять свои функции, или же аномальные клетки. При гиперспленизме этот процесс приобретает патологический характер. Его возникновение свидетельствует о неблагоприятном течении основного заболевания, так как синдром часто ассоциирован с летальным исходом.
Причины гиперспленизма
Этиологические факторы аномально повышенной функции селезенки те же, что и у спленомегалии. Однако у некоторых пациентов не удается точно установить причину (первичный, идиопатический гиперспленизм). Вторичный процесс развивается на фоне различных патологических состояний. Наиболее распространенными из них считаются:
Патогенез
Механизм развития усиленного разрушения клеток крови (секвестрации) в селезенке напрямую зависит от патогенеза спленомегалии, а значит, и от основного заболевания. При циррозе печени, гемоглобинопатиях, а также некоторых инфекциях (бактериальном эндокардите), возникает застой крови в системе воротной или селезеночной вены, что ведет к переполнению селезенки кровью. Из-за того, что через селезенку проходит больший объем крови, секвестрация форменных элементов усиливается.
При инфекциях и системных воспалительных процессах гиперспленизм обусловлен гиперактивацией ретикулоэндотелиальной системы селезенки. В результате селезеночные макрофаги захватывают клетки крови в большем, чем обычно, количестве. Данный процесс носит название «рабочая гипертрофия (гиперплазия) селезенки». При болезнях накопления и злокачественных гематологических заболеваниях селезенка увеличивается за счет опухолевой пролиферации и отложения в ней патологических белков, липидов и т. д.
Симптомы гиперспленизма
Клиническая картина складывается из признаков спленомегалии, цитопенического синдрома и симптомов основного заболевания. Увеличенная селезенка вызывает тяжесть, ноющие или распирающие боли в левом подреберье. При многих патологиях спленомегалия сопровождается гепатомегалией, что проявляется тяжестью и болями в правом подреберье. Иногда селезенка достигает таких размеров, что сдавливает диафрагму, и больной начинает испытывать затруднения дыхания (невозможность совершить глубокий вдох) из-за уменьшенной амплитуды экскурсии грудной клетки. Особенно часто одышка наблюдается у пациентов с болезнями накопления и миелопролиферативными заболеваниями.
Цитопенический синдром заключается в уменьшении содержания в крови форменных элементов. Может встречаться как изолированное снижение одного типа клеток, так и всех трех (панцитопения). Клиника зависит от того, дефицит каких клеток крови наступает у пациента:
Анемический синдром
Низкий уровень эритроцитов приводит к анемическому синдрому – кожа и слизистые оболочки становятся бледными, появляется повышенная чувствительность к холоду. В дальнейшем присоединяются симптомы сниженного артериального давления (слабость, головокружения, учащенное сердцебиение).
Геморрагический синдром
Падение концентрации тромбоцитов в крови вызывает геморрагический синдром. Возникают носовые кровотечения, кровоточивость десен. У женщин менструации становятся обильными и продолжительными. Кожа покрывается петехиальными высыпаниями, экхимозами, как спонтанно, так и при малейшем механическом повреждении.
Лейкопенический синдром
Из-за снижения содержания лейкоцитов, а именно гранулоцитов, уменьшается сопротивление организма различным бактериальным инфекциям. На коже часто появляются гнойничковые образования (фурункулы, карбункулы). Развиваются постоянно рецидивирующие воспалительные инфекционные процессы ‒ пневмонии, пиелонефриты, отиты.
Осложнения
Гиперспленизм характеризуется большим количеством осложнений. Наиболее частые неблагоприятные последствия связаны с тромбоцитопенией. Развиваются обширные внутренние кровотечения. Самое опасное из них – геморрагический инсульт, имеющий высокий процент летальности (около 30%). Выраженная быстропрогрессирующая анемия приводит к декомпенсации хронической сердечной недостаточности (отек легких, кардиогенный шок), усугублению ишемической болезни сердца в виде нестабильной стенокардии и инфаркта миокарда. Вследствие гранулоцитопении инфекционные заболевания приобретают тяжелое молниеносное течение, стремительно переходящее в септическое состояние и септический шок.
Диагностика
Профиль специалиста, который курирует пациента с гиперспленизмом, определяется основной патологией. Главным образом, такими больными занимаются врачи-гепатологи и гематологи, так как наиболее частыми этиологическими факторами выступают цирроз печени и гематологические болезни. Во время общего осмотра обращает на себя внимание увеличенная и болезненная при пальпации селезенка. Дополнительное обследование включает:
Дифференциальная диагностика гиперспленизма осуществляется с учетом компонента цитопенического синдрома. Эритроцитопению нужно отличать от других видов анемий (железодефицитных, при хронических заболеваниях). При тромбоцитопении необходимо дифференцировать гиперспленизм от других геморрагических диатезов, обусловленных низким уровнем тромбоцитов (иммунной тромбоцитопении, тромбоцитопенической пурпуры). Развитие панцитопении требует исключения апластической анемии, выраженного дефицита цианкобаламина (витамина В12).
Лечение гиперспленизма
Пациенты подлежат обязательной госпитализации в стационарное отделение (гематологии, гастроэнтерологии). Главным условием успешной терапии является лечение основного заболевания, на фоне которого возникло патологическое усиление секвестрационной функции селезенки – антицирротическая, антибактериальная терапия, химиотерапия и пр. Так как сам гиперспленизм характеризуется упорным прогрессирующим течением, лечение представляет собой тяжелую задачу. Для устранения проявлений синдрома используются различные способы.
Консервативная терапия
Лекарственных препаратов, позволяющих полностью избавиться от признаков гиперспленизма, не существует. Так как главную опасность для жизни представляет цитопенический синдром, используют меры по поддержанию клеток крови на должном уровне. В первую очередь, это переливания цельной крови или отдельных ее компонентов (размороженной, отмытой эритроцитарной массы, концентрата тромбоцитов).
Иногда назначают фармакологические препараты, воздействующие на отдельные ростки костного мозга – эритропоэтин, филграстим, тромбопоэтин. К этим медикаментам прибегают очень редко и только тогда, когда другие методы оказались безуспешными, т. к. костный мозг при гиперспленизме уже находится в состоянии гиперплазии. Поэтому дополнительное применение лекарственных стимуляторов гемопоэза патогенетически мало оправдано.
Хирургическое лечение
Публикации в СМИ
Cпленомегалия и гиперспленизм
Спленомегалия (мегалоспления) — увеличение селезёнки. Гиперспленизм (синдром гиперспленический) — сочетание увеличения селезёнки с увеличением количества клеточных элементов в костном мозге и уменьшением содержания форменных элементов в периферической крови (например, при малярии, саркоидозе).
Причины • Венозный застой — цирроз печени (в 77–85% случаев), внепечёночные формы портальной гипертензии • Иммунная реакция — при подостром инфекционном эндокардите, синдроме Фелти, инфекционном мононуклеозе и др. • Повышенная деструкция эритроцитов — при врождённом сфероцитозе или талассемии • Инфильтрация селезёнки при миелопролиферативных, неопластических заболеваниях — хронический миелоидный лейкоз, хронический лимфолейкоз, острый лейкоз, полицитемия, лимфомы, лимфогранулематоз, остеомиелосклероз, метастатический рак • Другие — саркоидоз, амилоидоз, цитомегалия, диссеминированный гистоплазмоз или токсоплазмоз, болезнь Гоше • Органические изменения — травмы селезёнки с разрывом и субкапсулярной гематомой, кисты, абсцессы, тромбоэмболии, гемангиомы • Спленомегалия в сочетании с длительной лихорадкой — при сепсисе, висцеральном лейшманиозе (кала-азар), гемобластозах и милиарном туберкулёзе.
Клиническая картина. Может протекать бессимптомно, иногда проявляется чувством тяжести в левом подреберье; при пальпации — болезненность и увеличение селезёнки.
Диагностика гиперспленизма • При физикальном обследовании — увеличение селезёнки • Периферический анализ крови •• Анемия, чаще нормоцитарная или макроцитарная (после повторных кровотечений — гипохромная микроцитарная с умеренным ретикулоцитозом) •• Лейкопения с нейтропенией и лимфомоноцитопенией •• Тромбоцитопения — при снижении содержания тромбоцитов до 30–50 ´ 10 9 /л возникают клинические проявления геморрагического синдрома •• Компенсаторная гиперплазия костного мозга с преобладанием незрелых предшественников эритроцитов и тромбоцитов (задержка созревания).
Лечение • Переливание тромбоцитарной или лейкоцитарной массы • ГК (преднизолон 20–40 мг/сут в течение 3–6 мес) • Спленэктомия.
МКБ-10 • D73.1 Гиперспленизм
Код вставки на сайт
Cпленомегалия и гиперспленизм
Спленомегалия (мегалоспления) — увеличение селезёнки. Гиперспленизм (синдром гиперспленический) — сочетание увеличения селезёнки с увеличением количества клеточных элементов в костном мозге и уменьшением содержания форменных элементов в периферической крови (например, при малярии, саркоидозе).
Причины • Венозный застой — цирроз печени (в 77–85% случаев), внепечёночные формы портальной гипертензии • Иммунная реакция — при подостром инфекционном эндокардите, синдроме Фелти, инфекционном мононуклеозе и др. • Повышенная деструкция эритроцитов — при врождённом сфероцитозе или талассемии • Инфильтрация селезёнки при миелопролиферативных, неопластических заболеваниях — хронический миелоидный лейкоз, хронический лимфолейкоз, острый лейкоз, полицитемия, лимфомы, лимфогранулематоз, остеомиелосклероз, метастатический рак • Другие — саркоидоз, амилоидоз, цитомегалия, диссеминированный гистоплазмоз или токсоплазмоз, болезнь Гоше • Органические изменения — травмы селезёнки с разрывом и субкапсулярной гематомой, кисты, абсцессы, тромбоэмболии, гемангиомы • Спленомегалия в сочетании с длительной лихорадкой — при сепсисе, висцеральном лейшманиозе (кала-азар), гемобластозах и милиарном туберкулёзе.
Клиническая картина. Может протекать бессимптомно, иногда проявляется чувством тяжести в левом подреберье; при пальпации — болезненность и увеличение селезёнки.
Диагностика гиперспленизма • При физикальном обследовании — увеличение селезёнки • Периферический анализ крови •• Анемия, чаще нормоцитарная или макроцитарная (после повторных кровотечений — гипохромная микроцитарная с умеренным ретикулоцитозом) •• Лейкопения с нейтропенией и лимфомоноцитопенией •• Тромбоцитопения — при снижении содержания тромбоцитов до 30–50 ´ 10 9 /л возникают клинические проявления геморрагического синдрома •• Компенсаторная гиперплазия костного мозга с преобладанием незрелых предшественников эритроцитов и тромбоцитов (задержка созревания).
Лечение • Переливание тромбоцитарной или лейкоцитарной массы • ГК (преднизолон 20–40 мг/сут в течение 3–6 мес) • Спленэктомия.
МКБ-10 • D73.1 Гиперспленизм
Хронический вирусный гепатит
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Хронический вирусный гепатит – воспаление ткани печени, сохраняющееся в течение длительного (более 6-ти месяцев) периода времени.
Код протокола: Н-T-026 «Хронический вирусный гепатит»
Для стационаров терапевтического профиля
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
— хронический вирусный гепатит, не классифицируемый другим образом.
— иммунной толерантности (для вирусного гепатита В).
4. По стадии:
*Степени активности хронического гепатита определяют по выраженности некроза паренхимы и воспалительной клеточной инфильтрации применением полуколичественного (рангового) анализа, оценивая выраженность гистологических признаков в баллах (индекс Knodell, шкала METAVIR).
**Оценка индекса гистологической активности
| Компоненты индекса | Пределы баллов |
| 1. Перипортальные некрозы с мостовидными некрозами или без них | 0-10 |
| 2. Внутридольковая дегенерация и фокальные некрозы | 0-4 |
| 3. Портальное воспаление | 0-4 |
| 4. Фиброз | 0-4 |
Факторы и группы риска
В группу риска входят:
— наркоманы;
— лица с беспорядочными половыми связями;
— пациенты отделений гемодиализа;
— больные, нуждающиеся в повторных трансфузиях крови или ее компонентов;
— медицинские работники;
— члены семьи носителя вирусов.
Диагностика
ХВГД является исходом суперинфекции вирусом гепатита Д у пациентов с ХВГВ и имеет, по сравнению с ХВГВ и ХВГС более выраженные клинические проявления.
При физикальном обследовании основным объективным симптомом является гепатомегалия, повышение плотности печени. При высокой активности процесса, а также формировании цирроза печени возможны спленомегалия, иногда – лимфаденопатия, наличие печеночных знаков (пальмарная и подошвенная эритема, сосудистые звездочки, гиперпигментация).
Формирование и прогрессирование портальной гипертензии: спонтанного бактериального перитонита, портосистемной энцефалопатии, гепаторенального синдрома, гепатопульмонального синдрома, вторичного гиперспленизма с цитопенией (аплазия костного мозга), коагулопатия (потребления), ДВС-синдром.
Лабораторная диагностика
Дифференциальный диагноз
Лечение
— щадящий режим (избегать физических перегрузок, перегреваний, переохлаждений);
— диета №5;
— обязательное исключение любых алкогольсодержащих напитков.
— гистологические признаки активности.
— анемия или невозможность переносимости анемии.
— отсутствие ИФН-терапии в анамнезе.
— большая давность заболевания (свыше 10 лет);
— рецидив.
Факторы пациента:
На фоне лечения аналогами нуклеотидов/нуклеозидов возможно возникновение резистентности (чаще к ламивудину) в виде ухудшения течения заболевания, подъема АЛТ, увеличения вирусной нагрузки. В этих случаях дальнейшее лечение ламивудином комбинируют с адефовиром.
В противном случае дальнейшую тактику ведения пациента выбирают индивидуально. У больных на стадии вирусного цирроза печени каждые 6 месяцев проводят исследование α-фетопротеина и УЗИ.
3. Рибавирин 200 мг
Перечень дополнительных медикаментов:
Госпитализация
Профилактика
Расстройства личности органической природы
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Органические расстройства личности – это расстройства вследствие органического повреждения головного мозга, проявляющиеся личностными и поведенческими нарушениями.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Факторы и группы риска
Диагностика
Показания для консультации специалистов: при наличии сопутствующих заболеваний.
— экспериментально-психологическое обследование (первичное) – диагностика нарушений психических процессов и психических свойств личности в целях распознавания и дифференциальной диагностики психических заболеваний.
Лабораторная диагностика
Дифференциальный диагноз
Лечение
— окончание сроков принудительного лечения (по решению суда).
3. Индивидуальная (как правило, рациональная).
Медикаментозное лечение
Основная тактика лечения органических расстройств личности направлена в первую очередь на купирование психопатоподобного возбуждения; воздействие на эмоциональную и когнитивную сферы; улучшение качества жизни. Для этой цели необходимо применение комплекса препаратов: корректоры поведения с седативным действием и антидепрессанты, нормотимики, ноотропы, сосудистые препараты, общеукрепляющие и витаминные препараты.
Следует отметить, что подбор психотропных препаратов строго индивидуален, с учетом многообразия клинических проявлений и индивидуальной переносимости пациентом лекарственных веществ.
Перечень препаратов
— Хлорпромазин (амп.) 2,5%-2,0х3 р. в сутки, курсом 10 дней для купирования психомоторного возбуждения (максимальная разовая 150 мг, суточная 100 мг). Возможен последующий перевод на пероральный прием аминазина от 25-50 мг в сутки до достижения терапевтического эффекта (максимальная разовая доза 300 мг, суточная 1500 мг) для упорядочения поведения, с учетом общего антипсихотического воздействия (возможно введение в/в капельного на физиологическом растворе). Препарат следует вводить под контролем артериального давления, при снижении АД назначают кофеин или кордиамин.
— Левомепромазин. При возбуждении начинают с парентерального введения 0,025-0,075 г (1-3 мл 2,5% раствора), при необходимости увеличивают суточную дозу до 0,2-0,25 г в сутки (иногда до 0,35-0,5 г) при в/м введении, и до 0,75-0,1 г при введении в вену. По мере терапевтического эффекта парентеральное введение постепенно заменяют на пероральное. Внутрь назначают по 0,05-0,1 г (до 0,3-0,4 г) в сутки. Курсовое лечение начинают с суточной дозы 0,36 г внутрь и до терапевтического эффекта. К концу стационарного лечения дозу постепенно уменьшают и назначают для поддерживающей терапии 0,025-0,1 г в сутки – перорально с начальной дозы 25 мг, с последующим повышением до оптимального терапевтического эффекта (максимальная разовая доза до 100 мг). Оказывает общее антипсихотическое действие, имеет выраженный седативный эффект, способствует устранению психомоторного возбуждения, тревоги (возможно введение в/в капельного на физиологическом растворе). Препарат следует вводить под контролем артериального давления, при снижении АД назначают кофеин или кордиамин.
— Клозапин назначают внутрь после еды, 2-3 раза в день. Начальная доза 25 мг 2-3 раза в сутки, с последующим повышением до оптимального терапевтического эффекта в среднем 200-400 мг в сутки (максимально до 600 мг). Оказывает общее антипсихотическое действие, выраженный седативный эффект, не вызывает общего сильного угнетения, как аминазин и другие алифатические фенотиазины.
— Флуоксетин. Назначают при адинамических депрессиях, начиная с 20 мг утром с повышением дозы до 60 мг. В отличие от амитриптина и мелипрамина не вызывает затруднения при мочеиспускании, не оказывает кардиотоксического действия, удобен в применении, применяется 1 раз в сутки.
— Милнаципран – капсулы 50 мг 2 раза в сутки, при отсутствии терапевтического эффекта, возможно повышение дозы до 200 мг в сутки (100 мг 2 раза) (рекомендуемые терапевтические дозы 50-150 мг в сутки). Оказывает сбалансированное действие на депрессивные состояния различной степени тяжести, минимизация побочных эффектов, возможность назначения у пациента с сопутствующими соматическими заболеваниями.
— Вальпроевая кислота 300 мг до 1200 мг в качестве нормотимика.
— Тиоридазин до 100 мг в сутки. Уменьшает раздражительность, агрессивность, обладает мягким эффектом, не вызывает сонливости, вялости, заторможенности. Назначают после еды внутрь, начальная доза составляет от 10 до 40 мг в сутки, с постепенным повышением дозы до 100-150 мг в сутки.
— Диазепам до 40-60 мг в сутки, чаще при возбуждении и при бессоннице. Начальная доза от 10 мг в/м до 60 мг в сутки.