дискератоз дарье код по мкб 10
Дискератоз дарье код по мкб 10
Выделяют 4 клинические формы дерматоза:
Болезнь Дарье развивается, как правило, в детском или подростковом возрасте. Течение заболевания хроническое, постепенно прогрессирующее, с ухудшением под влиянием УФ-лучей в летний период.
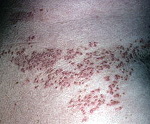
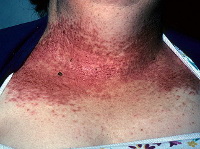
Клинические проявления дерматоза характеризуются множественными гиперкератотическими плотными папулами, обычно фолликулярными, диаметром от 0, 2 до 0, 5 см, имеющими шаровидную форму с плоской или папилломатозной поверхностью, покрытой чешуйкой. Цвет папул колеблется от серовато-коричневого до цвета нормальной кожи. При слиянии узелков образуются вегетирующие, веррукозные очаги с мокнутием в складках. Высыпания располагаются, как правило, симметрично, преимущественно на т.н. себорейных участках (лице, волосистой части головы, за ушными раковинами, в области грудины, между лопатками, в крупных складках).
Диагноз основывается на особенностях клинической картины, данных анамнеза болезни и семейного анамнеза. Для подтверждения диагноза проводится гистологическое исследование биоптата кожи, взятого из очага с наиболее характерными клиническими проявлениями.
Дифференциальный диагноз проводят с веруциформной эпидермодисплазией Левандовского-Лютца, акрокератозом Гопфа, красным плоским лишаем, доброкачественной семейной пузырчаткой Хейли-Хейли.
Основой системной терапии служит применение препаратов витамина А, назначаемых в умеренных дозах. Лечение курсовое, длительное. Следует контролировать функцию печени и почек до начала терапии препаратами витамина А и далее каждые 2 нед на всем протяжении терапии:
Гепатопротекторы применяются в средних терапевтических дозах в течение 2- 3 мес (в период терапии препаратами витамина А с целью повышения ее эффективности и снижения риска развития побочных эффектов). С этой же целью используются витамины:
Кератолитические ЛС применяются местно в период терапии препаратами витамина А:
При присоединении бактериальной или вирусной инфекции используются анилиновые красители, фукорцин и другие антибактериальные ЛС.
Физиотерапия: применяют сульфидные ванны при температуре 35-37 o С, продолжительностью 6-10 мин, 1 р/2 сут, на курс 12 сеансов или радоновые ванны при температуре 35-36 o С, продолжительностью 10-20 мин, 1 р/2 сут, на курс 12-15 сеансов.
Кроме того, проводят лазеротерапию на очаги поражения, а также диатермокоагуляцию и криотерапию очагов поражения.
Оценка эффективности лечения
При лечении с целью оценки динамики клинических проявлений заболевания необходимо проводить визуальный осмотр кожных покровов. Визуальное обследование проводится до начала лечения и в процессе терапии 1 раз в 2 нед. Критерием эффективности лечения служит исчезновение симптомов поражения кожи или значительное уменьшение их выраженности.
Осложнения и побочные эффекты лечения
К наиболее частым осложнениям, связанным с использованием витамина А и его производных, у детей относятся развитие гипервитаминоза А, а также повышение давления спинномозговой жидкости и возникновение гидроцефалии.
Ошибки и необоснованные назначения
Препараты витамина А не назначаются в летний период. Превышение рекомендуемой дозы витамина А и его производных (ацитретина) и/или применение керато-литических препаратов в повышенных дозах при наличии пузырей.
Прогноз для жизни благоприятный. Под влиянием лечения возникают ремиссии, однако полного излечения добиться не удается.
Болезнь Дарье
Болезнь Дарье (фолликулярный вегетирующий дискератоз) – наследственное заболевание, передающееся по аутосомно-доминантному типу с различной степенью фенотипического проявления дефектного гена. Основу клинических проявлений составляет патологическое ороговение клеток эпидермиса (дискератоз). Первичным элементом являются небольшие шелушащиеся пятна или шаровидные папулы, покрытые корками, сливающиеся в бляшки. Локализуется дерматоз на лице, груди, спине, в межлопаточной области, на волосистой части кожи головы. Возможно присоединение вторичной инфекции. Гендерного деления нет. Лечение симптоматическое. Прогноз для жизни благоприятный.
Общие сведения
Болезнь Дарье – редкий наследственный дерматоз, обусловленный аномальной мутацией части ДНК, отвечающей за синтез белка, связывающего клетки эпидермиса, с исходом в дискератоз. Прослеживается это наследственное заболевание в нескольких поколениях семьи, проявляется на двадцатом году жизни. Впервые патологию описал в 1889 году французский врач-дерматолог Ж. Дарье. Это был трактат о псороспермии, особых микроорганизмах – комочках протоплазмы, которую исследователь расценил как первопричину заболевания. Современные врачи-дерматологи хорошо знают, что болезнь Дарье – это генетическое заболевание, возникающее из-за дефекта в наследственном аппарате клетки, поражающее и женщин, и мужчин. Актуальность заболевания связана с наследственным характером процесса, требующим внимательного и ответственного отношения родителей к своим детям, уже растущим рядом с ними или ещё только планируемым к рождению. Сведений о распространённости заболевания нет.
Причины болезни Дарье
Генетическая предрасположенность, безусловно, является фактором риска в развитии болезни Дарье. Однако суть наследственного дерматоза заключается в нарушении межклеточных коммуникаций (десмосом). В результате мутации «белкового» сегмента ДНК (12g23-g24) нарушается функция кальциевых насосов (мембранных белков клетки), обеспечивающих прочность прилегания клеток друг к другу. Меняется структура эпидермиса: эпидермальные клетки размножаются, не успевая созреть, возникает дискератоз. Некоторые дерматологи склонны считать дополнительной причиной развития дискератоза гиповитаминоз А. Потерянная плотность эпидермиса ведёт к образованию межклеточных промежутков, куда немедленно мигрирует патогенная флора, инфицируя здоровую кожу. Кроме того, постоянно вегетирующие клетки рогового слоя начинают самоотслаиваться, обнажая эрозивную поверхность, которую также инфицируют микробы.
Классификация болезни Дарье
В зависимости от клинических проявлений наследственный дерматоз делят на:
Симптомы болезни Дарье
Первым проявлением фолликулярного вегетирующего дискератоза считают расширение устья потовых желёз – появление хорошо заметных углублений на неизменённой внешне коже. Дебютом болезни Дарье называют и поражение ногтей с отчётливым чередованием розоватых и белесых продольных полос (лейконихия) на поверхности ногтя, канавками, трещинами, подногтевым гиперкератозом. Иногда клиновидный дефект в виде щели буквально «режет» ноготь пополам.
Классическая форма заболевания проявляется высыпанием фолликулярных папул, покрытых струпьями (корками) на участках кожного покрова, типичных для локализации себорейного процесса: лоб, носогубные складки, виски, шея, область декольте, межлопаточное пространство. Поражается также волосистая часть кожи головы. При снятии корок образуются небольшие эрозии, которые воспаляются из-за присоединения вторичной инфекции, становясь причиной боли, неприятного запаха, общей интоксикации организма.
При локализованной или абортивной форме заболевания высыпания располагаются линейно только на ограниченном участке кожи: первичный элемент папула, вторичный – пигментация и эрозия. Изолированная форма характеризуется сочетанием узелков и полигональных папул, напоминающих бородавки и имеющих тенденцию к слиянию в бляшки. Локализуется процесс на тыле кистей и стоп. При этом ладони и подошвы поражаются точечным кератозом диффузного характера.
При везикулёзно-буллёзной разновидности болезни Дарье к узелкам присоединяются пузырьки с прозрачным содержимым. Сыпь локализуется в крупных складках кожи и на слизистых. Если процесс поражает исключительно слизистые оболочки, говорят о лейкоплакии, требующей к себе особого внимания.
В качестве фоновой патологии фолликулярного вегетирующего дискератоза встречается катаракта, миопия, нистагм, косоглазие, заболевания эндокринных желёз, эпилептические припадки, деменция, кисты костной ткани. Дерматоз имеет волнообразное течение с длительными ремиссиями и обострениями. Провоцирующим моментом чаще всего является УФО.
Диагностика и лечение болезни Дарье
Диагноз заболевания ставят на основании анамнеза, типичных клинических проявлений патологии с гистологическим подтверждением (при необходимости). Дифференцируют с красным плоским лишаём, «сухой» и грибковой экземой, семейной доброкачественной пузырчаткой Гужеро-Хейли-Хейли, болезнью Гровера, акрокератозом Гопфа.
Лечение симптоматическое, длительное и комплексное. В первую очередь, необходимо исключить факторы, способные спровоцировать обострение или рецидив заболевания: УФО, переохлаждение, высокая влажность, потливость. Далее – избавиться от вторичной инфекции, если таковая есть, с помощью антибиотиков ( амоксициллин+клавулановая кислота), противогрибковых препаратов (кетоконазол). Местно используют анилиновые красители, аэрозоли на основе антибиотиков и гормонов. При выраженном воспалительном процессе с экссудативным компонентом применяют глюкокортикоиды внутрь.
Параллельно санируют очаги хронической инфекции и лечат сопутствующую соматическую патологию. Основное внимание уделяют коррекции ороговения, применяя витамин А в больших дозах, витамин Е. Наружно назначают салициловые мази (2%-5%), крем Унны с ретинолом, диметилсульфоксид. Показана оксигенотерапия, кислородные и морские ванны. Рекомендована ПУВА-терапия. Элементы больших размеров удаляют после консультации с врачом-дерматологом и дерматокосметологом. Прогноз благоприятный. Под влиянием терапии или самопроизвольно в некоторых случаях возможны длительные и стойкие ремиссии, однако выздоровление невозможно.
Дискератоз дарье код по мкб 10
Дискератоз фолликулярный, известный также как болезнь Дарье (БД), относится к наследственным заболеваниям и характеризуется нарушением процессов ороговения в эпидермисе, клинически проявляющимся явлениями дискератоза. Впервые дерматоз был описан в 1889 г. J. Darier во Франции и J. White в США, которые не только описали, но и доказали генетическую природу дискератоза. Как правило, заболевание начинается в детском или в юношеском возрасте от 6 до 20 лет, однако описаны случаи возникновения и в 4 года, и в возрасте 70 лет. Примечательно, что первый случай врожденного фолликулярного дискератоза был диагностирован при биопсии у ребенка с отягощенным семейным анамнезом, когда БД страдали родственники больного по крайней мере в трех поколениях [1]. Заболевание не имеет гендерных отличий и встречается во всем мире. Распространенность по различным оценкам составляет 1 случай на 30 000-100 000 населения [2].
Этиология и патогенез
В качестве основной причины болезни Дарье на сегодняшний день рассматривают мутацию гена ATP2A2 хромосомы 12q23-24.1, кодирующей саркоплазматический/эндоплазматический ретикул Ca 2+ АТФ 2-го типа (SERCA2), который является кальциевым насосом [3]. Несмотря на то что данная мутация в гене ATP2A2 была идентифицирована у достаточно большого количества пациентов, попытки генотипировать ее оказались безуспешными. Поскольку клинические проявления и степень тяжести дискератоза в значительной степени могут варьировать даже у членов одной семьи при наличии идентичной мутации, по-видимому, в механизмах возникновения играют роль как другие гены, так и факторы фенотипического характера [4, 5]. Исследования последних лет доказали роль генных белков Bcl-2, отвечающих за регулирование апоптоза эпидермальных кератиноцитов в развитии БД [6].
Первые поражения кожи, зачастую сопровождающиеся зудом, как правило, отмечаются в подростковом возрасте. Основными триггерными факторами являются теплый климат, влажность, повышенная потливость, инсоляция, воздействие ультрафиолетовых лучей В, прием препаратов лития, системных кортикостероидов, эстрогенов, механическая травма, психоневрологические нарушения [7, 8].
Клиническая картина
В зависимости от преобладания тех или иных элементов сыпи принято выделять следующие клинические формы:
— везикулярная (везикуло-буллезная, пемфигоидная);
— абортивная или линеарная.
Изменения ногтей при БД имеют важное диагностическое значение. Белые и красные продольные полосы, продольное расщепление и подногтевой гиперкератоз являются наиболее патогномоничными признаками. Ногтевые пластинки пальцев кистей и стоп нередко изменяются по типу онихогрифоза. Слизистые оболочки поражаются редко, примерно у 15% больных, и не сопровождаются какими-либо субъективными ощущениями. В таких случаях на слизистой оболочке полости рта, гортани, зева и даже пищевода возникают лентикулярные белесовато-синеватые папулы, светло-белые узелки или белые линейные утолщения, напоминающие лейкоплакию [9].
Гистопатология
При электронно-микроскопических исследованиях доказано, что в основе патологических изменений лежат специфические процессы разрушения тонофиламенто-десмосомных комплексов. Вследствие этого клетки теряют десмосомный аппарат и обусловливают развитие акантолиза с последующим нарушением кератинизации.
Дифференциальный диагноз
БД имеет выраженное клиническое и гистологическое сходство с доброкачественной семейной пузырчаткой Хейли-Хейли, но у пациентов с БД высыпания появляются в более раннем возрасте и помимо складок располагаются и на других участках тела. Многие дерматологи связывают эти два диагноза, считая буллезную форму БД своеобразной переходной стадией к пузырчатке Гужеро-Хейли-Хейли. При наличии буллезных высыпаний необходимо помнить, что первичным элементом БД является папула, покрытая коркой-чешуйкой. Дополнительным критерием в пользу БД может послужить «волосатый язык», высыпания в полости рта по типу лейкоплакии, симптом Бенье. В особых случаях необходима биопсия кожи с последующей гистологией.
Акрокератоз бородавчатый Гопфа относится к редким генодерматозам с аутосомно-доминантным типом наследования. Заболевание чаще начинается в детском возрасте с высыпаний на тыле кистей и стоп, в дальнейшем высыпания распространяются на кожу задней поверхности предплечий, ладоней и подошв, коленей, голеней. Первичным элементом являются папулы полигональной формы с гладкой или бородавчатой поверхностью, бурого или красновато-коричневого оттенка, сливающиеся в бляшки. Возможно линейное расположение высыпаний, точечный кератоз. Также как и при БД возможно изменение ногтевых пластин. Сходность клинических картин этих двух дерматозов дает основание многим авторам считать веррукозный акрокератоз Гопфа вариантом БД. В патоморфологической картине характерно образование супрабазальных щелей, дискератоз, акантоз, папилломатоз, гранулез.
Верруциформная эпидермодисплазия Левандовского–Лютца также в большинстве случаев начинается в детском возрасте и характеризуется появлением множественных бородавчатых элементов мягкой консистенции на коже лица, шеи и дистальных поверхностей конечностей, цвета нормальной кожи, розового или светло-коричневого. Узелки могут сливаться в бляшки различной величины и формы. Кроме бородавчатых высыпаний на коже туловища и лица встречаются пигментные пятна по типу лентиго, возможно возникновение алопеции. Правильно поставить диагноз помогает отличная от БД локализация высыпаний и отсутствие плотных корко-чешуек на поверхности.
Терапевтические методики
На сегодняшний день терапевтические мероприятия при БД включают наружное лечение, системную терапию, фототерапию, профилактику и лечение вторичного инфицирования очагов.
Актуальными наружными средствами являются кортикостероиды, топические ретиноиды (адапален, 0,01% гель тазаротен, третиноин), в том числе в комбинации с кортикостероидами 12. Эти препараты регулируют процессы регенерации, уменьшают деление гиперпролиферирующих кератиноцитов и модулируют их дифференцировку.
При присоединении вторичной инфекции показаны комбинированные с антибиотиками и антимикотиками средства. Имеются сведения об эффективности применения 5-фторурацила при ограниченных формах БД [15, 16] и лосьона кальципотриола [17]. В последние годы в качестве альтернативы топическим кортикостероидам при стероид-чувствительных дерматозах активно используются ингибиторы кальциневрина. Так, при БД хорошую эффективность показал пимекролимус [18]. Одним из перспективных направлений в наружном лечении больных БД является применение селективных ингибиторов ЦОГ-2 (нестероидные противовоспалительные препараты), которые восстанавливают снижающуюся регуляцию экспрессии гена ATP2A2/SERCA2 в кератиноцитах [19]. Так, ученые из Испании [20] сообщили об успешном использовании ингибитора ЦОГ-2 диклофенака натрия (в виде 3% геля) у пациентов с БД.
Системными препаратами выбора при БД являются ретиноиды (ацитретин, изотретиноин, этретинат, алитретиноин) 23. Эти препараты являются самыми эффективным для лечения БД. У 90% пациентов достигается максимальное уменьшение симптомов. Препараты нормализуют терминальную дифференцировку клеток, тормозят пролиферацию эпителия протоков сальных желез, образование детрита, облегчают его эвакуацию, а также снижают выработку кожного сала и облегчают его выделение.
Длительное использование системных ретиноидов ограничено из-за их побочных и нежелательных действий, таких как сухость слизистых оболочек, светочувствительность, гиперлипидемия, нарушения функции печени, остеопороз. Системные ретиноиды обладают тератогенным действием и необходимостью назначения оральных контрацептивов после консультации гинеколога. В ряде случаев для усиления эффекта одновременно с ретиноидами назначают ПУВА-терапию, однако данный метод из-за выраженной иммуносупрессии применяется достаточно редко. При отдельных веррукозных очагах проводится хирургическое иссечение.
Прогноз
Болезнь протекает неопределенно долго (много лет) и обычно не вызывает заметных субъективных ощущений и нарушения общего состояния. Может наступить спонтанная полная клиническая ремиссия. Чаще всего болезнь отступает не в результате терапии, а с возрастом. Серьезным осложнением, связанным с БД, является повышенная восприимчивость к бактериальным и вирусным инфекциям, в частности к вирусу простого герпеса.
Публикации в СМИ
Ихтиозы и ихтиозиформные дерматозы
Ихтиозы и ихтиозиформные дерматозы (ихтиозиформные эритродермии) — гетерогенная группа генетических болезней ороговения; разновидность кератоза с поражением обширных участков или всего кожного покрова.
Частота. Наиболее распространённая форма наследственных болезней ороговения (1:3 000–1:4 500 населения).
Генетические аспекты. В каталоге профессора Виктора МакКьюсика (OMIM) по состоянию на 15 января 2003 г. зарегистрировано 33 наследственные формы ихтиоза, ихтиозиформных дерматозов и близких состояний. Лишь для некоторых из них установлен молекулярный дефект (например, недостаточность арилсульфатазы и трансглутаминазы). В подавляющем большинстве случаев в основе патогенеза заболевания находятся дефекты кератинизации.
• Аутосомно доминантные формы: 113800 Эритродермия буллёзная ихтиозиформная врождённая Брока; 146590 Ихтиоз Кэрта Маклина; 146600 Ихтиоз тяжёлый; 146700 Ихтиоз обычный; 146720 Ихтиоз синдром «щёки и брови»; 146750 Ихтиоз пластинчатый аутосомный доминантный; 146800 Ихтиоз буллёзный.
• Аутосомно рецессивные формы: 211965 Синдром камптодактилии ихтиоза; 212400 Врождённый ихтиоз и катаракта; 242100 Эритродермия ихтиозиформная врождённая небуллёзная 1; 242150 Эритродермия ихтиозиформная, поражение роговицы, глухота; 242300 Ихтиоз пластинчатый 1; 242400 Ихтиоз врождённый с атрезией жёлчных протоков; 242500 Ихтиоз врождённый типа «арлекиновый плод»; 242510 Ихтиоз, алопеция, эктропион, умственное отставание; 242520 Ихтиоз, гепатоспленомегалия, дегенерация мозжечка; 242530 Ихтиоз, умственное отставание, почечная недостаточность; 242550 Ихтиоз, секущиеся волосы, аминоацидурия; 258840 Ихтиоз с дефектами рта и пальцев; 270220 Ихтиоз, подобный синдрому Шёгрена Ларссона, без поражения ЦНС и глаза.
• X сцепленные формы: 300001 Ихтиоз X сцепленный без недостаточности сульфатазы стероидов; 308050 Врождённая гемидисплазия, эритродермия ихтиозиформная, дефекты конечностей; 308100 Ихтиоз X сцепленный (арилсульфатаза С, КФ 3.1.6.2); 308200 Ихтиоз и мужской гипогонадизм; 308205 Ихтиоз фолликулярный, атрихия, синдром фотофобии.
• Разные фенотипы: 601039 Синдром ихтиоза умственного отставания с большими гранулами кератогиалина; 601277 Ихтиоз пластинчатый 2; 601952 Линейный кератоз с врождённым ихтиозом и склерозирующей кератодермией; 602400 Ихтиоз, фолликулярная атрофодермия, гипотрихоз и гипогидроз; 602540 Ихтиоз с глухотой; 604777 Ихтиоз пластинчатый 3; 604781 Ихтиоз врождённый непластинчатый и неэритродермический; 606545 Ихтиоз пластинчатый 5.
Клинические формы ихтиозов
• Врождённый — наследственный ихтиоз, возникающий в период внутриутробного развития и обнаруживаемый у новорождённого.
• Иглистый — наследственный ихтиоз, характеризующийся наличием бородавчатых роговых наслоений в виде заострённых шипов и игл.
• Ламеллярный (десквамация новорождённых ламеллёзная, десквамация новорождённых пластинчатая, десквамация новорождённых эпидермальная) — наследственный ихтиоз, характеризующийся наличием с момента рождения на всём теле желтовато-коричневой плёнки, напоминающей коллодий.
• Линеарный огибающий (дискератоз врождённый мигрирующий, ихтиоз линеарный ограниченный) — наследственная ихтиозиформная эритродермия, характеризующаяся кольцевидными или полициклическими участками эритемы, окружёнными слегка приподнятыми бледно-розовыми валиками с пластинчатым шелушением; очаги поражения имеют тенденцию изменять очертания.
• Обыкновенный ихтиоз развивается в первые 2–3 года жизни ребёнка и характеризуется резкой сухостью кожи, появлением на разгибательных поверхностях конечностей и туловище чешуек сероватого цвета. Состояние кожи улучшается с возрастом, в летнее время и при повышенной влажности, ухудшается в холодную сухую погоду •• Абортивный ихтиоз — легко протекающая разновидность обыкновенного ихтиоза, характеризующаяся сухостью и шероховатостью кожи с наличием мелких отрубевидных чешуек на разгибательных поверхностях конечностей и ягодицах •• Белый ихтиоз отличается белым цветом чешуек •• Блестящий ихтиоз характеризуется прозрачностью чешуек и локализацией их главным образом на конечностях •• Буллёзный ихтиоз протекает с образованием пузырей •• Змеевидный (скутулярный) ихтиоз проявляется наличием толстых чешуек грязно-серого цвета, плотно прилегающих друг к другу наподобие щитков (напоминают змеиную кожу) •• Лихеноидный ихтиоз отличается мелкими рассеянными участками поражения, напоминающими лишай •• Простой (отрубевидный, питириазиформный) ихтиоз характеризуется формированием мелких (до 0,5 см) сероватых чешуек, прикреплённых к коже только в своей центральной части •• Роговой ихтиоз характеризуется формированием плотных роговых чешуек, резко выступающих над поверхностью кожи •• Чёрный ихтиоз отличается коричневато-чёрным цветом чешуек, плотно сидящих на коже.
• Односторонний ихтиоз (Россмана односторонняя ихтиозиформная эритродермия) — ихтиоз, при котором поражения локализованы на одной половине тела; как правило, сочетается с множественными деформациями костей и кистозными поражениями почек.
• Ихтиоз плода (гиперкератоз врождённый универсальный, кератома злокачественная, плод Арлекина) — форма врождённого ихтиоза, несовместимая с жизнью, характеризующаяся образованием толстого панциря из многочисленных чешуек с глубокими трещинами по всей поверхности кожного покрова; обычно сочетается с недоразвитием внутренних органов.
• Фолликулярный ихтиоз (см. Болезнь Дарье в статье Болезни разные).
• Х-сцепленный ихтиоз развивается, как правило, вследствие недостаточности плацентарной сульфатазы стероидов. В отличие от обычного ихтиоза, Х-сцепленный ихтиоз может существовать с рождения. Полную клиническую картину наблюдают только у мальчиков. Чешуйки имеют более крупные размеры, чем при обыкновенном ихтиозе, буроватую окраску. Поражение более обширное, в процесс могут вовлекаться складки кожи, шея, тыл стопы, сгибательные поверхности конечностей, в меньшей мере спина, волосистая часть головы. Более интенсивно, чем при обыкновенном ихтиозе, поражается живот. Не поражается кожа ладоней и подошв, отсутствует фолликулярный гиперкератоз. Часто наблюдают помутнение роговицы, гипогонадизм, крипторхизм. Могут наблюдаться различные пороки развития (микроцефалия, стеноз привратника, аномалии скелета), умственная отсталость. Возможно сочетание с синдромом Кальмана.
Ихтиозиформные эритродермии (гиперкератоз ихтиозиформный генерализованный, Брока врождённая ихтиозиформная эритродермия, Брока ихтиозиформный дерматоз). Клиническое отличие ихтиозиформных эритродермий от обычного ихтиоза состоит в существовании воспаления с рождения.
• Эритродермия ихтиозиформная врождённая буллёзная (гиперкератоз эпидермолитический, ихтиоз эпидермолитический) протекает с образованием пузырей и наличием симптома Никольского.
• Эритродермия ихтиозиформная врождённая небуллёзная характеризуется образованием крупных чешуек, плотно фиксированных к подлежащей коже (особенно в области кожных складок), ускоренным ростом ногтей и волос, гипергидрозом ладоней и подошв.
Диагностика основана преимущественно на клинических данных. При обычном ихтиозе имеет значение гистологическое исследование (отсутствие или истончение зернистого слоя эпидермиса); при Х-сцепленном ихтиозе — сниженная активность стероидной сульфатазы в амниотических клетках или ткани хориона с помощью ДНК-зондов; при врождённой буллёзной ихтиозиформной эритродермии — обнаружение при гистологическом исследовании картины эпидермолитического гиперкератоза.
Дифференциальная диагностика • Псориаз • Себорейный дерматит • Старческая и другие формы ксеродермии.
Лечение • Практически при всех формах ихтиоза — ретинол 100 000 МЕ/сут (до 200 000–300 000 МЕ/сут в 2 приёма) курсами по 2–3 мес 2–3 р/год • При сухой ихтиозиформной эритродермии и пластинчатом ихтиозе — изотретиноин 0,5 мг/кг. Ретиноиды противопоказаны при беременности • При буллёзной форме — эритромицин по 250 мг внутрь 3–4 р/сут длительно до клинического выздоровления • Кератолитические средства (6% салициловая мазь, 5–10% мазь с мочевиной).
Прогноз зависит от формы кератоза, наиболее благоприятен при обыкновенном ихтиозе, наименее — при ламеллярном.
Сопутствующая патология • Болезнь Ляйнера • Болезнь Рефсума • Синдром CFC • Синдром Шёгрена–Ларссона (Синдромы разные) • Трихотиодистрофия • Хондродисплазии точечные.
Синонимы • Крокодилья кожа • Рыбья кожа • Сауродерма • Сауриаз • Кератома диффузная
МКБ-10 • L85.0 Приобретённый ихтиоз • Q80 Врождённый ихтиоз.
Примечание. Ихтиоз приобретённый — ихтиоз, возникающий у людей в среднем или пожилом возрасте и обусловленный эндокринными нарушениями, интоксикацией и т.д.