диаб стопа код по мкб 10
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Код по МКБ-10
Эпидемиология диабетической стопы
Диабетическая стопа встречается у 10-25% больных сахарным диабетом и является ведущей причиной ампутаций нижних конечностей, которые у пациентов с сахарным диабетом производятся в 17-45 раз чаще, чем у лиц без нарушении углеводного обмена. Именно этот фактор определяет раннюю инвалидизацию и уровень смертности у больных сахарным диабетом.

Причины и патогенез синдрома диабетической стопы
Основные причины развития синдрома диабетической стопы:
Факторы риска развития синдрома диабетической стопы:

Клинические признаки и симптомы синдрома диабетической стопы
Клинические особенности нейропатической и ишемической форм синдрома диабетической стопы приведены в таблице.
Для решения вопроса о необходимости антибиотикотерапии большое значение играет своевременное распознавание системных и местных признаков раневой инфекции.
Системные признаки раненой инфекции:

Диагностика синдрома диабетической стопы
Ранняя диагностика начальных признаков поражении периферической нервной системы, сосудистой системы, мягких тканей и костных структур нижних конечностей направлена на профилактику амнуищий у больных. сахарным диабетом.

Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение синдрома диабетической стопы
Принципы консервативного лечения синдрома диабетической стопы:
Принципы профилактики синдрома диабетической стопы
Объем необходимой медицинской помощи зависит от стадии заболевания. Лечение больных на I стадии синдрома диабетической стопы состоит в адекватно лечении раневого дефекта и пораженного участка стопы. Больные с IA стадией требуют Более детального обследования на предмет оценки состояния кровообращении. При II стадии синдрома диабетической стопы показано назначение антибактериальной терапии, местного лечения и разгрузки конечности. Больные с IV-V стадиями синдрома диабетической стопы требуют немедленной госпитализации в хирургический стационар, комплексного консервативного и хирургического лечения.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 36 лет.
Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [1]
Главная причина ДС — это Сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «Сахарный диабет» должен помнить о таком грозном возможном осложнении.
СДС развивается в разной степени и разных формах:
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
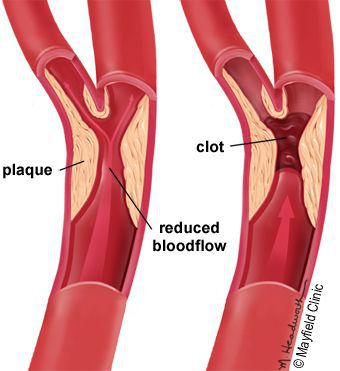
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
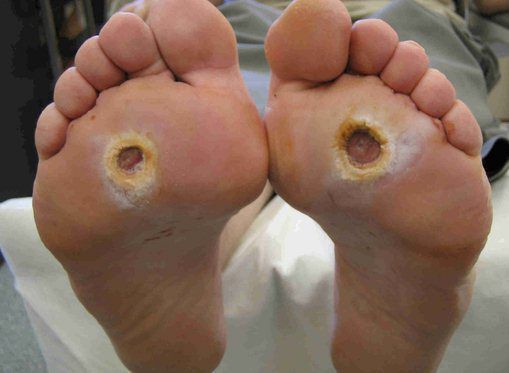
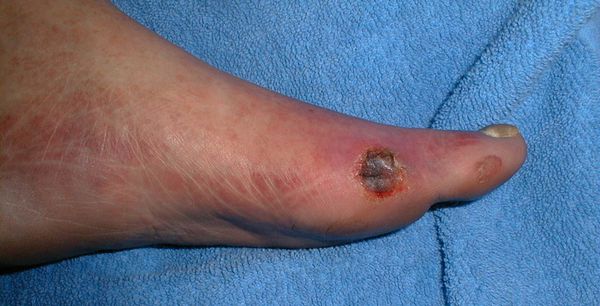
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую патологическую последовательность:
Таки образом, при СДС происходит повреждение всех тканей нижней конечности.
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Синдром диабетической стопы
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «18» апреля 2019 года
Протокол №62
Синдром диабетической стопы объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы, представляющие непосредственную угрозу развития язвенно-некротических поражений и гангрены стопы.
Вводная часть
Название протокола: Синдром диабетической стопы
Код(ы)МКБ-10
| Код | Название |
| I70.2 | Атеросклероз артерий конечностей |
| I77.8 | Другие уточненные изменения артерий и артериол |
| I79.2 | Периферическая ангиопатия при болезнях, классифицированных в других рубриках |
| G63.2 | Диабетическая полинейропатия |
| G99.0 | Вегетативная невропатия при эндокринных и метаболических болезнях |
Дата разработки протокола: 2018 г.
Сокращения, используемые в протоколе:
| ДН | Диабетическая нейропатия |
| ДОАП | Диабетическая остеоартропатия |
| ДР | Диабетическая ретинопатия |
| ДНф | Диабетическая нефропатия |
| КИНК | Критическая ишемия нижних конечностей |
| ЛПИ | Лодыжечно-плечевой индекс |
| МСКТ | Мультиспиральная компьюторная томография |
| МРТ | Магнитнорезонансная томография |
| СД | Сахарный диабет |
| СДС | Синдром диабетической стопы |
| УД | Уровень доказательности |
| УЗДС | Ультразвуковое дуплексное сканирование |
| ХБП | Хроническая болезнь почек |
| HbA1c | Гликированный гемоглобин А1с |
| MRSA | Methicillin-resistant Staphylococcus aureus |
| MSSA | Methicillin-sensitive Staphylococcus aureus |
| NPWT | Лечение ран отрицательным давлением |
| ТсрО2 | Транскутанное определение напряжения кислорода |
Категория пациентов: взрослые.
Шкала уровня доказательности и рекомендаций:
Уровни доказательности:
| Уровень | Источник доказательств |
| 1 | Проспективные рандомизированные контролируемые исследования. Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных. Крупные мета-анализы. Как минимум, одно хорошо организованное рандомизированное контролируемое исследование. Репрезентативная выборка пациентов |
| 2 | Проспективные с рандомизацией или без исследования с ограниченным количеством данных. Несколько исследований с небольшим количеством пациентов. Хорошо организованное проспективное исследование когорты. Мета-анализы ограничены но проведены на хорошем уровне. Результаты непрезентативны в отношении целевой популяции. Хорошо организованные исследования «случай-контроль» |
| 3 | Нерандомизированные контролируемые исследования. Исследования с недостаточным контролем. Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками. Ретроспективные или наблюдательные исследования. Серия клинических наблюдений. Противоречивые данные, не позволяющие сформировать окончательную рекомендацию |
| 4 | Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные |
| Уровень | Описание | Расшифровка |
| A | Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация 1 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией |
| B | Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация 2 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений |
| C | Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация 3 уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) | Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии. Рекомендовано при отказе, противопоказании или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов |
| D | Отсутствие убедительных публикаций 1, 2 или 3 уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации 1, 2 или 3 уровня доказательности, показывающие значительное превосходство риска над пользой | Не рекомендовано |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация СДС [1]:
Таблица 1. Классификация по Вагнеру:
| Степень | Проявления |
| 0 | Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии |
| 1 | Поверхностный язвенный дефект без признаков инфицирования |
| 2 | Глубокая язва, обычно инфицированная, но без вовлечения костной ткани |
| 3 | Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита |
| 4 | Ограниченная гангрена (пальца или стопы) |
| 5 | Гангрена всей стопы |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Жалобы: пациенты с СДС предъявляют жалобы на парестезии, онемение, жгучие и колющие боли, нарушения ходьбы, наличие длительно незаживающего раневого дефекта (иногда множественных дефектов) на стопе (возможно на обеих стопах). Длительность существования ран может колебаться от нескольких недель до 2-6 лет. Наличие и выраженность болевого синдрома зависит от состояния периферической чувствительности (возможна гипералгезия или снижение чувствительности, вплоть до полной анестезии, вследствие диабетической сенсорной нейропатии), уровня локальной ишемии и тяжести присоединившейся инфекции.
NB! У каждого пациента с сахарным диабетом необходимо целенаправленно собрать жалобы и анамнез для выявления периферической сенсорно-моторной нейропатии, макроангиопатии, остеоартропатии нижних конечностей.
Анамнез: при сборе анамнеза необходимо обратить внимание на длительность течения СД, наличие других сосудистых осложнений этого заболевания, факторы риска развития СДС (таблица 2).
Таблица 2. Диагностика форм СДС по анамнестическим данным
| Нейропатическая форма | Ишемическая форма |
| длительное течение диабета | артериальная гипертония |
| алиментарная недостаточность | гиперлипидемия |
| злоупотребление алкоголем | курение |
| ранее в анамнезе: трофические язвы стоп, ампутации пальцев или отделов стопы, деформации стоп, ногтевых пластинок | наличие в анамнезе ишемической болезни сердца, цереброваскулярной болезни |
NB! При сборе анамнеза обратить внимание на факты, влияющие на скорость заживления раневых дефектов: коморбидные состояния (онкологические заболевания, хроническая сердечная, дыхательная, почечная недостаточность) и терапия глюкокортикоидами и иммуносупрессантами.
Физикальное обследование: осмотр нижних конечностей
При осмотре стоп и голеней необходимо обратить внимание на состояние и цвет кожных покровов, пальпаторно определить их температуру, оценить состояние ногтевых пластин. Результаты осмотра могут помочь составить первое мнение о возможной клинической форме синдрома диабетической стопы (таблица 3).
Таблица 3. Диагностика форм СДС
| Нейропатическая форма | Ишемическая форма |
| стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах | стопа холодная, кожа бледная и/или цианотичная, атрофичная, часто трещины |
| наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные | «акральные некрозы», чаще с локализацией в концевых отделах (пальцы, пятка), болезненные |
| характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | деформация пальцев стопы носит неспецифичный характер, часто перемежающаяся хромота |
| тактильная и температурная чувствительность нарушены, рефлексы патологические | чувствительность без заметных изменений |
| сохранена пульсация на артериях стоп с обеих сторон | пульсация на артериях стоп снижена или отсутствует |
Инструментальные исследования
Оценка состояния периферического артериального кровотока
Основные:
Определение ЛПИ рекомендовано при обследовании больных СД старше 50 лет, так как снижение ЛПИ является независимым и четким фактором риска развития сердечно-сосудистых заболеваний и смертности. Его однократное определение не менее ценно и информативно, чем определение уровня липидов, холестерина, АД. Критерии оценки ЛПИ представлены в таблице 4.
Таблица 4. Оценка лодыжечно-плечевого индекса
| Оценка | Показатели ЛПИ |
| норма | 0.91-1.30 |
| незначительная обструкция | 0.70-0.90 |
| умеренный стеноз | 0.40-0.69 |
| выраженный стеноз (КИНК) | |
| склероз Мекенберга | >13 |
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| СДС нейропатическая форма | Патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы | Физикальное обследование (стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах, сохранена пульсация на артериях стоп с обеих сторон) | Кожа бледная или цианотичная, атрофична, часто трещины |
| Наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные) | Акральные некрозы, резко болезненные | ||
| характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | Деформация пальцев стопы носит неспецифичный характер | ||
| тактильная и температурная чувствительность нарушены, рефлексы патологические) | Перемежающаяся хромота | ||
| УЗДГ сосудов нижних конечностей (кровоток не нарушен, нет критической ишемии) | отсутствие окрашивания при исследовании в режиме цветного дуплексного картирования | ||
| СДС ишемическая форма | Патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы | Физикальное обследование (стопа холодная, кожа бледная и/или цианотичная, атрофичная, часто трещины, пульсация на артериях стоп снижена или отсутствует) | стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах, сохранена пульсация на артериях стоп с обеих сторон |
| «акральные некрозы», чаще с локализацией в концевых отделах (пальцы, пятка), болезненные | Наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные | ||
| деформация пальцев стопы носит неспецифичный характер, часто перемежающаяся хромота | характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | ||
| Определение чувствительности чувствительность без заметных изменений | тактильная и температурная чувствительность нарушены, рефлексы патологические | ||
| ультразвуковое дуплексное сканирование артерий, ангиография (отсутствие окрашивания при исследовании в режиме цветного дуплексного картирования) | кровоток не нарушен, нет критической ишемии |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Алпростадил (Alprostadil) |
| Амитриптилин (Amitriptyline) |
| Амоксициллин (Amoxicillin) |
| Аторвастатин (Atorvastatin) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Ванкомицин (Vancomycin) |
| Гепарин (Heparin) |
| Ибупрофен (Ibuprofen) |
| Клавулановая кислота (Clavulanic acid) |
| Клиндамицин (Clindamycin) |
| Клопидогрел (Clopidogrel) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метронидазол (Metronidazole) |
| Надропарин (Nadroparin) |
| Пиперациллин (Piperacillin) |
| Розувастатин (Rosuvastatin) |
| Симвастатин (Simvastatin) |
| Тазобактам (Tazobactam) |
| Трамадол (Tramadol) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Цилостазол (Cilostazol) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эноксапарин натрия (Enoxaparin sodium) |
| Эртапенем (Ertapenem) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Таблица 6. Основные этапы лечения СДС
* Важным условием при выборе антибактериального препарата является предварительная оценка азотовыделительной функции почек (по скорости клубочковой фильтрации, СКФ). При СКФ 2 необходимо дозу антибактериального препарата редуцировать!
Немедикаментозное лечение
| Стадия экссудации | Стадия грануляции | Стадия эпителизации |
| Альгинаты, нейтральные атравматичные повязки, Повязки с антисептиками (ионизированное серебро, повидон-йод) | Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), повязки на основе коллагена, губчатые/гидрополимерные | Нейтральные атравматичные повязки |
NB! Перед каждой сменой повязки рана должна быть промыта достаточным количеством (20-50 мл в зависимости от размера раны) стерильного физиологического раствора температурой 25-28 С° (УД – 2В).
NB! При наличии признаков ишемии – избегать применения мазевых повязок.
Принципы лечения в зависимости от форм СДС
Сахароснижающие препараты и инсулинотерапия (УД–А) [1,2] применяются с целью коррекции гипергликемии (согласно утвержденным клиническим протоколам «Сахарный диабет 1 типа» или «Сахарный диабет 2 типа»).
Таблица 6. Схема эмпирической антибактериальной терапии
| Степень тяжести | Вероятный возбудитель | Препарат | Дозировка | Длительность |
| Умеренная (применяются пероральные формы антибактериальных средств) | Staphylococcus aureus (MSSA); Streptococcus spp | Амоксициллин/клавулановая кислота |
При аллергии на β-лактамные антибиотики – Клиндамицин
250мг per os каждые 12 ч.
300мг per os каждые 8 ч.
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гиполипидемические препараты | Розувастатин | стартовая доза 5 мг или 10 мг 1 раз в сутки per os, в случае необходимости, доза может быть увеличена после 4 недель приема препарата. | A |
| Аторвастатин | стартовая доза 10 мг или 20 мг один раз в сутки. Пациенты, нуждающиеся в значительном снижении уровня ХС-ЛПНП (более 45 %), могут начинать лечение с дозы 40 мг один раз в сутки. | A | |
| Симвастатин | стартовая доза 20 мг один раз в сутки. Дозировка должна быть в зависимости от уровня ЛПНП и реакции пациента на проводимое лечение. Коррекция дозы проводится через 4 недели. | A | |
| Пенициллины в комбинации с ингибитором β-лактамаз | Амоксициллин/клавулановая кислота | 625 мг per os каждые 8 ч. | A |
| Цефалоспорины II поколения | Цефуроксим | 250мг per os каждые 12 ч. | A |
| Салициловая кислота и ее производные | Ацетилсалициловая кислота | 75-325 мг/сут per os | A |
| Ингибиторы агрегации тромбоцитов | Клопидогрел | 75 мг, 300 мг 1 раз в сутки перорально; | A |
| Цилостазол | 100 мг перорально, 2 раза в сутки, длительно | А | |
| НПВС | Ибупрофен | 400мг 1таб 2-3 раза в сутки; | А |
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Линкозамиды | Клиндамицин | 300мг per os каждые 8 ч. | А |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| Прочие опиоиды | Трамадол | 100мг в/в или в/м, максимальная суточная доза 400мг; | В |
| Антидепрессанты | Амитриптилин | 25 мг 1раз вечером. Дозу можно постепенно увеличить согласно эффекту терапии до максимум 100 мг вечером. | В |
Дальнейшее ведение
Профилактика СДС: необходимым условием профилактики СДС и рецидива язв стопы является обеспечение преемственности и мультидисциплинарного подхода в организации длительного наблюдения за данной категорией пациентов.
Важную роль играют процедуры профессионального подиатрического ухода, осуществляемые специально обученной медицинской сестрой в условиях кабинета диабетической стопы (УД – 2А).
Таблица 7. Категории риска развития СДС и их ведение
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента (алгоритм):
Немедикаментозное лечение: см. Амбулаторный уровень
Медикаментозное лечение
Сахароснижающие препараты и инсулинотерапия (УД–А) [1,2] применяются с целью коррекции гипергликемии (согласно одобренным клиническим протоколам «Сахарный диабет 1 типа» или «Сахарный диабет 2 типа»).
Таблица 8. Схема эмпирической антибактериальной терапии в стационаре
| Степень тяжести | Вероятный возбудитель | Препарат | Дозировка | Длительность |
| Средней степени тяжести (ступенчатая терапия или только парентеральная терапия) | MSSA; Streptococcus spp; Enterobacteriaceae; obligate anaerobes | Цефтриаксон |
Метронидазол (в комбинации с цефтриаксоном, цефтазидимом)
1-2г в/в или в/м каждые 12 ч.
500 мг в/в или per os каждые 12 ч.
500мг в/в каждые 12 ч.
spp;
Enterobacteriaceae;
Pseudomonas spp;
Ванкомицин
(при высоком риске MRSA)
При аллергии на β-лактамные антибиотики
Ципрофлоксацин +
Клиндамицин
1г в/в каждые 8 ч.
4,5г в/в каждые 6ч.
400мг в/в каждые 8ч.
300 мг каждые 8 ч.
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гиполипидемические препараты | Розувастатин | стартовая доза 5 мг или 10 мг 1 раз в сутки per os, в случае необходимости, доза может быть увеличена после 4 недель приема препарата. | A |
| Аторвастатин | стартовая доза 10 мг или 20 мг один раз в сутки. Пациенты, нуждающиеся в значительном снижении уровня ХС-ЛПНП (более 45 %), могут начинать лечение с дозы 40 мг один раз в сутки. | A | |
| Симвастатин | стартовая доза 20 мг один раз в сутки. Дозировка должна быть в зависимости от уровня ЛПНП и реакции пациента на проводимое лечение. Коррекция дозы проводится через 4 недели. | A | |
| Цефалоспорины III поколения | Цефтриаксон | 1-2г в/в или в/м каждые 24 ч. | A |
| Цефтазидим | 1-2г в/в или в/м каждые 12 ч. | A | |
| Фторхинолоны | Левофлоксацин | 500 мг в/в или per os каждые 12 ч. | A |
| Нитроимидазолы | Метронидазол | 500мг в/в каждые 12 ч. | A |
| Карбапенемы | Эртапенем | 1г в/в каждые 24 ч. | A |
| Меропенем | 1г в/в каждые 8 ч. | A | |
| Пенициллины в комбинации с ингибитором β-лактамаз | Пиперациллин/тазобактам | 4,5г в/в каждые 6ч. | A |
| Гликопептиды | Ванкомицин | 1г в/в каждые 12 ч. | A |
| Салициловая кислота и ее производные | Ацетилсалициловая кислота | 75-325 мг/сут per os | A |
| Ингибиторы агрегации тромбоцитов | Клопидогрел | 75 мг, 300 мг 1 раз в сутки перорально; | A |
| Цилостазол | 100 мг перорально, 2 раза в сутки, длительно | А | |
| Антикоагулянты | Гепарин натрия | начальная доза гепарина составляет 5000 ЕД парентерально или подкожно под контролем АЧТВ | А |
| Эноксапарин натрия | рекомендуемая доза 4 000 МЕ (40 мг), вводится 1 раз в сутки путем подкожной инъекции | А | |
| Надропарин кальция | рекомендуемая доза 2850 анти-Xa МЕ в сутки (0.3 мл) вводится 1 раз в сутки путем подкожной инъекции | А | |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| НПВС | Ибупрофен | 400мг 1таб 2-3 раза в сутки; | А |
| Лекарственная группа | Лекарственные средства | Способ применения | Уровень доказательности |
| Фторхинолоны | Ципрофлоксацин | 400мг в/в каждые 8ч. | А |
| Линкозамиды | Клиндамицин | 300 мг каждые 8 ч. | А |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| Прочие опиоиды | Трамадол | 100мг в/в или в/м, максимальная суточная доза 400мг; | В |
| Антидепрессанты | Амитриптилин | 25 мг 1раз вечером. Дозу можно постепенно увеличить согласно эффекту терапии до максимум 100 мг вечером. | В |
NB! В периоперационном периоде необходимо проводить профилактику контрастиндуцированной нефропатии. Для этого накануне вмешательства и после его проведения пациентам группы риска (хроническая болезнь почек 2 ст. и выше) отменить метформин, петлевые диуретики и ввести 1000 мл. физиологического раствора внутривенно капельно (УД – 1В).
NB! При наличии гнойно-некротического очага его первичная санация должна быть выполнена до ангиохирургического вмешательства. При наличии критической ишемии конечности не проводить хирургическую обработку раны, т.к. это может привести к расширению зоны некроза.
Дальнейшее ведение: после проведения ангиохирургического вмешательства пациент переводится на амбулаторный уровень (смотрите п. 3.3)
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
Рецензенты:
Еспенбетова Майра Жаксимановна – доктор медицинских наук, профессор кафедры эндокринологии НАО «Медицинский университет Семей».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.