болезнь шенлейна геноха код по мкб 10
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
Симптомы
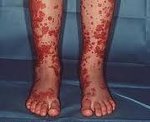
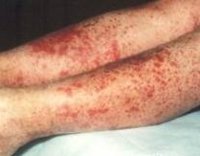
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Геморрагический васкулит
Общие сведения
Геморрагический васкулит у взрослых и детей (синонимы — болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз, геморрагическая пурпура Геноха) относится к системным заболеваниям с поражением преимущественно микроциркуляторного русла кожи, ЖКТ, суставов, почек. К наиболее поражаемой части сосудистого русла относятся сосуды мелкого калибра — посткапиллярные венулы, капилляры и артериолы с откладыванием иммунных комплексов. Код геморрагического васкулита по МКБ-10 — D69.0. В 2012 г номенклатура васкулитов была пересмотрена и пурпура Шенлейна — Геноха получила наименование IgA-васкулит, то есть, васкулит с отложением в стенке сосудов IgA-доминантных иммунных комплексов, поражающий мелкие сосуды.
Заболевание встречается во всех возрастных группах у взрослых лиц, но пик заболеваемости приходится на детский возраст (3-8 и 7-11 лет), в среднем составляя 13-18 случаев/100 тыс. населения. Дети до 3 лет болеют редко, что очевидно связано с низкой иммунологической реактивностью и еще не состоявшейся сенсибилизацией их организма. Более высокая заболеваемость детей школьного возраста обусловлена повышением уровня сенсибилизации в этом возрастном периоде и интенсивностью протекания аллергических реакций. По мере взросления заболеваемость снижается, а после 60 лет встречается крайне редко. В структуре заболеваемости преобладает мужской пол (2:1). В зимний и весенний периоды заболеваемость выше, что объясняется снижение реактивности организма в этот период, повышенной заболеваемостью ОРВИ и интенсивными контактами в детских организованных коллективах.
Спецификой заболевания является многообразие клинических проявлений (высыпания на коже, боли в животе, суставной синдром, поражение почек и др.), что зачастую в дебюте заболевания приводит к обращению к врачам различной специализации (участковый педиатр, дерматолог, нефролог, хирург, невролог), несвоевременной постановке диагноза и к отсрочке адекватного лечения, способствуя тем самым развитию осложнений и ухудшению прогноза.
Патогенез
В основе механизма развития геморрагического васкулита (ГВ) лежит генерализованное иммунокомплексное некротизирующее поражение кровеносных сосудов микроциркуляторного русла кожи и внутренних органов с формированием/отложением в сосудистой стенке гранулярных IgA-депозитов (комплексы антиген-антитело) и активацией системы комплемента. Как следствие образуется белковый мембраноатакующий комплекс, который лежит в основе осмотического лизис эндотелиальных клеток.
Также, при активации системы комплемента активно высвобождаются хемотаксические факторы. воздействующие на полиморфноядерные лейкоциты, которые в свою очередь выделяют лизосомальные ферменты, усугубляющие повреждение стенки сосудов. В результате повреждения структуры эндотелия сосудов происходит обнажение коллагеновых волокон, что способствует адгезии тромбоцитов к поверхности эндотелия и запуску механизма свертывания крови. В дальнейшем в сосудах образуются фибриновые депозиты, ухудшается реология крови, усиливается агрегация эритроцитов, тромбоцитов, развивается внутрисосудистое диссеминированное свертывание крови.
На фоне повышения проницаемости сосудов и развития тромбозов с последующим истощением антикоагулянтного (антитромбина-III) звена и тромбоцитопении потребления, происходят разрывы кровеносных сосудов микроциркуляторного русла кожи и внутренних органов, которые приводят к развитию клинической симптоматики геморрагического синдрома. Патогенез геморрагического васкулита схематически представлен на рисунке ниже.
Патогенез геморрагического васкулита
Классификация
Единая общепринятая классификация ГВ отсутствует. Наиболее часто используется клиническая классификация заболевания, в основу которой положен тот или иной клинический синдром. Соответственно выделяют кожную, суставную, почечную, абдоминальную и смешанную формы.
По степени тяжести выделяют:
По характеру течения: острую форму (1-2 мес.), затяжную (до 6 месяцев), хроническую с частыми рецидивами.
Причины геморрагического васкулита
Причины геморрагического васкулита у взрослых до настоящего времени окончательно не выяснены, однако, в большинстве случаев, ГВ имеет инфекционно-аллергическую природу. Среди ведущих факторов, способствующих развитию заболевания, выделяют:
Также имеются данные о генетической предрасположенности к ГВ, которая обусловлена дефицитом комплемента С7, а также наличием антигенов А1, А2, А10, С3HLA Bw35, B8. Таким образом, в условиях сенсибилизации организма любой этиологически значимый фактор из перечисленных выше может иметь решающее значение в развитии геморрагического васкулита. Однако в значительном числе случаев причины капилляротоксикоза выяснить не представляется возможным.
Симптомы геморрагического васкулита
Клинические симптомы болезни Шенлейна-Геноха представлены четырьмя типичными клиническими синдромами: кожным, суставным, абдоминальным и почечным. Количество органных проявлений заболевания варьирует чаще всего в пределах от 1 до 2 от всех классических клинических синдромов, которые могут развиваться в различных комбинациях и в любой последовательности на протяжении всего периода заболевания. В редких случаях, могут встречаться и поражение других органов: легких, центральной нервной системы, сердца.
Началу ГВ часто предшествует продромальный период продолжительностью от 4 до 12 дней. В большинстве за 1-4 недели пациент переносит заболевание, чаще — ангину, ОРВИ, обострение хронического заболевания или имеет место в анамнезе аллергическое воздействие (прием медикаментов, прививки, обострение аллергического заболевания). Клинические симптомы этого периода не специфические и зачастую проявляются общим недомоганием, повышением температуры, головной болью, снижением аппетита.
Начало ГВ может быть развиваться исподволь, когда первые симптомы пурпуры возникают постепенно на фоне хорошего самочувствия больного и полного здоровья и общее состояние больных существенно не нарушает. Такой вариант начала заболевания характерен для изолированного поражения кожи. Однако в ряде случаев заболевание начинается остро.
Геморрагическая пурпура может начаться с любого синдрома, но чаще дебют болезни проявляется кожным геморрагическим синдромом, к которому постепенно присоединяются поражения других систем и органов.
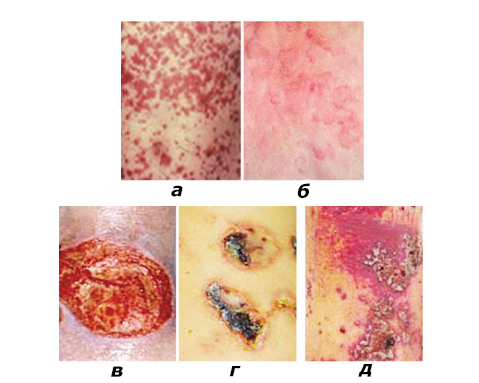
Кожный синдром (форма). Поражение кожи отмечается у всех больных ГВ и является обязательным и важнейшим критерием диагностики. Типичная локализация высыпаний на коже: нижние конечности — преимущественно голени и стопы. Реже сыпь распространяется на бедра, туловище, ягодицы, верхние конечности и крайне редко на лицо. Геморрагическая сыпь в большинстве случаев представлена пурпурой, петехиями или полиморфной сыпью, реже — уртикарными, эритематозно-макулярными элементами или буллезно-некротической формой. Ниже на фото геморрагического васкулита у взрослых представлены различные формы кожного синдрома.
Формы кожного синдрома ГВ: а) геморрагическая, б) уртикарная; в) папуло-язвенная; г) некротически-язвенная; д) полиморфная
Кожный геморрагический синдром имеет ряд специфических особенностей. Сыпь — симметрична, имеет мелкопятнистый/петехиальный характер, при этом размеры элементов сыпи составляют 2-5 мм, выступает над поверхностью кожи, не исчезает при надавливании, склонна к рецидивированию и слиянию, имеет выраженную пестроту элементов сыпи за счет соседства вновь образованных со старыми, которые находятся на различных стадиях обратного развития, локализуется преимущественную на разгибательных поверхностях конечностей вокруг суставов. Достаточно часто дебют заболевания сопровождается различными вариантами аллергической сыпи — крапивницей (аллергический васкулит).
В ранний период ГВ элементы сыпи имеют красноватый цвет, однако в процессе эволюции быстро приобретают характерный синюшно-багровый цвет, затем бледнеют и в течение 3-5 дней, по мере обратного развития, приобретают желтовато-коричневый оттенок. В тяжелых случаях при высокой активности патологического процесса часть кожных элементов подвергается некрозу, что обусловлено микротромбозами и ишемией ткани. Для кожного синдрома ГВ характерно волнообразное течение, чаще отмечается 2-5 эпизодов. При этом, вновь появляющиеся высыпания могут быть вызваны погрешностями в питании, приемом лекарственных препаратов, нарушением постельного режима. В ряде случаев сыпь сопровождается кожным зудом, а у 30-35% пациентов наблюдается гемосидероз (остаточная длительная пигментация), сопровождаемая шелушением.
Частой формой проявления кожного синдрома могут быть ангионевротические отеки, локализирующиеся на кистях, стопах лице. У мальчиков встречается отек мошонки. Ткани в местах поражения имеют синюшную окраску, пастозны.
Суставная форма (синдром). Вовлечение в патологический процесс суставов по частоте встречаемости является вторым после кожного синдрома. Достаточно часто встречается вместе с кожным синдромом или проявляется через несколько часов/дней после него (кожно-суставная форма). Большие затруднения в постановке диагноза ГВ представляют случаи, при которых суставной синдром появляется первично, протекает по типу мигрирующих полиартралгий/артритов и предшествует кожным проявлениям. В основе его развития — нарушение проницаемости сосудов, что способствует развитию отеков кожи/подкожно-жировой клетчатки в области средних/крупных суставов, преимущественно лучезапястных и голеностопных, реже наблюдаются кровоизлияния. Мелкие суставы кисти, стопы в патологический процесс практически не вовлекаются.
Клинические изменения в суставах проявляются локальной гиперемией, увеличением объема, болевым синдромом и болезненностью при пальпации, ограничением движений, повышением местной температуры. Реже, развиваются болевые контрактуры. Клиническая симптоматика с развивается на фоне повышения температуры тела до фебрильных цифр и сохраняется на протяжении 2-5 дней, после чего бесследно исчезает, не оставляя каких-либо деформаций. Часто суставной синдром протекает на фоне ангионевротического отека.
Абдоминальный синдром. Встречается у 50-60% пациентов и у трети из них предшествует кожному синдрому, что существенно затрудняет диагностику и является частой причиной оперативного вмешательства. Основной клинический признак – сильные, возникающие внезапно схваткообразные боли в животе, без выраженной локализации. Характер болей аналогичен кишечным коликам, чаще в области пупка, реже – в эпигастральной/правой подвздошной области, часто имитируя характерную картину язвы желудка, аппендицита, панкреатита и даже острой кишечной непроходимости. Боли зачастую чрезвычайно интенсивные, из-за чего больные занимают вынужденное положение в постели, мечутся и кричат. Болевой синдром вызывается многочисленными кровоизлияниями в стенку кишечника, геморрагиями в брыжейку, геморрагическим пропитыванием слизистой оболочки и кишечной стенки, что может привести к образованию участков некроза и кровотечениям. На пике боли возможны ложные позывы с частым стулом, рвота с примесью крови и появление в кале свежей крови.
При объективном обследовании — болезненность при пальпации живота, вздутие, однако, признаки раздражения брюшины как правило, отсутствуют. Продолжительность абдоминального синдрома варьирует от нескольких приступов на протяжении 2-3 дней до 8-10 «волн» в течении нескольких месяцев. Синдром непостоянен, а симптоматика нестойкая. Часто рецидив болевого синдрома в животе сочетается с очередной волной кожных проявлений.
На фоне болей в животе у пациентов может отмечаться бледность кожи, осунувшееся лицо, сухой язык, запавшие глаза, лихорадка. При обильных кровотечениях высокий риск развития острой постгеморрагической анемии и коллапса. Грозными осложнениями могут быть непроходимость кишечника, обусловленная закрытием его просвета гематомой, перфорация кишечника, перитонит. Развитие абдоминального синдрома значительно обостряет процесс и усугубляет его течение, требуя проведения интенсивной терапии.
Почечный синдром. Развивается ориентировочно у 30-50% больных. Этот синдром ГВ всегда развивается только после появления геморрагической сыпи, однако присоединяться к симптомокомплексу может в разные временные периоды болезни. Наиболее часто почечный синдром развивается на 1-2 месяцах заболевания. Существует 2 клинических варианта поражения почек:
Выраженность клинических проявлений во многом зависит от активности патологического процесса, в соответствии с чем выделяют несколько степеней тяжести течения ГВ:
Пурпура Шенлейна-Геноха может протекать и с вовлечением в патологический процесс других систем (сердечно-сосудистой, ЖКТ, ЦНС) и органов (печень, легкие), однако такие варианты заболевания встречается значительно реже.
Анализы и диагностика
Диагноз ГВ ставится на выявлении специфических клинических синдромов, прежде всего, наличие в момент осмотра/в анамнезе кожных геморрагических двусторонних высыпаний и установлении связи начала ГВ с инфекционными заболеваниями, аллергическим анамнезом, изменением рациона питания. Специфических лабораторных тесты отсутствуют. Лабораторные исследования:
В подтверждении клинического диагноза ведущую роль играет биопсия кожи проведением иммуногистохимического исследования, позволяющего выявить фиксацию IgA-содержащих иммунных комплексов в сосудистой стенке. При необходимости назначаются УЗИ почек и органов брюшной полости, ЭКГ.
Дифференциальная диагностика необходима с васкулитами при аутоиммунных заболеваниях (ревматоидном артрите, болезни Крона, системной красной волчанке, язвенном колите), васкулитами инфекционной этиологии инфекциях (гепатит В и С, инфекционный подострый эндокардит, туберкулез), при лекарственной аллергии и злокачественных новообразованиях.
Лечение геморрагического васкулита
Лечение геморрагического васкулита у взрослых различается в зависимости от формы болезни, фазы, агрессивности течения. Прежде всего реализуются мероприятия, направленные на блокировку образования новых иммунных комплексов, а также удаление (элиминацию) уже образовавшихся. Больным показано ограничение двигательной активности и назначается строгий постельный режим на период высыпаний на коже + 2 недели, далее — полупостельный режим на 2 недели и в дальнейшем, до полного выздоровления — палатный режим.
Медикаментозная терапия предусматривает назначение энтеросорбентов (Полисорб, Силард, Полифепан, Активированный уголь) с целью связывания токсинов и биологически активных веществ в кишечнике на 15-20 дней.
К средствам патогенетической терапии относятся антиагреганты и антикоагулянты. Из антикоагулянтов базовым препаратом является Гепарин, доза, способ и длительность введения которого определяется клиническим вариантом болезни, ответом на проводимую терапию и показателями свертывающей системы крови и проводится под контролем времени свёртывания крови.
В качестве антиагрегантных средств назначается на 3-4 недели Дипиридамол (Парседил, Курантил, Тромбонил), ацетилсалициловая кислота или Пентоксифиллин, а также активаторы фибринолиза — Никотиновая кислота в/в капельно в переносимых дозах. Эти препараты препятствуют агрегации тромбоцитов, улучшают коллатеральный кровоток, внутритканевую перфузию и микроциркуляцию. При тяжелом течении для нормализации фибринолитической активности целесообразно введение Урокиназы.
Показаниями к назначению глюкокортикостероидов (Преднизолон) является упорный абдоминальный синдром, длительное волнообразное течение кожной пурпуры, нефрит. Раннее назначение преднизолона, особенно у пациентов с абдоминальным синдромом, значительно снижает риск развития почечного синдрома. При активно текущем гломерулонефрите с иммунологическими нарушениями и отклонениями в функции почек назначается пульс-терапия Метилпреднизолоном в течение 3 дней.
При сопутствующей инфекции в зависимости от предполагаемого/выявленного этиологического фактора и упорном волнообразном течении ГВ назначают антибиотики широкого спектра действия — цефалоспорины III поколения (Цефиксим, Цефтриаксон, Цефотаксим), макролиды (Сумамед).
При обширных поражениях кожи эффективны препараты группы сульфаниламидов: Колхицин, Сульфасалазин. При длительном волнообразном течении ГВ эффективны иммунокорригирующие препараты (Дибазол), а также, препараты, ускоряющие синтез интерферона (Циклоферон, Амиксин) и иммуноглобулин человеческий нормальный в течение 1-5 суток. При торпидной клинике может быть эффективен Плазмаферез (10-14 сеансов). Для укрепления сосудистой стенки показаны витамины Р, С, а также, антиоксидантный комплекс.
Геморрагический васкулит у детей
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Код по МКБ-10
Эпидемиология
Частота геморрагического васкулита составляет 23-25 на 10 000 населения; чаще болеют дети от 4 до 7 лет, несколько чаще мальчики.

Причины геморрагического васкулита у детей

Патогенез
В патогенезе геморрагического васкулита имеют значение: гиперпродукция иммунных комплексов, активация системы комплемента, повышение проницаемости сосудов, повреждение эндотелия сосудов, гиперкоагуляция. В основе повреждения сосудов при данном заболевании лежит генерализованный васкулит мелких сосудов (артериол, венул, капилляров), характеризующийся периваскулярной инфильтрацией гранулоцитами, изменениями эндотелия и микротромбозом. В коже эти повреждения ограничиваются сосудами дермы, но экстравазаты достигают эпидермиса. В ЖКТ могут быть отёк и подслизистые кровоизлияния, возможны и эрозивно-язвенные повреждения слизистой оболочки. В почках отмечают сегментарный гломерулит и окклюзию капилляров фибриноидными массами; более старые повреждения характеризуются отложением гиалинового материала и фиброзом. В результате в микрососудах развивается асептическое воспаление с деструкцией стенки, увеличением её проницаемости, запускается механизм гиперкоагуляции, ухудшаются реологические свойства крови, возможно истощение антикоагулянтного звена свёртывающей системы крови, отмечается свободнорадикальный стресс, что ведёт к ишемии тканей.
Патолорфология геморрагического васкулита (болезни Шенлейна-Геноха)
В коже изменения локализуются главным образом в мелких сосудах дермы в виде лейкокластического васкулита с экстравазатами эритроцитов в окружающую ткань. В капиллярах и других сосудах часто развиваются деструктивные изменения стенок типа фибриноидного некроза. Фибриноидные изменения наблюдаются также в коллагеновых волокнах, окружающих сосуды. Иногда возникает некроз сосудистых стенок и окружающего коллагена, что приводит к закрытию просвета сосуда. Наблюдается периваскулярный инфильтрат, но часто происходит инфильтрация стенок сосудов, состоящая в основном из нейтрофильных гранулоцитов и лимфоцитов. Характерным является кариорексис, или лейкоклазия, с образованием «ядерной пыли». В некоторых случаях определяется диффузная инфильтрация верхних отделах дермы на фоне резко выраженного отека и фибриноидного набухания с экстравазатами эритроцитов. Эпидермис в таких случаях также подвергается некрозу с образованием язвенных дефектов.
В хронических случаях некробиотические изменения и экстравазаты эритроцитов менее выражены. Стенки капилляров утолщенные, иногда гиалинизированы, инфильтрат состоит преимущественно из лимфоцитов с примесью небольшого количества нейтрофильных и эозинофильных гранулоцитов. Как правило, обнаруживают кариорексис, являющийся выражением анафилактоидното состояния. В результате дальнейших изменений эритроцитов и их фагоцитоза макрофагами в них выявляют гранулы гемосидерина.

Гистогенез геморрагического васкулита (болезни Шенлейна-Геноха)
Симптомы геморрагического васкулита у детей
Геморрагический васкулит начинается обычно остро, при субфебрильном, реже фебрильном повышении температуры тела, а иногда и без температурной реакции. Клиническая картина может быть представлена одним или несколькими из характерных синдромов (кожный, суставной, абдоминальный, почечный), в зависимости от чего выделяют простую и смешанную формы болезни.
Абдоминальный синдром, обусловленный отёком и геморрагиями в стенку кишки, брыжейку или брюшину, наблюдают почти у 70% детей. Больные могут жаловаться на умеренные боли в животе, которые не сопровождаются диспептическими расстройствами, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. Однако нередко сильные боли в животе носят приступообразный характер, возникают внезапно по типу колики, не имеют чёткой локализации и продолжаются до нескольких дней. Может быть тошнота, рвота, неустойчивый стул, эпизоды кишечного и желудочного кровотечения. Наличие абдоминального синдрома с начала заболевания, рецидивирующий характер болей требуют совместного наблюдения пациента педиатром и хирургом, так как болевой синдром при геморрагическом васкулите может быть обусловлен как проявлением болезни, так и её осложнением (инвагинация, перфорация кишечника).
Течение геморрагического васкулита имеет циклический характер: чётко очерченный дебют спустя 1-3 нед после перенесённой острой вирусной или бактериальной инфекции, вакцинации и других причин и выздоровление через 4-8 нед. Описаны единичные наблюдения геморрагического васкулита у детей, протекающей крайне тяжело в виде молниеносной пурпуры.
Нередко течение приобретает волнообразный характер с повторными высыпаниями (в виде моносиндрома или в сочетании с другими синдромами), рецидивирующими на протяжении 6 мес, редко 1 года и более. Как правило, повторные волны высыпаний при наличии абдоминального синдрома сопровождаются появлением почечного синдрома.
Хроническое течение свойственно вариантам с Шенлейна-Геноха нефритом или с изолированным непрерывно рецидивирующим кожным геморрагическим синдромом.

Формы
Принятой классификации нет. В рабочих классификациях болезни Шенлейна-Геноха выделяют:

Диагностика геморрагического васкулита у детей
Диагноз геморрагического васкулита устанавливают по характеру остро возникшего кожного синдрома, прежде всего по наличию симметрично расположенной мелкопятнистой геморрагической сыпи на нижних конечностях. Трудности возникают, если первым проявлением болезни служат боли в суставах, животе или изменения в анализах мочи. В этих случаях постановка диагноза возможна лишь при последующем появлении типичной сыпи.
Лабораторная диагностика геморрагического васкулита
При типичной картине геморрагического васкулита в анализе периферической крови может быть умеренный лейкоцитоз с нейтрофилёзом, эозинофилией, тромбоцитоз. При отсутствии кишечного кровотечения уровень гемоглобина и число эритроцитов нормальны.
Общий анализ мочи изменён при наличии нефрита, возможны транзиторные изменения мочевого осадка.
Система свёртывания крови при геморрагическом васкулите характеризуется склонностью к гиперкоагуляции, поэтому определение состояния гемостаза должно быть исходным и последующим для контроля достаточности терапии. Гиперкоагуляция максимально выражена при тяжёлом течении. Для определения состояния гемостаза и эффективности назначенного лечения следует контролировать уровень фибриногена, растворимых комплексов фибрин-мономера, комплекс тромбин-антитромбин III, D-димеры, протромбиновый фрагмент Fw и фибринолитическую активность крови.
Биохимический анализ крови имеет прикладное значение, лишь при поражении почек выявляют изменение уровня азотистых шлаков и калия сыворотки крови.

Инструментальные методы при геморрагическом васкулите
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
Дифференциальная диагностика
Дифференциальную диагностику геморрагического васкулита следует проводить в первую очередь с заболеваниями, которым свойственна геморрагическая пурпура: инфекциями (инфекционный эндокардит, менингококцемия), другими ревматическими заболеваниями, хроническим активным гепатитом, опухолями, лимфопролиферативными заболеваниями, многие из этих болезней протекают с поражением суставов и почек.
Наличие мелкой (петехиальной) сыпи может вызвать подозрение на тромбоцитопеническую пурпуру, но для болезни Шенлейна-Геноха характерна типичная локализация сыпи (на ягодицах, нижних конечностях), при этом не бывает тромбоцитопении.
Абдоминальный синдром при геморрагическом васкулите следует отличать от заболеваний, сопровождающихся картиной острого живота, в том числе острого аппендицита, непроходимости кишечника, прободной язвы желудка, иерсиниоза, неспецифического язвенного колита. В пользу болезни Шенлейна-Геноха свидетельствуют схваткообразные боли, на высоте которых появляются кровавая рвота и мелена, и сопутствующие изменения кожи, суставной синдром. При преобладании желудочно-кишечных симптомов клиническая картина может напоминать картину острого живота, поэтому при обследовании каждого больного с острыми болями в животе следует помнить о геморрагическом васкулите и искать сопутствующие высыпания, нефрит или артрит.
При тяжёлом поражении почек может возникнуть предположение об остром гломерулонефрите, в дифференциальной диагностике помогает выявление других проявлений геморрагического васкулита. Если больной страдает хроническим заболеванием почек, необходимо выяснить, не было ли у него в прошлом геморрагический васкулит. Почечные формы болезни следует дифференцировать прежде всего от IgA-нефропатии, протекающей с рецидивами макрогематурии или микрогематурией.
Дифференциальная диагностика с другими ревматическими заболеваниями редко вызывает затруднения. Исключение составляет системная красная волчанка, которая в дебюте может иметь симптомы геморрагического васкулита, но при этом выявляют иммунологические маркёры (антитела к ДНК, АНФ), не свойственные геморрагическому васкулиту.
К кому обратиться?
Лечение геморрагического васкулита у детей
Показаниями к госпитализации служат дебют, рецидив геморрагического васкулита.
Немедикаментозное лечение геморрагического васкулита
Медикаментозное лечение геморрагического васкулита
Медикаментозное лечение проводят с учётом фазы болезни, клинической формы, характера основных клинических синдромов, степени тяжести, характера течения.
Критерии степени тяжести геморрагического васкулита:
Медикаментозное лечение состоит из патогенетического и симптоматического.
Ниже приведены показания к назначению и методика использования патогенетических методов лечения геморрагического васкулита.
Симптоматическое лечение геморрагического васкулита включает инфузионную терапию, антигистаминные препараты, энтеросорбенты, НПВП. При лечении рецидивирующих форм особое внимание следует уделять поиску возможной причины, поддерживающей патологический процесс. Чаще всего это инфекционные факторы, поэтому санация очагов инфекции нередко приводит к ремиссии.
При тяжёлом течении геморрагического васкулита в острый период используют внутривенное введение декстрана (реополиглюкина), глюкозо-новокаиновой смеси (в соотношении 3:1). Антигистаминные препараты эффективны у детей, имеющих в анамнезе пищевую, лекарственную или бытовую аллергию, проявления экссудативно-катарального диатеза, аллергические заболевания (поллиноз, отёк Квинке, обструктивный бронхит, бронхиальную астму). Используют клемастин (тавегил), хлоропирамин (супрастин), мебгидролин (диазолин), хифенадин (фенкарол) и другие препараты в возрастных дозах в течение 7-10 дней. Энтеросорбенты [лигнин гидролизный (полифепан), смектит диоктаэдрический (смекта), повидон (энтеросорб), активированный уголь 3-4 раза в сутки на протяжении 5-10 дней] необходимы больным с отягощенным аллергологическим анамнезом в случаях, когда пищевые агенты служили провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. НПВП назначают коротким курсом в случае выраженного суставного синдрома.
Хирургическое лечение геморрагического васкулита
Хирургическое лечение (лапароскопия, лапаротомия) показано при развитии симптомов «острого живота» у пациента с абдоминальным синдромом. Кроме того, в период ремиссии по показаниям (хронический тонзиллит) проводят тонзилэктомию.