болезнь пайра код мкб 10
Спинальная мышечная атрофия и родственные синдромы
Общая информация
Краткое описание
Протокол «Спинальная мышечная атрофия и родственные синдромы»
Код по МКБ-10: G 12
G 12.2 Болезнь двигательного неврона
G 12.8 Другие спинальные мышечные атрофии и родственные синдромы
G 12.9 Спинальные мышечные атрофия неуточненная
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Боковой склероз:
Прогрессирующий:
— спинальная мышечная атрофия.
Диагностика
Диагностические критерии
Жалобы и анамнез: в начале заболевания появляются атрофии и слабость, утомляемость в кистях и стопах, подергивания мышц. Анамнез: клиническая картина развивается постепенно, реже остро в возрасте 8-15 лет.
Инструментальные исследования:
2. Компьютерная томография головного мозга (КТ).
3. Исследование глазного дна.
Показания для консультации специалистов:
Минимум обследования при направлении в стационар:
1. Общий анализ крови и мочи.
4. Кал на яйца глист.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
4. КТ головного мозга.
Дополнительные диагностические мероприятия:
— МРТ головного или спинного мозга.
Дифференциальный диагноз
Диагноз
Признак
Боковой амиотрофический склероз
Вертеброгенная шейная миелопатия
Сирингомиелия
Периферические парезы, высокие сухожильные периостальные рефлексы, фибрилляции, фасцикулляции мышц, поражение черепно-мозговых нервов (V-XII), атрофии
Периферические парезы и расстройства чувствительности в зонах иннервации шейных сегментов, доминируют симптомы ишемического поражения двигательных структур шейного утолщения
Дистальные атрофии, мышечный тонус и рефлексы снижены, болевой синдром, расстройства чувствительности диссоциированного типа, вазомоторные и трофические нарушения, дизрафический статус
Кифосколиоз, добавочные ребра, незаращение дужек шейных и поясничных позвонков, ассимиляция атланта с затылочной костью, базилярная импрессия
Лечение
Тактика лечения: специфического лечения нет.
Цели лечения:
— коррекция двигательных нарушений;
Немедикаментозное лечение:
— занятия с психологом;
Медикаментозное лечение
Для улучшения нервно-мышечной передачи: дибазол, прозерин.
Препараты, снижающие мышечный тонус: мидокалм, сирдалуд, баклофен.
По показаниям назначается противосудорожная терапия.
Профилактические мероприятия: профилактика вирусных и бактериальных инфекций.
Дальнейшее ведение: диспансерное наблюдение невропатолога по месту жительства, оформление пособия по инвалидности, обеспечение протезами, моторизованными или механическими приспособлениями (кресла-каталки); при эпилептическом синдроме регулярный длительный прием антиконвульсантов.
Основные медикаменты:
1. Дибазол, таблетки 0,02, 0,005
2. Мидокалм, таблетки 50 мг
3. Пиридоксин гидрохлорид, ампулы, 1 мл 5%
4. Прозерин, ампулы 0,05% 1 мл
5. Ретаболил, ампулы 5% 1 мл
6. Тиамин хлорид, ампулы 5% 1 мл
7. Токоферола ацетат (витамин Е), ампулы 10%-1,0
8. Токоферола ацетат (витамин Е) капсулы по 0,1 или 0,2 50% раствора
9. Фолиевая кислота, таблетки 0,001
10. Церебролизин, ампулы 1 мл
11. Цианокобаламин, ампулы 1 мл 200 мкг и 500 мкг
Дополнительные медикаменты:
3. Карбамазепин 200 мг
4. Нейромультивит, таблетки
5. Сирдалуд, таблетки 2 мг, 4 мг и 6 мг
Индикаторы эффективности лечения:
— повышение эмоционального и психического тонуса;
— увеличение объема активных движений;
— купирование приступов судорог.
Госпитализация
Показания к госпитализации: парезы, параличи, атрофии, фибрилляции и фасцикуляции мышц, поперхивания, дисфонии, отвисание нижней челюсти, насильственный смех и плач.
Информация
Источники и литература
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Мухамбетова Гульнар Амерзаевна
Кафедра нервных болезней, КазНМУ
Ассистент, кандидат медицинских наук
Кадыржанова Галия Баекеновна
РДКБ «Аксай, психоневрологическое отделение №3
Серова Татьяна Константиновна
РДКБ «Аксай», психоневрологическое отделение №1
Балбаева Айым Сергазиевна
РДКБ «Аксай, психоневрологическое отделение №3
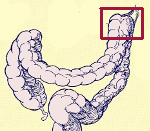
Синдром Пайра ( Синдром селезеночного угла )
Синдром Пайра — врожденная аномалия толстого кишечника с хроническим обстипационно-болевым синдромом вследствие нарушения проходимости ободочной кишки при высокой фиксации ее селезеночного изгиба. Проявляется болями в левом подреберье, запорами, метеоризмом, тошнотой, рвотой. Диагностируется с помощью ирригографии, радионуклидного исследования кишечника, допплерографии абдоминальных сосудов, биопсии кишечной стенки. Для лечения используют слабительные, витаминные, противовоспалительные препараты, спазмолитики, пребиотики. При декомпенсации заболевания применяется одна из техник резекции ободочной кишки или лапароскопическое низведение ее селезеночного угла.
МКБ-10
Общие сведения
Болезнь Пайра (синдром селезеночного угла) — врожденная патология, при которой удлиненная поперечная ободочная кишка формирует патологический угол при переходе в нисходящую, из-за чего тормозится движение содержимого кишечника. Заболевание впервые было описано в работах немецкого хирурга Эрвина Пайра в 1905 году. Распространенность составляет 3,8%. Аномалия обычно манифестирует в детстве, у девочек выявляется в 3-4 раза чаще, чем у мальчиков. Синдром Пайра служит причиной около 6-7% хронических запоров. Болезнь часто сочетается с другими врожденными аномалиями толстой кишки, дополнительной хордой левого желудочка, синдромом недифференцированной дисплазии соединительной ткани, гастроптозом, нефроптозом.
Причины
Заболевание принадлежит к категории врожденных аномалий связочного аппарата ободочной кишки. Этиология синдрома селезеночного угла окончательно не установлена. Вероятнее всего, его возникновение вызвано сочетанием нескольких этиофакторов. По мнению специалистов в сфере гастроэнтерологии, проктологии, общей хирургии возможными причинами формирования патологического перегиба толстого кишечника в селезеночном углу считаются:
Патогенез
Механизм развития синдрома Пайра связан с нарушением физиологического пассажа содержимого толстого кишечника. Из-за укорочения связки, фиксирующей селезеночный угол ободочной кишки к диафрагме, возникает перегиб кишечной трубки с формированием так называемой пайеровской «двустволки». Сужение кишечного просвета препятствует свободному движению каловых масс. В результате застоя содержимого поперечная часть ободочной кишки растягивается, провисает, становится ригидной, снижается тонус продольных и циркулярных волокон ее мышечного слоя, что еще больше усугубляет моторно-эвакуаторную дисфункцию. При прогрессировании патологического процесса возникает тифлэктазия, нарушается функция запирательного илеоцекального аппарата. Рефлюкс каловых масс вызывает воспалительное поражение тонкого кишечника. Растяжение кишечной стенки сопровождается развитием характерного болевого синдрома. Резорбция токсичных веществ из кала провоцирует эндотоксикоз.
Классификация
При систематизации клинических форм синдрома Пайра учитывают ведущую клиническую симптоматику и стадию развития заболевания. С учетом преобладающих нарушений различают болевую, обстипационную и комбинированную формы патологии. Для выбора консервативного или оперативного лечения важно учитывать стадию болезни селезеночного угла:
Симптомы
Манифестация заболевания происходит в детском, реже подростковом возрасте. Основной признак — боли в левых отделах живота, которые значительно усиливаются после приема пищи, физической нагрузки, могут иррадиировать в прекардиальную область, левую половину поясницы. Болевой синдром всегда сопровождается хроническими запорами длительностью 3-5 суток и более. У пациентов, страдающих синдромом Пайра, возникают и другие диспепсические симптомы: тошнота, периодическая рвота, чувство раннего насыщения, тяжесть в животе, метеоризм, ухудшение аппетита. Нарушения общего состояния в виде головной боли, эмоциональной лабильности, снижения трудоспособности, потери веса связаны с хронической кишечной интоксикацией организма и развиваются при декомпенсированном варианте заболевания.
Осложнения
Болезнь Пайра может осложниться острой кишечной непроходимостью с многократной рвотой, задержкой стула и газов, прекращением перистальтики. При длительном копростазе наблюдаются ишемические повреждения стенки кишечника с ее последующим некрозом, что приводит к инфицированию брюшной полости и перитониту. Частым осложнением синдрома Пайра является рефлюкс-илеит, развивающийся у 85-86% больных вследствие постоянного забрасывания калового содержимого из слепой кишки в подвздошную. При этом отмечаются воспалительные изменения слизистой и нарушения функционирования илеоцекальной заслонки, сопровождающиеся усилением болевого синдрома. В 60-62% случаев возникает вторичный колит.
Диагностика
Постановка диагноза при синдроме Пайра зачастую затруднена, что обусловлено полиморфностью и неспецифичностью клинической картины заболевания, сходной с проявлениями других болезней пищеварительного тракта. Для обнаружения характерных признаков патологии требуется комплексное инструментальное обследование с использованием таких методов, как:
Изменения показателей общего анализа крови (лейкоцитоз, увеличение СОЭ, снижение уровня гемоглобина и эритроцитов) выявляются только в случае декомпенсированного течения болезни Пайра. В биохимическом анализе крови может наблюдаться гипопротеинемия, сдвиг электролитного равновесия, синдром цитолиза (повышение АСТ, АЛТ, щелочной фосфатазы), увеличение концентрации азотистых соединений (креатинина, мочевины).
Дифференциальная диагностика проводится с острым аппендицитом, холециститом, гастритом, острой и хронической кишечной непроходимостью, идиопатическим мегаколоном, болезнью Гиршпрунга, опухолями кишечника, спаечной болезнью, синдромом функциональной диспепсии, хроническими кишечными инфекциями, заболеваниями почек, патологией органов репродуктивной системы у женщин. Кроме наблюдения у гастроэнтеролога или проктолога могут быть рекомендованы консультации хирурга, инфекциониста, генетика.
Лечение синдрома Пайра
Выбор терапевтической тактики осуществляется с учетом стадии заболевания. Больным в фазе компенсации и субкомпенсации рекомендована высококалорийная диета с употреблением пищи, содержащей небольшое количество клетчатки и стимулирующей кислотное брожение. Ограничиваются продукты, замедляющие кишечную перистальтику: крепкий чай, какао, шоколад, кофе. Полезна ЛФК с выполнением упражнений для мышечного пресса и усиления перистальтической активности. Схема консервативного лечения синдрома Пайра включает:
По показаниям комплексную консервативную терапию дополняют противовоспалительными средствами, миотропными спазмолитиками, ферментными препаратами, пребиотиками, санаторно-курортным лечением с употреблением минеральных вод и их применением в виде лечебных микроклизм. При декомпенсированном течении болезни Пайра с прогрессированием болевого синдрома, моторно-эвакуаторных расстройств, сохраняющейся кишечной интоксикацией, неэффективностью консервативной терапии показана хирургическая коррекция. Операциями выбора являются резекция поперечной ободочной кишки с наложением коло-колоанастомоза «конец в конец» и фиксацией кишечника в анатомически правильном положении, лапароскопическое иссечение ободочно-селезеночной и ободочно-диафрагмальной связок для низведения селезеночного изгиба. При сочетании синдрома с долихосигмой выполняется левосторонняя гемиколэктомия или комбинированное вмешательство с резекцией сигмовидной кишки.
Прогноз и профилактика
Исход заболевания зависит от своевременности диагностики, правильного выбора терапевтической тактики, общего состояния больного, наличия интеркуррентных расстройств. После назначения комплексной консервативной терапии стойкое улучшение состояния отмечается у 85,4% пациентов. Прогноз относительно неблагоприятный при декомпенсированных формах синдрома Пайра, требующих радикальных операций по удалению части кишечника. Меры специфической профилактики заболевания не разработаны. Для предупреждения осложнений необходимо тщательное обследование больных с кишечными симптомами неизвестной этиологии, динамическое наблюдение за пациентами с диагностированной болезнью Пайра.
Хронический панкреатит и другие болезни поджелудочной железы
Общая информация
Краткое описание
Код протокола: Н-T-027 «Хронический панкреатит и другие болезни поджелудочной железы»
Для стационаров терапевтического профиля
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клинико-морфологическая классификация хронического панкреатита (Кузнецов В.В., Голофеевский В.Ю. 2000)
Факторы и группы риска
Диагностика
Показания для консультации специалистов: в зависимости от сопутствующей патологии.
12. Консультация гастроэнтеролога.
Лабораторная диагностика
Дифференциальный диагноз
Дифференциальный диагноз
Исключение синдромосходных заболеваний – необходимый этап диагностики ХП.
К синдромосходным заболеваниям относятся гастродуоденальные язвы, заболевания тонкой кишки, поражения нижнегрудного отдела позвоночника с корешковым синдромом, а также карциномы желудка, поджелудочной железы, почек, поперечно ободочной кишки.
В распознавании ХП имеют значение изменения постбульбарного отдела ДПК и большого дуоденального сосочка определяемых с помощью эндоскопии и измерения давления ДПК.
Лечение
На амбулаторном этапе рекомендуют соблюдение диеты №5, а также проведение заместительной и антисекреторной терапии.
Больные с ХП подлежат диспансерному наблюдению (повторный осмотр и обследование в амбулаторно-поликлинических условиях) дважды в год.
Индикаторы эффективности лечения: обеспечение ремиссии.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
Генерализованная эпилепсия у детей, острый период
Общая информация
Краткое описание
Генерализованная эпилепсия (ГЭ) – хроническое заболевание головного мозга, характеризующиеся повторными приступами с нарушением двигательных, чувствительных, вегетативных, мыслительных или психических функций, возникающими вследствие чрезмерных нейронных разрядов в обоих полушариях головного мозга.
ГЭ – является единым заболеванием, представляющим отдельные формы с электро-клиническими особенностями, подходом к лечению и прогнозом.
Код протокола: H-P-003 «Генерализованная эпилепсия у детей, острый период»
Для стационаров педиатрического профиля
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Согласно Международной классификации 1989 г. (Международная лига борьбы с эпилепсией) в основу генерализованной эпилепсии положена генерализованность эпилептической активности.
Внутри ГЭ выделяют формы : идиопатические, симптоматические и криптогенные.
Генерализованные виды эпилепсии и синдромы:
1. Идиопатические (с возраст-зависимым дебютом). МКБ-10: G40.3:
— доброкачественные семейные неонатальные судороги;
— доброкачественные идиопатические неонатальные судороги;
— доброкачественная миоклоническая эпилепсия раннего детского возраста;
— детская абсансная эпилепсия (МКБ-10: G40.3);
— ювенильная абсансная эпилепсия;
— ювенильная миоклоническая эпилепсия;
— эпилепсия с приступами пробуждения;
— другие виды идиопатической генерализованной эпилепсии (МКБ-10: G40.4);
— эпилепсия с приступами, провоцируемыми специфическими факторами.
3. Симптоматические.
3.1 Неспецифической этиологии:
— ранняя миоклоническая энцефалопатия;
— ранняя инфантильная эпилептическая энцефалопатия с комплексами «вспышка-угнетение» на ЭЭГ;
— другие виды симптоматической генерализованной эпилепсии.
3.2 Специфические синдромы.
Диагностика
— токсические, ишемические, гипоксические, травматические и инфекционные поражения мозга, включая внутриутробный период (могут быть причинами данного заболевания).
Снижение удельного веса мочи может свидетельствовать о появлении почечной недостаточности, что требует уточнения дозировки препаратов и тактики лечения.
Дифференциальный диагноз: нет.
Лечение
Немедикаментозное лечение: необходим полноценный ночной сон.
Медикаментозное лечение
Лечение эпилепсии должно осуществляться в зависимости от формы эпилепсии, а затем от характера приступов – с базового препарата для данной формы эпилепсии. Стартовая доза составляет примерно 1/4 от средней терапевтической. При хорошей переносимости препарата дозировка увеличивается примерно до 3/4 от средней терапевтической дозы в течение 2-3 недель.
При отсутствии или недостаточном эффекте доза повышается до средней терапевтической.
При отсутствии эффекта от терапевтической дозы в течение 1 месяца необходимо дальнейшее постепенное увеличение дозы до получения выраженного положительного эффекта или появления побочных эффектов.
При отсутствии терапевтического эффекта и появлении признаков интоксикации, препарат постепенно заменяется на другой.
При получении выраженного терапевтического эффекта и наличии побочных эффектов, необходимо оценить характер и степень выраженности последних, затем решить вопрос о продолжении лечения или замене препарата.
Замена барбитуратов и бензодиазепинов должна производиться постепенно в течение 2-4-х недель и более ввиду наличия выраженного синдрома отмены. Замена других антиэпилептических препаратов (АЭП) может быть осуществлена более быстро – за 1-2 недели. Оценка эффективности препарата может быть произведена лишь не ранее 1 месяца с момента начала его приема.
Противоэпилептические препараты
БОЛЕЗНЬ ПАЙРА У ДЕТЕЙ (ЛИТЕРАТУРНЫЙ ОБЗОР)
Частота выявления болезни Пайра составляет 3,8%, при этом девочки болеют в 3 раза чаще мальчиков. Заболевание впервые проявляется в раннем детстве, что характерно для врожденных аномалий развития органов, на фоне общего здоровья с тенденцией к прогрессированию.
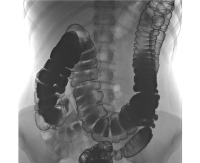
Рентгеноконтрастная ирригография является основным инструментальным методом подтверждения диагноза болезни Пайра у детей, при которой выявляют нарушение анатомического соотношения сегментов по длине, площади и поперечнику. Доля поперечно-ободочной кишки увеличена, селезеночный изгиб фиксирован высоко со значительным увеличением подвижности поперечного отдела. Гаустрация дистальных отделов толстой кишки расширена и нарушена (рисунок 1а, б) (Геселевич Е.С., 1968; Гераськин А.В. 2012; Карбовницкая Л.П., 1988; Кущ Н.Л. с соавт., 1992; Gupta S.K. et al., 1988; McMahon J.M. et al., 1999; Prandota J. et al., 2003).
При функциональном исследовании выявляют выраженную гипотонию и нарушение эвакуаторной функции как продольной, так и циркулярной мускулатуры и ригидность стенки поперечного отдела ободочной кишки.
При ультразвуковом доплеровском исследовании сосудов бассейна верхней брыжеечной артерии обнаруживают изменения линейного кровотока. Для артериальных сосудов характерно снижение линейной скорости кровотока при сохранении высокого периферического сопротивления. В области ветвей верхней брыжеечной вены определяют извитость хода, перегибы с расширением просвета сосудов на периферии и выраженным снижением линейной скорости кровотока.
Дополнительные признаки при болезни Пайра: синдром слабости соединительной ткани и признаки дизэмбриогенеза; заболевания, в основе которых лежит нарушение морфогенеза соединительной ткани; нарушения фиксации органов; дисбактериоз.
При морфологическом исследовании выявляют массивное разрастание грубоволокнистой соединительной ткани во всех слоях кишечной стенки и брыжейке, атрофию мышечной оболочки. В составе соединительнотканных волокон присутствует коллаген III типа.
Основными жалобами детей являются периодические боли в животе и хроническая задержка опорожнения кишечника (хронический толстокишечный стаз). Первые клинические проявления заболевания отмечаются родителями пациентов задолго до установления окончательного диагноза. Продолжительность заболевания от начала клинических проявлений до установления окончательного диагноза может составить от 2 до 15 лет. Начало заболевания, как правило, постепенное, симптомы проявляются на фоне полного здоровья. Длительная задержка каловых масс в кишечнике приводит к развитию хронической эндогенной интоксикации, что проявляется ухудшением самочувствия, вялостью, слабостью, снижением аппетита, головной болью, а у некоторых пациентов – «беспричинным» повышением температуры до 37-38 °C, тошнотой и рвотой.
Всем детям рекомендуется консультация генетика, для исключения синдрома слабости соединительной ткани (астеническое телосложение, диспластический фенотип, нарушение осанки, редкая дерматоглифика, гипермобильность суставов, арахнодактилия, склонность к образованию келоидных рубцов, килевидная деформация грудной клетки, множественные гемангиомы). Описанные изменения не носят синдромального характера, однако информативны в отношении нарушения структуры коллагена – одного из белков экстрацеллюлярного матрикса [5,6].
В лечении болезни Пайра применяются консервативные и хирургические методы. Консервативная терапия включает в себя диетическое питание (назначение высоко калорийной пищи с добавлением растительной клетчатки для увеличения объема кала, ягодные отвары и соки для усиления перистальтики и секреции кишки), рациональное применение слабительных средств (растительные отвары, минеральные масла), витаминотерапию (препараты группы В, С, препараты калия, железа). Также применяют медикаментозное лечение антиспастическими средствами (ганглиолитики и антихолинэстеразные препараты), физиотерапию и лечебную физкультуру.
Несмотря на комплексный подход в лечении данной патологии стойкий положительный эффект достигается не более, чем в 25% случаев наблюдений при условии строгого соблюдения предписанных назначений.
Хирургическое лечение болезни Пайра у детей является эффективным методом лечения и приносит ожидаемые результаты, однако оперативные вмешательства достаточно трудоёмки и требуют широкого операционного доступа, умения манипулировать в глубоких отделах брюшной полости.
Внедрение эндоскопии в практику детского хирурга позволяет значительно снизить операционную травму, облегчает доступ и обзор ко всем отделам ободочной кишки. Выработанная в нашей клинике методика видеоассистированного оперативного лечения болезни Пайра внедрена в практику и доказала свою эффективность [4,5,6].
Данная методика позволяет заметно сократить длительность послеоперационных болей, позволяет быстро активизировать больного, а также дает превосходные косметические результаты.
В послеоперационном периоде для детей разработан реабилитационный курс консервативной терапии. В рамках этого курса в течение 6-ти месяцев детям назначается диетотерапия с включением послабляющих продуктов, физиотерапия на область толстой кишки (не ранее 2-х недель после проведенного оперативного лечения) и лечебная физкультура, в комплекс которой входят упражнения, направленные на укрепление мышц передней брюшной стенки (проводится 2-4 десятидневных курса в течение первого года) [1,4].
Список литературы
3. Ленюшкин А.И. Хирургическая колопроктология детского возраста. М.: Медицина, 1999
5. Романов П.А. Клиническая анатомия вариантов и аномалий толстой кишки. М.: Медицина, 1987