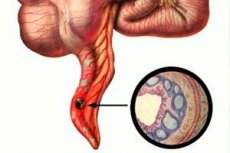
аппендэктомия код операции по мкб
Острый флегмонозный аппендицит: гнойный, язвенный, гангренозный
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Флегмонозный аппендицит – острая форма воспаление аппендикса, характеризующаяся отложением на его поверхности фибрина, большой концентрацией гноя и четко обозначенным отеком.

Код по МКБ-10
Эпидемиология

Причины флегмонозного аппендицита
Этиология болезни окончательно не установлена.
Существует немного поводов для возникновения флегмонозного аппендицита:

Факторы риска
Наибольшую опасность для развития флегмонозного аппендицита является возраст от двадцати до тридцати лет. Хотя заболевание также может возникнуть абсолютно в любом возрасте.
Чаще всего факторами риска становятся:

Патогенез
Энтерогенный путь попадание инфекции чаще всего становиться причиной возникновения болезни. При этом в решающей роли в патогенезе заболевания гематогенный и лифогенный путь практически не играют.

Симптомы флегмонозного аппендицита
Проявление флегмонозного аппендицита достаточно ярко выражено:
Другими симптомами будут:
При осмотре пациента медицинским работником будут выявлены следующие признаки:
Где болит?
Формы
Есть немного разновидностей аппендицита флегмонозной формы:

Осложнения и последствия
Флегмонозный аппендицит может иметь очень неблагоприятные последствия при несвоевременном обращении за медицинской помощью. Это:

Диагностика флегмонозного аппендицита
Изучение органов брюшной полости и рентгенография не смогут выявить воспаление в отростке слепой кишки.
Рентгенография лишь поможет уточнить дифференциацию аппендицита от прободной язвы желудка или двенадцатиперстной кишки.
Ультразвуковая диагностика органов желудочно-кишечного тракта в этом случает может использоваться для отличия флегмонозного аппендицита от воспаления в желчном или уринозном пузыре.

Что нужно обследовать?
Как обследовать?
Дифференциальная диагностика
Этот вид исследования проводится для правильной диагностики с целой группой болезней.
Холецистит. Напряженное подреберье с правой стороны, «отдавание» болей в лопатку или плечо, существование в анамнезе пациента признаков желчнокаменной болезни ранее, а также результаты ультразвукового исследования, укажут на острое воспаление желчного пузыря и помогут правильно дифференцировать его с аппендицитом. Зачастую желчный пузырь, увеличиваясь в размерах, опускается очень низко (иногда даже ниже области пупка), а болевые ощущения определяются по всей правой половине живота. Или же аппендикс, воспаляясь и находясь под печенью, может стимулировать развитие острого холецистита. Поэтому поставить диагноз без дополнительных исследований бывает очень трудно.
Плевропневмония или воспаление легких правой нижней доли. Чтобы отличить эту патологию от аппендицита, нужно провести прослушивание легких. При этом будет слышно слабое дыхание и хрипы. А при плевропневмонии еще и как трется плевра при дыхании. Если же в правой полости есть скопление жидкости из кровеносных сосудов – будет слышно притупление перкуторного тона, снижение дыхательного шума. Также при этой болезни может быть кашель, лихорадка и боли с иррадиацией в правую половину брюха.
Мезаденит. Из- за локализации болей с правой подвздошной стороны, возможно дезориентировать медицинского специалиста. Но наличие в анамнезе недавно перенесенного заболевания верхних дыхательных путей, и сочетание с увеличением лимфатических узлов, а в шести процентах еще и с иерсиниозом, не оставит сомнений в диагнозе.
Воспаление дивертикула Меккеля (дивертикулит). Также, как и флегмонозный аппендицит, требует срочной госпитализации и проведения хирургического вмешательства. Заболевание достаточно редко устанавливается до операции и лапароскопии, которую делают с целью постановки диагноза. Для постановки диагноза нужно сделать интраоперационную ревизию 100 см подвздошной области кишечника.
Острый панкреатит. Схож с аппендицитом симптомом Щеткина – Блюмберга. Очень часто в наличии многократная рвота. Живот немного вздутый в верхних отделах. Самочувствие пациента плохое, но при этом температура почти не повышена. В анализах отмечается повышенный уровень пищеварительного фермента в моче.
Острая кишечная непроходимость. Поставить диагноз бывает достаточно тяжело, особенно с новообразованием на толстой кишке. Поможет это сделать наличие схваткообразных болей, усиление шумов перистальтики, запор и метеоризм. На рентгене отчетливо видны «чаши» Клойбера.
Болезнь Крона. Характеризуется выраженной болью в нижнем отделе живота. Редко возможно появление диареи, лейкоцитоза. С правой стороны отчетливо прощупывается образование, которое болит. В основном диагноз ставиться при проведении аппендэктомии, из-за ошибочного принятия болезни за острый аппендицит. Чтобы диагноз был поставлен правильно, медицинским работникам поможет лапароскопия. Также перед ревизией в брюшной полости нужно обращать на изменения аппендикса. Если он не такой как был до оперативного вмешательства, следует обратить внимание на подвздошный отдел кишечника.
Острый гастроэнтероколит. Отличается болью спастического, разлитого характера. Пациент жалуется на тошноту, рвоту, понос и ложные позывы к дефекации. Часто отмечается вздутие и урчание живота. Аппендикулярные симптомы здесь не будут характерны.
Почечная колика с правой стороны. Характерно частое мочеиспускание. При взятии анализов урины, выявляется макро- или микрогематурия. Может быть также вздутие живота. Главным признаком будет симптом Пастернацкого, так как он не обязателен для аппендицита (если не учитывать случаев расположения аппендикса ретроцекально). Ели есть сомнения в постановке диагноза, следует провести рентгенографическое исследование мочевыводящих путей. Скорее всего будет обнаружено наличие «камней» в правом мочеточнике и признаки пиелоэкзации. А «покалачивания» в области поясницы, помогут абсолютно точно поставить диагноз. Еще можно провести новокаиновую блокаду в правый семенной канатик или матку. При почечной колике боль быстро утихнет, а при аппендиците она останется.

Лечение флегмонозного аппендицита
Вмешательство проходит под общей анестезией. Если нет противопоказаний, оно проходит с помощью эндотрахеального наркоза. Такой вид обезболивания не ограничивает движении хирурга, и дает возможность при необходимости провести широкую резекцию брюшной полости. Если же у больного есть индивидуальная непереносимость, возможно использование местной анестезии.
Чаще всего используется традиционная аппендэктомия либо лапароскопия.
Лапароскопия
Противопоказаниями для ее выполнения станут: беременность в третьем триместре, ожирение, повышенная кровоточивость, а также, если аппендикс расположен атипично.
Аппендэктомия проходит под общим наркозом.
Такой вид операции позволяет сократить время пребывания пациента в стационаре, уменьшает силу боли в послеоперационном периоде, происходит более быстрое восстановление кишечника, шрам имеет косметический вид.
Аппендэктомия обычная
Такая операция характеризуется длительным послеоперационный период реабилитации.
Ретроградная аппендэктомия
Особенности проведения хирургической операции при флегмонозном аппендиците:
Послеоперационный период
Для снижения риска возникновения послеоперационных осложнений, больному следует соблюдать щадящий режим. Так, вставать с кровати после операции можно не ранее чем через шесть-восемь часов, но только если полностью восстановлено сознание и дыхание.
Возможно, для больных с риском возникновение послеоперационной грыжи, понадобиться ношение специально послеоперационного бандажа.
Пациенту нужно делать перевязки каждый день, обязательно оценивая стадию заживления раны и применяя антисептики. В зависимости от интенсивно болей применяются обезболивающие средства.
В случае, когда была необходимость в использовании дренажа для профилактики осложнений гнойного характера, в послеоперационном периоде требуется введение таких антибактериальных препаратов из класса цефалоспоринов или макролидов.
Швы снимаются спустя семь-восемь дней после операции, если заживлении раны не осложненно.
После операции на флегмонозном аппендиците не рекомендуются тяжелые физические нагрузки около трех месяцев. Доктор может назначить лишь ЛФК или дыхательную гимнастику.
Диета после операции при флегмонозном аппендиците
На протяжении двух-четырех недель после операции и выписки из больницы, для профилактики возникновения запоров, нужно соблюдать диету. Употреблять в пищу можно только продукты, разращенные врачом.
Первые два дня нужно есть исключительно каши в жидком виде и овощное пюре. Также стоит добавить в рацион кисель или обезжиренный кефир. Далее постепенно вводиться черный хлеб с небольшим количеством сливочного масла. Переход на обычную, привычную для пациента пищу может быть только при отменном самочувствии и нормальном стуле. Но не стоит забывать, что еда не должна быть острой, маринованной, копченой, жирной, жареной или твердой. Также в рационе следует исключить кофе и крепкий чай, газировку, выпечку из сдобного теста. Вся пища готовиться путем запекания или варки.
Кушать нужно маленькими порциями, около пяти-шести раз в день.

Острый аппендицит у взрослых
Общая информация
Краткое описание
Российское общество хирургов
Клинические рекомендации
Острый аппендицит у взрослых
МКБ 10: K35/K36/K37/K38
ID: КР325
Возрастная категория: взрослые.
Год утверждения: 2015 (пересмотр каждые 3 года)
Определение
Острый аппендицит – острое воспаление червеобразного отростка слепой кишки.
Осложненный ОА – признаки распространения инфекции в брюшной полости с развитием аппендикулярного инфильтрата, абсцесса (-ов), распространенного перитонита, забрюшинной флегмоны, пилефлебита.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Острый аппендицит
— катаральный (простой, поверхностный);
— эмпиема червеобразного отростка;
Осложнения:
— перфорация червеобразного отростка;
— аппендикулярный инфильтрат (дооперационное выявление);
— аппендикулярный инфильтрат (интраоперационное выявление);
— периаппендикулярный абсцесс (дооперационное выявление);
— периаппендикулярный абсцесс (интраоперационное выявление);
Кодирование по МКБ 10
Острый аппендицит (K35):
Этиология и патогенез
Основной причиной развития острого аппендицита является нарушение пассажа содержимого из просвета червеобразного отростка (ЧО). Оно может быть обусловлено копролитами, глистной инвазией, пищевыми массами, лимфоидной гипертрофией, новообразованиями. Секреция слизи в условиях обструкции приводит к повышению давления внутри просвета аппендикса. Содержимое червеобразного отростка, обсемененное патогенной флорой, служит благоприятной средой для развития острого аппендицита. Наиболее часто выделяемая микрофлора – это аэробные микроорганизмы: Esherichia Coli, Viridansstreptococci, PseudomonasAerugenosa, StreptococcusD ; анаэробы BacteroidesFragilis, Bacteroides Thetaiotaomicron, Peptostreptococcus Micros Bilophilawadsworthia, Lactobacillusspp и их ассоциации. У пациентов пожилого и старческого возраста возможен первичный гангренозный аппендицит, связанный с тромбозом аппендикулярной артерии, которая не имеет анастомозов.
Эпидемиология
Частота встречаемости в популяции США и странах Европы составляет от 7 до 12%. Ежегодно в США проводят около 250 000 оперативных вмешательств по поводу данной патологии, в Великобритании — до 40 000. В России в 2014 г. на стационарном лечении находились 225 636 больных острым аппендицитом, 224 412 из них были оперированы, летальность составила 0,13%.
Острый аппендицит может возникнуть в любом возрасте. Чаще его диагностируют у пациентов в возрасте от 10 до 19 лет. Вместе с тем за последнее время в этой группе заболеваемость снизилась на 4,6%, в то время как в группе пациентов 30–69 лет увеличилась на 6,3%. Соотношение мужчин и женщин составляет соответственно 1,3–1,6:1. Тем не менее оперативных вмешательств больше у женщин, что связано с гинекологическими заболеваниями, протекающими под маской острого аппендицита.
Диагностика
Диагностика
Классическая клиническая картина (анемнез, типичные физикальные симптомы, лабораторные признаки) отсутствует в 20-33% случаев. При этом в других случаях ОА может «маскироваться» под другие заболевания, в связи с чем диагностика ОА может быть существенно затруднена, особенно у пожилых пациентов, беременных и женщин детородного возраста. Заболевания, с которыми в обязательном порядке необходимо проводить дифференциальную диагностику ОА, представлены в Приложении Г1.
• Рекомендовано выполнить осмотр врачом-хирургом не позднее 1 часа от момента поступления пациента в стационар.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Жалобы и анамнез
• Рекомендовано любое появление боли в правом нижнем квадранте живота рассматривать как подозрение на ОА.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Локализация боли зависит от анатомических особенностей расположения аппендикса (восходящее, медиальное, тазовое, ретроцекальное или ретроперитонеальное, левостороннее).
При восходящем расположении боль локализуется в правом подреберье и может симулировать клинику желчной колики или язвенной болезни, чаще по сравнению с типичными формами сопровождается рвотой за счет раздражения двенадцатиперстной кишки. Расположение отростка вблизи внепеченочных желчных ходов может вызвать транзиторную желтуху.
При медиальном расположении отросток смещен к срединной линии и располагался близко к корню или на корне брыжейки тонкой кишки, что обусловливало особенности клинической картины медиального аппендицита. Появление болевого синдрома с самого начала сопровождается многократной рвотой, что связано с рефлекторным раздражением корня брыжейки. Боль локализовалась близко к пупку.
При тазовом положении воспаленный отросток может контактировать со стенкой мочевого пузыря, что проявляется дизурией и более низкой локализацией боли.
При ретроцекальном или ретроперитонеальном положении симптоматика нарастает медленнее, что часто приводит к поздней госпитализации. Чаще возникает иррадиация в правое бедро и даже в правый тазобедренный сустав. Левостороннее расположение червеобразного отростка наблюдается крайне редко (0,1% наблюдений). Чаше всего эта форма встречается при обратном расположении внутренних органов, реже при избыточной подвижности правой половины толстой кишки, когда отросток или свободно, или фиксированно оказывается в левой половине брюшной полости. Клинические проявления заболевания отличаются только локализацией процесса, гак как все местные признаки его обнаруживаются в левой подвздошной области.
Также особенность локализации боли может быть связана с беременностью, особенно во второй половине, когда увеличивающаяся матка смещает вверх и латерально илеоцекальный угол, соответственно боли будут локализоваться в правой боковой области или в правом подреберье.
Физикальное обследование
• Рекомендовано провести оценку общего состояния пациента.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: При остром аппендиците общее состояние страдает незначительно, но может ухудшаться при распространении воспалительных явлений на брюшину.
• При пальпации рекомендовано провести оценку перитонеальных симптомов:
— Симптом Щеткина-Блюмберга;
— Симптом Воскресенского;
— Симптом Ровзинга;
— Псоас-синдром;
— Ослабление перистальтических шумов в правой половине живота по сравнению с левой [66].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1с)
Комментарии: Симптом Щеткина-Блюмберга: врач плавно надавливает всей ладонной поверхностью 2-4 пальцев руки на живот, задерживает в этом положении в течение нескольких секунд, затем без дополнительного надавливания оттдергивает руку. Положительный симптом – появление или усиление боли после оттергивания руки. Симптом Воскресенского: на животе пациента врач левой рукой натягивает рубашку больного за нижний край. Больной делает вдох, а в это время врач кончиками пальцев делает скользящее движение сверху вниз по направлению к правой подвздошной области. При окончании скользящего движения резко усиливается болезненность. Симптом Ровзинга (Rovsing): при надавливании в левой половине живота появляется боль в правом нижнем квадранте. Псоас-синдром: при поднятии разогнутой правой нижней конечности на левом боку вызывает боль в правом нижнем квадранте. Классическая клиническая картина может отсутствовать при атипичном течении ОА.
• Рекомендовано проведение ректального пальцевого исследования при подозрении на острый аппендицит.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: в случаях тазового расположения червеобразного отростка или наличия инфильтрата, это исследование позволяет выявить болезненность передней стенки прямой кишки.
Лабораторная диагностика
• Рекомендовано выполнить общий анализ мочи для исключения патологии со стороны мочевыделительной системы.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендовано выполнить бактериологическое исследование экссудата из брюшной полости с определением чувствительности возбудителя к антибиотикам и другим лекарственным препаратам.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• После хирургического вмешательства рекомендовано выполнить гистологическое исследование препарата червеобразного отростка для подтверждения и детализации интраоперационного диагноза [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b)
Инструментальная диагностика
• Рекомендовано решение о необходимости проведения визуализации брюшной полости принимать на основе предварительной оценки вероятности ОА, проведенной по шкалам, представленным в Приложение Г2 [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
• Однозначно рекомендована визуализация брюшной полости только у пациентов с низкой вероятности ОА при отсутсвии клинических улучшений после госпитализации в стационар, в случае средней или высокой вероятности ОА рекомендовано решение о проведение визуализации брюшной полости принимать индивидуально, с учетом особенностей клинического случая [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
• В качестве метода визуализации брюшной полости рекомендована компьютерная томография [67].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1с)
• При неясной клинической картине и подозрении на ретроперитониальное, ретроцекальное и атипичное расположение воспаленного червеобразного отростка, а также с целью дифференциальной диагностики с другими острыми заболеваниями органов брюшной полости и малого таза рекомендовано выполнение диагностической видеолапароскопии.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Определение показаний к аппендэктомии во время лапароскопии. При выявлении ЧО вопросы могут возникнуть при дифференцировки деструктивных и не деструктивных форм ОА, а соответственно, и показаний к удалению ЧО. Макроскопическими признаками деструктивных форм ОА является: утолщение диаметра ЧО и его ригидность, гипремия или багровый цвет отростка, наложения фибрина, перфорация ЧО. Если отмечается только лишь инъекция сосудов серозы ЧО при отсутствии других признаков деструктивного воспаления, то ключевым методом определения ригидности ЧО отростка является его пальпация браншами инструмента и вывешивание на инструменте. Если ЧО не свисает на инструменте «симптом карандаша +», то необходимо расценивать это как флегмонозный аппендицит и выполнять аппендэктомию, если же имеется свободное свисание на инструменте «симптом карандаша- », то необходимо отказаться от аппендэктомии и выполнить дальнейшую ревизию органов брюшной полости, малого таза, лимфоузлов брыжейки тонкой кишки.
При выявлении деструктивного аппендицита предпочтительнее трансформировать диагностическую лапароскопию в лапароскопическую аппендэктомию.
Противопоказания:
1.Перитонит с выраженным парезом ЖКТ (наличие компартмент-синдрома с повышением внутрибрюшного давления более 12 мм рт. ст.).
2.Противопоказания к карбоксиперитонеуму.
Иная диагностика
• Рекомендована консультация врача-акушер-гинеколога в целях дифференциальной диагностики при подозрении на нарушенную внематочную беременность, апоплексию яичника, альгодисменоррею.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендована консультация врача-уролога в целях дифференциальной диагностики при подозрении на обструкцию или инфекции мочевыводящих путей.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Лечение
Цели лечения:
• устранение источника воспаления (червеобразного отростка)
• профилактика и лечение осложнений.
Показания для экстренной госпитализации:
• установленный диагноз;
• обоснованное предположение о наличии ОА.
Показания для плановой госпитализации:
• состояние после успешной консервативной терапии аппендикулярного инфильтрата (через 6 недель после рассасывания инфильтрата)
Консервативное лечение
• Рекомендовано при диагностировании аппендикулярного инфильтрата (без признаков абседирования) до операции, выполнить консервативное лечение антибиотками.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4 )
• Рекомендовано при диагностировании аппендикулярного инфильтрата (без признаков абседирования) начинать антибактериальную терапию с внутривенного введения лекарственных препаратов с последующим переводом на пероральное [67].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2с)
Хирургическое лечение
• При инфекционном шоке рекомендовано выполнение предоперационной коррекции в отделении реанимации.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендована проведение предоперационной антибиотикопрофилактики всем пациентам вне зависимости от типа ОА для снижения риска возникновения гнойно-инфекционных осложнений [2].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1а)
Комментарии: За 30 мин до разреза вводится цефазолин в дозе 1,0 в/в болюсно. Если длительность операции составляет свыше 3 часов препарат вводится повторно.
• Рекомендована проведение предоперационной профилактики тромбообразования пациентам с высоким риском тромботических осложнений: возраст старше 50 лет, избыточная масса тела, сопутствующая онкопатология, кардиоваскулярные заболевания, в том числе инфаркт миокарда, варикозное расширение вен, послеродовый период, травматические повреждения; прием гормональных контрацептивов, эритремия, системная красная волчанка, генетические патологии (дефицит антитромбина III, протеинов С и S и т.д.).
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• В качестве метода первого выбора АЭ рекомендована лапараскопическая аппендэктомия (ЛАЭ), т.к. ЛАЭ в сравнении с открытой АЭ дает лучшие косметические результаты, уменьшает срок госпитализации пациента, уменьшает количество осложнений, включая внутрибрюшные абсцессы и кишечную непроходимость [67].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1а)
Комментарии: Лапароскопия более безопасна по сравнению с открытой АЭ, особенно при лечении пациентов с ожирением, пожилых пациентов и пациентов с сопутствующими заболеваниями.
• ЛАЭ не рекомендована как метод первого выбора при хирургическом лечении беременных пациенток [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2а)
• При выявлении катарального аппендицита рекомендовано выполнить ревизию органов брюшной полости (80— 100 см подвздошной кишки, корень брыжейки) и органов малого таза для выявления исключения другого первичного воспалительного процесса.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Следует помнить, что удаление ЧО, имеющего лишь вторичные незначительные изменения на серозной оболочке, и даже неизмененного отростка может повлечь за собой возникновение дополнительных осложнений. Кроме того, послеоперационные расстройства или осложнения, обусловленные «попутной» аппендэктомией, способны серьезно затруднить поиски реальной причины болевого синдрома, приведшего пациента на операционный стол. В случаях, когда операционная находка («катаральный» аппендицит) не соответствует клинической картине и данным интраоперационной ревизии, поиски реальной причины ургентного приступа должны быть продолжены в раннем послеоперационном периоде.
• При выявлении периаппендикулярного абсцесса на дооперационном этапе без признаков перитонита рекомендовано выполнить перкутанное вмешательство (пункцию или дренирование) под ультразвуковым или КТ-наведением.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Если размер абсцесса не превышает 5,0 смили если при нельзя определить безопасную трассу, т.е на пути прохождения пункционной иглы находится стенка кишки, то целесообразнее выполнять пункционную санацию гнойной полости. При размерах полости абсцесса превышающих 5,0 см в диаметре целесообразно дренирование абсцесса либо одномоментно на стилет-катетере либо по Сельдингеру. При размерах полости 10,0 см и более, либо при наличии затеков необходимо установка второго либо дренажа для содания дренажно-промывной системыдля обеспечения полноценной санации. В послеоперационном периоде необходимы регулярныые санации (2-3 раза в сутки), УЗИ-контроль дренированной зоны.
При отсутствии ультразвуковой и КТ-навигации для перкутанного дренирования нобходимо вскрывать и дренировать периаппендикулярный абсцесс внебрюшинно (доступом по Пирогову). В случаях неполного удаления ЧО, флегмоны купола слепой кишки и высоком риске несостоятельности швов купола слепой кишки целесообразна дополнительная экстраперитонизация купола слепой кишки, для отграничения зоны возможной несостоятельности швов от свободной брюшной полости.
• Рекомендовано при перфорации ЧО дополнить аппендэктомию дренированием брюшной полости и антибиотикотерапией в послеоперационном периоде [67].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
Комментарии: Как правило, выявляется при гангренозном аппендиците. Может выявляться во всех отделах ЧО (верхушка, тело, основание). Перфорации ЧО сопровождается попаданием высококонтаминированного содержимого просвета ЧО и ЖКТ в брюшную полость и вызвать развитие перитонита.
• Рекомендовано при выявлении светлого прозрачного выпота в брюшной полости при неосложненных формах ОА выполнить эвакуацию и посев. Дренирование и назначение антибиотикотерапии в данном случае не требуется [68].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
• При местном гнойном перитоните (до двух анатомических областей) рекомендуется выполнить эвакуацию экссудата и дренирование брюшной полости (посев выпота) [68].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
• Рутинное промывание брюшной полости физиологическим раствором или антисептиками не рекомендуется из-за повышения риска развития внутрибрюшных абсцессов [68].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2с)
• Не рекомендуется конверсия во время ЛАЭ при выявление гнойного выпота, занимающего более двух анатомических областей [68].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2с)
• При распространенном и диффузном перитоните, осложненном выраженным парезом ЖКТ, компартмент-синтромом, тяжелым сепсисом или септическим шоком, рекомендуется выполнение широкого лапаротомного доступа и соответствующей программы послеоперационного ведения в отделении реанимации и интенсивной терапии [68].
Уровень убедительности рекомендации В (уровень достоверности доказательств 2b)
• При неосложненном ОА проведение послеоперационной антибактериальной терапии не рекомендовано [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b)
• Всем пациентам с осложненном ОА рекомендовано проведение послеоперационной антибактериальной терапии [67].
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b)
Реабилитация
• Рекомендовано в течении месяца после завершения лечения повышенное потребление овощей и фруктов и исключение из потребления стимуляторов повышенной секреции желудка и поджелудочной железы (экстрактивные вещества, продукты, богатые эфирными маслами), тугоплавких жиров, жареных блюд, продуктов, богатых холестерином, пуринами.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендовано ограничение физической активности в течении 3 недель после завершения хирургического лечения.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Профилактика
• Рекомендовано всем пациентам после разрешения аппендикулярного инфильтрата с целью онкологической настороженности выполнить колоноскопию.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендован осмотр врачом-хирургом через 6 месяцев после разрешения аппендикулярного инфильтрата.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
• Рекомендовано выполнить интервальную аппендэктомию при рецидиве ОА, либо при наличии у пациента жалоб, свидетельсвующих о снижении качества жизни.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: интервальная аппендэктомия может выполняться лапароскопическим способом.
Дополнительная информация, влияющая на течение и исход заболевания
Особенности тактики при остром аппендиците у беременных
• Рекомендовано при клинической картине катарального и флегмонозного аппендицита в родах скорейшее родоразрешение с дальнейшей аппендэктомией [1].
Уровень убедительности рекомендации А (уровень достоверности доказательств 1с)
• При клинической картине гангренозного и перфоративного аппендицита в родах рекомендовано угнетение родовой деятельности, срочная аппендэктомия и дальнейшая стимуляция родов [1]
Уровень убедительности рекомендации А (уровень достоверности доказательств 1с)
• При клинической картине острого аппендицита у пациентки с планирующимся оперативным родоразрешением рекомендовано одномоментное выполнение аппендэктомии и кесарева сечения [1]
Уровень убедительности рекомендации А (уровень достоверности доказательств 1с)
Критерии оценки качества медицинской помощи
| № п/п | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1. | Выполнен осмотр врачом-хирургом не позднее 1 часа от момента поступления в стационар | 4 | D |
| 2. | Выполнен общий (клинический) анализ крови развернутый не позднее 1 часа от момента поступления в стационар | 4 | D |
| 3. | Проведена профилактика инфекционных осложнений антибактериальными лекарственными препаратами действия за 30 мин до хирургического вмешательства (при отсутствии медицинских противопоказаний) | 4 | D |
| 4. | Выполнено хирургическое вмешательство не позднее 2 часов от момента установления диагноза | 1 | А |
| 5. | Выполнено морфологическое (гистологическое) исследование препарата червеобразного отростка | 4 | D |
| 6. | Выполнено бактериологическое исследование экссудата из брюшной полости с определением чувствительности возбудителя к антибиотикам и другим лекарственным препаратам | 4 | D |
| 7. | Отсутствие повторных хирургических вмешательств | 4 | D |
| 8. | Отсутствие гнойно-септических осложнений | 4 | D |
| 9. | Отсутствие тромбоэмболических осложнений | 4 | D |
Информация
Источники и литература
Информация
Ключевые слова
• Острый аппендицит
• Аппендэктомия
• Лапароскопическая аппендэктомия.
Приложение А2. Методология разработки клинических рекомендаций
| Уровень | Исследование методов лечения | Исследование методов диагностики |
|---|---|---|
| 1а | Систематический обзор гомогенных рандомизированных клинических исследований (РКИ) | Систематический обзор гомогенных диагностических исследований 1 уровня |
| 1b | Отдельное РКИ (с узким доверительным индексом) | Валидизирующее когортное исследование с качественным «золотым» стандартом |
| 1с | Исследование «Все или ничего» | Специфичность или чувствительность столь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз |
| 2а | Систематический обзор (гомогенных) когортных исследований | Систематический обзор гомогенных диагностических исследований >2 уровня |
| 2b | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с | Разведочное когортное исследование с качественным «золотым» стандартом |
| 2с | Исследование «исходов»; экологические исследования | нет |
| 3а | Систематический обзор гомогенных исследований «случай-контроль» | Систематический обзор гомогенных исследований уровня 3B и выше |
| 3b | Отдельное исследование «случай-контроль» | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых |
| 4 | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) | Исследование случай-контроль или исследование с некачественным или зависимым «золотым» стандартом |
| 5 | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторные исследования на животных или разработка «первых принципов» |
Примечание: РКИ – рандомизированные клинические исследования
| A | Подтверждены систематическим обзором и (или) как минимум двумя РКИ высокого качества. |
| Уровень доказательства 1a, 1b. | |
| B | Подтверждены групповыми исследованиями или исследованиями типа случай-контроль хорошего качества |
| Уровень доказательства 2a, 2b. | |
| C | Подтверждены исследованиями серий случаев, групповыми исследованиями низкого качества и (или) изучением «исходов». |
| Уровень доказательства 2c, 3. | |
| D | Мнение эксперта, согласованное решение комитета |
| Уровень доказательства 4. | |
Приложение А3. Связанные документы
• Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. № 922н «Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю «хирургия».
Приложение Б. Алгоритмы ведения пациента
Приложение Г.
Приложение Г1. Дифференциальная диагностика ОА
Приложение Г2. Сопоставление шкал оценки вероятности ОА
| Критерий | Шкала Альварадо | Шкала AIR | Шкала PIRASA | Шкала AAS |
|---|---|---|---|---|
| Рвота | 1 | |||
| Тошнота и рвота | 1 | 1 | ||
| Анорексия | 1 | 1 | ||
| Боль в правой подвздошной области | 2 | 1 | 0,5 | 2 |
| Миграция боли в правую подвздошную область | 1 | 0,5 | 2 | |
| Симптом Розвинга | 2 | |||
| Болезненность правой подвздошной области | ||||
| у мужчины любого возраста и женщины старше 50 лет | 1 | 3 | ||
| у женщины младше 50 лет | 1 | 1 | ||
| Раздражение брюшины | ||||
| Слабое | 1 | 2 | ||
| Среднее | 2 | 4 | ||
| Сильное | 3 | 4 | ||
| Температура тела | ||||
| > 37.5 °C | 1 | |||
| > 38.5 °C | 1 | |||
| > 37 и | 1 | |||
| Уровень лейкоцитов | ||||
| > 10,0 × 10 9 /л | 2 | 1 | ||
| 10,0–14,9 × 10 9 /л | 1 | |||
| ≥ 15,0 × 10 9 /л | 2 | |||
| ≥ 0,2 и 9 /л | 1 | |||
| ≥ 10,9 и 9 /л | 2 | |||
| ≥ 14,0 × 10 9 /л | 3 | |||
| Лейкоцитарный сдвиг | 1 | |||
| Процент полиморфноядерных лейкоцитов | ||||
| 70–84 % | 1 | |||
| ≥ 75 % | ||||
| ≥ 85 % | 2 | |||
| ≥ 62 % и | 2 | |||
| ≥ 75 % и | 3 | |||
| ≥ 83 % | 4 | |||
| Уровень С-реактивного белка | ||||
| 10 – 49 мг/л | 1 | |||
| ≥ 50 мг/л | 2 | |||
| Уровень С-реактивного белка при продолжительности симптомов менее 24 часов | ||||
| ≥ 4 и | 2 | |||
| ≥ 11 и | 3 | |||
| ≥ 25 и | 4 | |||
| ≥ 83 мг/л | 1 | |||
| Уровень С-реактивного белка при продолжительности симптомов более 24 часов | ||||
| ≥ 12 и | 2 | |||
| ≥ 53 и | 2 | |||
| ≥ 152 мг/л | 1 | |||
| Кашель/ боль при перкуссии | ||||
| Пол | ||||
| Мужской | 1 | |||
| Женский | 0,5 | |||
| Возраст | ||||
| Менее 40 лет | 1 | |||
| 40 лет и старше | 0,5 | |||
| Продолжительность симптомов | ||||
| Менее 48 часов | 1 | |||
| Более 48 часов | 0,5 | |||
| Отрицательный анализ мочи | 1 | |||
| Итоговое количество баллов | 10 | 12 | 16,5 | 23 |
Оценка результата
По шкале Альварадо:
сумма 0-4 = низкая вероятность аппендицита,
сумма 5-6 = неопределенная вероятность аппендицита
сумма 7-8 = средняя вероятность аппендицита
сумма 9-10 = высокая вероятность аппендицита
По шкале AIR:
сумма 0-4 = низкая вероятность аппендицита,
сумма 5-8 = неопределенная вероятность аппендицита
сумма 9-12 = высокая вероятность аппендицита
По шкале PIRASA:
сумма 0-5 = крайне низкая вероятность аппендицита,
сумма 5-7 = низкая вероятность аппендицита
сумма 7,5-11,5 = средняя вероятность аппендицита
сумма от 12 = высокая вероятность аппендицита
По шкале ААS:
сумма 0-10 = низкая вероятность аппендицита,
сумма 11-15 = средняя вероятность аппендицита
сумма от 16 = высокая вероятность аппендицита